

نوشته شده توسط : دکتر ستایش
جراحی دریچه قلب
قلب پمپی است که از بافت ماهیچه ای ساخته شده است. دارای چهار محفظه پمپاژ است: دو محفظه بالایی به نام دهلیز و دو محفظه پایینی به نام بطن. دریچه های بین هر یک از محفظه های پمپاژ قلب باعث می شود خون در قلب به جلو جریان یابد.
هنگامی که دریچه ها آسیب دیده یا بیمار هستند و آنطور که باید کار نمی کنند، ممکن است نیاز به تعمیر یا تعویض داشته باشند. شرایطی که ممکن است باعث اختلال در عملکرد دریچه قلب شود، تنگی دریچه (سفتی) و نارسایی دریچه (دریچه نشتی) است. هنگامی که یک (یا چند) دریچه تنگی (سفت) می شود، قلب باید سخت تر کار کند تا خون را از طریق دریچه پمپ کند. دریچه ها ممکن است در اثر عفونت (مانند تب روماتیسمی یا استاف) و پیری باریک و سفت شوند. اگر یک یا چند دریچه نشتی داشته باشد، خون به سمت عقب نشت می کند، به این معنی که خون کمتری در جهت درست پمپاژ می شود. بر اساس علائم و وضعیت کلی قلب شما، ارائهدهنده مراقبتهای بهداشتی شما ممکن است تصمیم بگیرد که دریچه یا دریچههای بیمار باید با جراحی تعمیر یا تعویض شوند. به طور سنتی، جراحی قلب باز برای ترمیم یا جایگزینی دریچه های قلب استفاده می شود. این به این معنی است که یک برش بزرگ در قفسه سینه ایجاد می شود و قلب برای مدتی متوقف می شود تا جراح بتواند دریچه (ها) را تعمیر یا جایگزین کند. تکنیک های جدیدتر و کمتر تهاجمی برای جایگزینی یا ترمیم دریچه های قلب ایجاد شده است. روشهای کم تهاجمی برشهای کوچکتری ایجاد میکنند و به معنای درد کمتر پس از آن و اقامت کوتاهتر در بیمارستان است. چرا ممکن است به جراحی تعمیر یا تعویض دریچه قلب نیاز داشته باشم؟جراحی تعمیر یا تعویض دریچه برای اصلاح مشکلات ناشی از یک یا چند دریچه قلب بیمار انجام می شود. اگر دریچه(های) قلب شما آسیب ببیند یا بیمار شود، ممکن است علائم زیر را داشته باشید:
ممکن است دلایل دیگری وجود داشته باشد که ارائه دهنده مراقبت های بهداشتی شما جراحی ترمیم یا تعویض دریچه قلب را توصیه کند. خطرات جراحی ترمیم یا تعویض دریچه قلب چیست؟خطرات احتمالی جراحی ترمیم یا تعویض دریچه قلب عبارتند از:
بسته به شرایط پزشکی خاص شما ممکن است خطرات دیگری نیز وجود داشته باشد. قبل از انجام عمل حتماً در مورد هرگونه نگرانی با ارائه دهنده مراقبت های بهداشتی خود صحبت کنید. جراحی تعویض دریچه قلب چگونه انجام می شود؟جراحی تعویض دریچه قلب را می توان با هر یک از این دو روش انجام داد: جراحی قلب باز: روش سنتی جراحی قلب که در آن یک برش بزرگ در قفسه سینه ایجاد می شود. قلب برای مدتی متوقف می شود تا جراح بتواند دریچه را تعمیر یا تعویض کند. جراحی قلب کم تهاجمی: اینها تکنیک های جدیدتری هستند که در آن پزشکان برش های کوچکتری روی قفسه سینه ایجاد می کنند تا دریچه های قلب را جایگزین کنند. دریچه های بیمار ممکن است با هر یک از دریچه های مصنوعی جایگزین شوند که عبارتند از: دریچه مکانیکی ساخته شده: از پلاستیک با پوشش کربن ساخته شده است، دریچه مکانیکی بادوام ترین نوع دریچه است که معمولاً برای تمام طول عمر شما دوام می آورد. دریچه دهنده: این یک دریچه واقعی انسانی است که از یک اهداکننده گرفته شده و در قلب شما کاشته شده است (کاشت دریچه اهداکننده). معمولا بین 10 تا 20 سال عمر می کند. دریچه بافتی: این نوع دریچه قلب که از دریچهها یا بافتهای حیوانی ایجاد میشود، انتظار میرود تا ۱۰ تا ۲۰ سال پس از جراحی سالم بماند. پزشک شما در مورد مزایا و خطرات گزینه های جراحی موجود و همچنین انواع دریچه ها صحبت خواهد کرد. جراحی تعویض دریچه قلب چه خطراتی دارد؟جراحی تعویض دریچه قلب یک جراحی بزرگ است که گاهی اوقات می تواند تهدید کننده زندگی باشد. خطرات احتمالی این جراحی عبارتند از:
دریچه های مکانیکی از نوع خاصی از کربن یا تیتانیوم و سایر مواد محکم ساخته می شوند. مزیت اصلی آنها دوام آنها است: یک دریچه مکانیکی معمولاً تا پایان عمر فرد دوام می آورد. با این حال، لخته های خون می توانند در فلپ ها یا لولاهای دریچه قرار گیرند و از عملکرد صحیح دریچه جلوگیری کنند. این می تواند یک وضعیت به طور قریب الوقوع تهدید کننده زندگی باشد. علاوه بر این، این لخته ها ممکن است شکسته شوند و از طریق جریان خون حرکت کنند. اگر لخته یک شریان مغز را مسدود کند، باعث سکته می شود. برای جلوگیری از این مشکل، تقریباً همه افرادی که دریچههای مکانیکی قلب دریافت میکنند، باید تا آخر عمر از داروهای ضد لخته، معمولاً وارفارین (کومادین) استفاده کنند. دریچه های بافتی، که از دریچه های قلب خوک یا بافت کیسه قلب گاو ساخته می شوند، معمولاً حدود 15 سال عمر می کنند. اما معمولاً نیازی به استفاده مادام العمر از داروهای ضد انعقاد ندارند. افراد مسن در برابر عوارض جانبی خونریزی دهنده وارفارین آسیب پذیرتر هستند. آنها همچنین کمتر احتمال دارد که دریچه های جدید خود را بیشتر زنده کنند. بنابراین برای آنها معمولاً دریچه بافتی انتخاب بهتری در نظر گرفته می شود. با این حال، برای افرادی که در حال حاضر وارفارین را برای مشکل دیگری مانند فیبریلاسیون دهلیزی یا ترومبوز ورید عمقی مصرف میکنند، یک دریچه مکانیکی ممکن است منطقیتر باشد. دکتر رامین بقایی تهرانی یکی از بهترین و حرفهای ترین جراحان قلب در تهران هستند که نه تنها به جراحی تخصصی قلب در بزرگسالان، بلکه در جراحی قلب نوزادان و کودکان نیز از مهارت و تسلط بالایی برخوردار هستند. ایشان پس از فارغالتحصیلی از تخصص جراحی در دانشگاه تهران، به تحصیل در رشته پزشکی عمومی در دانشگاه تهران مشغول شدند و سپس با بورسیه تحصیلی تحصیلات تکمیلی به مدت 1 سال در بیمارستان پیتیه در پاریس فعالیت داشتند. دکتر رامین بقایی با سابقهای 20 ساله جان بسیاری از بیماران قلبی را نجات دادند و سلامتی و زندگی دوباره را به آنها هدیه دادند.
آدرس: تهران – خیابان نلسون ماندلا (جردن)، بالاتر از تقاطع حقانی، خیابان پدیدار، پلاک ۶۲، طبقه سوم، واحد ۳۳ شماره تلفن: ۰۲۱۸۸۶۷۰۳۵۰ ایمیل: info @ dr-baghaei.com اینستاگرام: dr.ramin.baghaei منبع: https://dr-baghaei.com/ :: برچسبها: بهترین جراح دریچههای قلبی در تهران , جراحی قلب نوزادان و کودکان , فوق تخصص جراحی قلب و عروق (کودکان و بزرگسالان) , جراحی ترمیم دریچه قلب , عوارض جراحی ترمیم یا تعویض دریچه قلب , , :: بازدید از این مطلب : 236 نوشته شده توسط : دکتر ستایش
بیماری دریچه آئورت
آئورت شریان بزرگی است که خون غنی از اکسیژن را در سراسر بدن فراهم می کند. دریچه آئورت بین آئورت و محفظه پایینی قلب وجود دارد و باز می شود تا خون از قلب خارج شود و برای جلوگیری از جریان برگشتی خون به قلب بسته می شود. هنگامی که مشکلاتی در آئورت یا دریچه آئورت رخ می دهد، ممکن است جراحی لازم باشد. انواع بیماری های آئورتجراحی آئورت ممکن است برای درمان شرایط و بیماری های مختلفی که آئورت یا دریچه آئورت را تحت تاثیر قرار می دهند انجام شود. این شامل:
عوامل خطر مرتبط با بیماری آئورت
تشخیص بیماری آئورتعلاوه بر تاریخچه پزشکی کامل و معاینه فیزیکی، روش های تشخیصی بیماری آئورت شامل موارد زیر است: سی تی اسکن، ام آر آی، سونوگرافی یا آرتریوگرام. اندازه آنوریسم آئورت بیمار برنامه درمانی را تعیین می کند. اگر آئورت از نظر اندازه کوچکتر باشد، روش "صبر کن و ببین" با آزمایش های منظم توصیه می شود. اما اگر اندازه آئورت بزرگتر باشد، جراحی توصیه می شود. جزئیات درمانموضوع خاصی که به آن پرداخته می شود مشخص می کند که چه نوع جراحی آئورت باید انجام شود. در زیر مروری کوتاه بر برخی از روش های رایج تر ارائه شده است: ترمیم دریچه آئورت - این کار برای درمان دریچه های نشتی انجام می شود. دریچه آئورت دو لختی با تغییر شکل برگچه های دریچه آئورت به گونه ای که دریچه کاملاً باز و بسته می شود، ترمیم می شود. جراحی قفسه سینه باز - آنوریسم های بزرگتر آئورت ممکن است با جراحی باز قفسه سینه درمان شوند. ترمیم پارگی یا سوراخ دریچه - پارگی یا سوراخ در برگچه های دریچه با تکه های بافتی دوخته می شود. جایگزینی دریچه آئورت - دریچه آئورت آسیب دیده برداشته می شود و با یک دریچه مکانیکی، بیولوژیکی یا اهدایی انسان جایگزین می شود. خطرات جراحی آئورتخطرات جراحی آئورت بسته به عواملی مانند سلامت شما و نوع عمل متفاوت است. عوارض بالقوه جراحی آئورت می تواند شامل موارد زیر باشد:
میزان اثربخشی جراحی آئورتبه طور کلی میزان بقای عمر در جراحی آئورت درصد بالایی دارد. نتیجه خاص شما به سبک زندگی شما پس از جراحی و تیم پزشکانی که این روش را انجام می دهند بستگی دارد. زندگی پس از ترمیم قفسه سینه باز- برای جلوگیری از تشکیل لخته های خون، باید در 6 هفته اول پس از جراحی آسپرین مصرف کنید. پزشک شما همچنین احتمالاً داروهایی به نام دیورتیک ها یا «قرص های آب» را برای جلوگیری از تجمع مایعات به شما می دهد. به محض رسیدن به خانه می توانید دوش بگیرید. 2 هفته اول پس از جراحی ممکن است اغلب احساس خستگی کنید. اگر چنین است، چرت بزنید. سطح انرژی شما در نهایت بهبود می یابد. همچنین ممکن است قفسه سینه شما احساس درد کند و ممکن است به شما یک دستگاه تنفس داده شود تا به شما کمک کند راحت تر نفس بکشید. تا هفته سوم، باید بتوانید رانندگی کنید. معمولاً در عرض 4 تا 6 هفته به روال عادی خود باز خواهید گشت. اما ممکن است 2 تا 3 ماه طول بکشد تا احساس بهبودی کامل کنید. زندگی پس از ترمیم اندوواسکولار - ممکن است در 2 هفته اول پس از جراحی اشتها و انرژی کمتری نسبت به حد معمول داشته باشید. اما پس از مدتی آنها باید به حالت عادی برگردند. باید از بلند کردن سنگین وزن بیش از 10 پوند تا زمان بهبودی کامل خودداری کنید که معمولاً 4 تا 6 هفته طول می کشد. صرف نظر از نوع جراحی که انجام داده اید، باید به برنامه توانبخشی قلبی بپیوندید. در آنجا، نحوه تغییر رژیم غذایی، ترک سیگار، مدیریت استرس و ورزش برای بازگرداندن قدرت خود را یاد خواهید گرفت. همه اینها به شما کمک می کند قلب و آئورت شما را قوی و متناسب نگه دارید. بیماری آئورت یکی از شایع ترین انواع بیماری های قلبی عروقی است. اختلالات آئورت - شریان اصلی که خون را از قلب تامین می کند - می تواند بسیار تهدید کننده زندگی باشد. آنوریسم، پارگی در پوشش داخلی و زخم انواع بیماری آئورت هستند که نیاز به درمان دارند. دکتر رامین بقایی تهرانی یکی از ماهرترین و حرفهای ترین پزشکان جراحی تخصصی قلب و عروق در ایران هستند. ایشان نه تنها به درمان بیماریهای قلب و عروق در بزرگسالان میپردازند، بلکه سر رشتهای تخصصی نیز، در زمینه جراحی قلب تخصصی کودکان دارند. ارتباط با دکتر رامین بقایی آدرس: تهران – خیابان نلسون ماندلا (جردن)، بالاتر از تقاطع حقانی، خیابان پدیدار، پلاک ۶۲، طبقه سوم، واحد ۳۳ شماره تلفن: ۰۲۱۸۸۶۷۰۳۵۰ ایمیل: info @ dr-baghaei.com اینستاگرام: dr.ramin.baghaei منبع: https://dr-baghaei.com/
:: برچسبها: فوق تخصص جراحی قلب و عروق (کودکان و بزرگسالان) , بهترین پزشک جراحی قلب در ایران , عوارض و خطرات جراحی آئورت , تعویض دریچه آئورت , جراحی اندوواسکولار , گشادی دریچه آئورت , نارسایی دریچه آئورت , توبولار آئورت , بیماری مادرزادی قلبی , :: بازدید از این مطلب : 237 نوشته شده توسط : دکتر ستایش
آمار پیوند قلب در جهان پیوند قلب (Heart Transplant) نادر است. در سال 2020، کمتر از 8200 پیوند در سراسر جهان انجام شد. پیوند قلب با بیشترین تعداد (3658) در ایالات متحده بود. کشورهایی که بالاترین مجموع را داشتند آلمان، فرانسه و اسپانیا بودند. پیوند قلب به دو دلیل غیر معمول است: کمبود قلب اهدا کننده و همسانی خون دهنده و گیرنده. این بدان معناست که هر دو نفر باید دارای گروه خونی سازگار و اندازه بدن مشابه باشند. بدون این تطابق، سیستم ایمنی گیرنده احتمال بیشتری دارد که قلب اهداکننده را پس بزند. پیچیدگی پیوند پیوند قلب جراحی بسیار پیچیده ای است. کمتر از 150 بیمارستان در ایالات متحده (از بیش از 6000 بیمارستان) وجود دارد که این جراحی را انجام می دهند. چه کسانی به پیوند قلب نیاز دارند؟پیوند قلب آخرین راه درمان برای افرادی است که نارسایی قلبی در مرحله نهایی دارند. این بدان معناست که قلب شما آسیب یا ضعف دائمی دارد که مانع از پمپاژ خون کافی به بدن شما می شود. این نوع نارسایی قلبی می تواند به دلایل مختلفی رخ دهد. اکثر افرادی که نیاز به پیوند قلب دارند یکی از شرایط زیر را دارند: کاردیومیوپاتی. این به هر بیماری اشاره دارد که به عضله قلب شما آسیب می رساند. علل شامل عفونت ها و بیماری های ژنتیکی است. گاهی اوقات، علت نامشخص (ایدیوپاتیک) حتی پس از آزمایش های گسترده است. بیماری عروق کرونر. انسداد شریانهای قلب میتواند منجر به حملات قلبی شود که آسیبهای جبرانناپذیری به قلب شما وارد میکند. بیماری قلبی مادرزادی. بیماری مادرزادی قلب یک نقص در ساختار قلب است که شما با آن متولد شده اید. برخی از اشکال بیماری مادرزادی قلبی می تواند منجر به نارسایی قلبی در مرحله نهایی شود که ممکن است نیاز به پیوند قلب داشته باشد. بیماری دریچه ای قلب. اینها شرایطی هستند که به دریچه های قلب شما آسیب می رسانند. پیوند قلب برای کودکان و بزرگسالان تا سن 70 سالگی و در برخی موارد تا سن 75 سالگی امکان پذیر است. ارزیابی پزشکیارائه دهنده مراقبت های بهداشتی شما با اجرای چندین آزمایش مختلف سلامت کلی شما را بررسی می کند. برخی از تستهای ممکن، اما نه همه، در زیر فهرست شدهاند. آزمایشهای آزمایشگاهی شامل آزمایشهای خون و ادرار است که شما را بررسی میکند: ترکیب خون. ارائه دهنده شما سطح گلبول های قرمز، پلاکت ها و سایر اجزای خون شما را بررسی می کند. آنها همچنین شیمی خون شما را تجزیه و تحلیل می کنند تا نشانه هایی از شرایط دیگری را که ممکن است بر توانایی شما برای پیوند قلب تأثیر بگذارد، جستجو کنند. سیستم ایمنی. ارائهدهنده شما از یافتههای تجزیه و تحلیل سیستم ایمنی استفاده میکند تا پیشبینی کند که سیستم ایمنی شما چقدر میتواند یک عضو اهداکننده را تحمل کند. عملکرد کلیه. آزمایش ادرار نشان می دهد که کلیه های شما چقدر خوب کار می کنند. استفاده از الکل، تنباکو و مواد مخدر. آزمایش الکل، تنباکو و مواد مخدر بخش مهمی از آمادگی شما است. قبل از پیوند باید از الکل، محصولات تنباکو (از جمله ویپینگ) و داروهای تفریحی (از جمله ماری جوانا) برای مدت طولانی خودداری کنید. آزمایش های تصویربرداری که ممکن است به آن نیاز داشته باشید عبارتند از:
تست های تشخیصی عملکرد قلب، سیستم تنفسی و گردش خون شما را بررسی می کنند. اینها ممکن است شامل موارد زیر باشد:
آزمایش برای بیماری های خاص نیز امکان پذیر است، به ویژه موارد زیر:
گیرندگان پیوند باید قبل از پیوند در مورد واکسن ها به روز باشند. یک متخصص بیماری های عفونی در این مراحل به شما کمک می کند. بعد از پیوند قلب چه اتفاقی می افتد؟پس از پیوند قلب، می توانید انتظارات زیر را داشته باشید: بهبودی در بیمارستان. بسته به وضعیتتان، یک تا سه هفته در بیمارستان بهبود خواهید یافت. بخش اول بهبودی خود را در بخش مراقبت های ویژه (ICU) سپری خواهید کرد. در ICU، ارائه دهندگان مراقبت های بهداشتی شما را به صورت شبانه روزی تحت نظر خواهند داشت. آنها علائم حیاتی شما را بررسی می کنند و همچنین به دنبال علائمی هستند که نشان می دهد بدن شما قلب جدید شما را رد می کند. برنامه مراقبت. قبل از اینکه بیمارستان را ترک کنید، ارائهدهنده برنامه مراقبتی به شما ارائه میکند که باید در حین بهبودی در خانه از آن پیروی کنید. مطمئن شوید که طرح را درک کرده اید و هر تعداد سوال بپرسید. توانبخشی قلبی. ارائه دهنده شما به شما می گوید که چگونه به برنامه توانبخشی قلبی ملحق شوید. این یک برنامه تجویز شده و تحت نظارت است که به شما کمک می کند قدرت، استقامت و عملکرد قلب خود را بهبود بخشید. وقتی به خانه برگشتید، مهم است که برنامه مراقبت خود را به دقت دنبال کنید. طرح شما شامل دستورالعمل هایی برای موارد زیر خواهد بود:
همچنین ضروری است که یاد بگیرید در طول بهبودی چه چیزی طبیعی است و چه چیزی نشان دهنده مشکل است. یک مثال این است که بدانید ضربان قلب شما در حال استراحت چقدر باید باشد. پس از پیوند قلب، ضربان قلب شما در حالت استراحت معمولاً در حد طبیعی یا کمی بالاتر (90 تا 110 ضربه در دقیقه) باقی میماند. این به این دلیل است که قلب اهدا کننده به طور خودکار با سیستم عصبی بدن شما که ضربان قلب شما را کنترل می کند، متصل نمی شود. با ارائه دهنده خود در مورد میزان ضربان قلب در حالت استراحت و چگونگی تغییر آن در آینده صحبت کنید. معایب پیوند قلب چیست؟بزرگترین معایب پیوند قلب عبارتند از:
پیوند قلب در کودکاندریافت کنندگان پیوند قلب کودکان (کودکان 17 ساله و کمتر) نیز معمولاً نتایج خوبی دارند. حدود 92٪ حداقل یک سال پس از پیوند زندگی می کنند و کمی بیش از 70٪ حداقل 10 سال زندگی می کنند. پیوند مجدد قلببرخی از بزرگسالان و کودکان به پیوند دوم برای جایگزینی پیوند اول نیاز دارند. به این عمل پیوند مجدد می گویند. اگر بدن شما اولین قلب پیوندی را پس بزند یا به دلایل دیگر ممکن است لازم باشد. پیوند مجدد 2 تا 4 درصد از جراحیهای پیوند قلب در بزرگسالان و حدود 5 درصد از جراحیهای پیوند قلب در کودکان را تشکیل میدهد. پیوند قلب می تواند یک عمل پزشکی نجات بخش باشد. اما تعداد محدودی قلب اهداکننده وجود دارد. ارائه دهندگان مراقبت های بهداشتی می توانند به تعیین اینکه آیا شما کاندید مناسبی برای پیوند هستید یا خیر، کمک می کنند، و در این صورت، به شما کمک می کنند تا برای مراحل بعدی آماده شوید. به لطف پیشرفت های پزشکی، اکثر افراد پس از پیوند قلب از کیفیت زندگی بهتری برخوردار می شوند. در درازمدت، این امکان وجود دارد که سال ها یا حتی دهه ها پس از پیوند قلب خود زندگی کنید و به شما فرصتی می دهد تا خاطرات جدیدی را با عزیزان خود بسازید. دکتر رامین بقایی بهترین جراح پیوند قلب در ایران دکتر رامین بقایی تهرانی یکی از بهترین و ماهرترین پزشکان جراحی فوق تخصصصی قلب و عروق بزرگسالان و کودکان در تهران هستند. ایشان فارغ التحصیل پزشکی عمومی و جراحی عمومی از دانشگاه تهران و فارغ التحصیل جراحی قلب از دانشگاه ایران میباشد. دکتر رامین بقایی پزشک و جراحی با تجربه هستند که خدماتی همچون پیوند قلب، جراحی آئورت، جراحی و درمان انواع بیماریهای عروق کرونری و … را به بیماران و مراجعه کنندگان خود ارائه میدهند. ارتباط با دکتر رامین بقایی آدرس: تهران،خیابان نلسون ماندلا (جردن) بالاتر از تقاطع حقانی،خیابان پدیدار، پلاک ۶۲، طبقه سوم، واحد ۳۳ شماره تلفن: ۰۲۱۸۸۶۷۰۳۵۰ منبع: https://dr-baghaei.com/
:: برچسبها: فوق تخصص جراحی قلب و عروق (کودکان و بزرگسالان) , درصد موفقیت بعد از پیوند قلب , خطرات پیوند قلب , توصیه های تغذیه ای بعد از عمل پیوند قلب , heart transplant , :: بازدید از این مطلب : 367 نوشته شده توسط : دکتر ستایش
پیشگیری از روماتیسم قلبی (Rheumatic Hearst Disease)
بیماری روماتیسمی قلب (RHD) یک بیماری قلبی تهدید کننده زندگی است که در نتیجه آسیب دریچه های قلب ناشی از یک یا چند دوره تب روماتیسمی، یک واکنش التهابی خود ایمنی به عفونت با باکتری استرپتوکوک (فارنژیت استرپتوکوکی یا گلودرد استرپتوکوکی) است. باکتری استرپتوکوک پیوژنز (استرپتوکوک گروه A) می تواند به راحتی از فردی به فرد دیگر مانند سایر عفونت های دستگاه تنفسی فوقانی منتقل شود. این عفونت ها بیشتر در دوران کودکی دیده می شوند. در برخی موارد، عفونتهای مکرر استرپتوکوکی میتواند منجر به تب روماتیسمی شود، که زمانی رخ میدهد که سیستم ایمنی در برابر بافتهای بدن واکنش نشان میدهد، از جمله التهاب و زخم دریچههای قلب. بیماری روماتیسمی قلب در اثر آسیب به دریچه های قلب و عضله قلب ناشی از التهاب و اسکار ناشی از تب روماتیسمی ایجاد می شود. بیماری ناشی از فقربیماری روماتیسمی قلبی یک مشکل بهداشت عمومی قابل پیشگیری و در عین حال جدی در کشورهای با درآمد کم و متوسط و در جوامع حاشیه نشین در کشورهای با درآمد بالا، از جمله جمعیت های بومی است. بیماری روماتیسمی قلبی که پس از جنگ جهانی دوم در اروپا بسیار شایع بود، اکنون بیشتر کشورهای با درآمد کم و متوسط را تحت تاثیر قرار می دهد، به ویژه در جنوب صحرای آفریقا، خاورمیانه، آسیای جنوب شرقی و غرب اقیانوس آرام. سالانه بیش از 300000 نفر به دلیل RHD جان خود را از دست می دهند و 40 میلیون نفر دیگر با این بیماری زندگی می کنند که بیشتر آنها کودکان و نوجوانان در کشورهای با درآمد کم و متوسط هستند، به ویژه در کشورهایی که فقر گسترده است و دسترسی به خدمات بهداشتی محدود است. عوامل اجتماعی-اقتصادی و محیطی مانند مسکن نامناسب، سوءتغذیه، ازدحام بیش از حد و فقر از عوامل شناخته شده ای هستند که در بار تب روماتیسمی و بیماری روماتیسمی قلبی نقش دارند. چه چیزی باعث بیماری روماتیسمی قلب می شود؟بیماری روماتیسمی قلبی ناشی از تب روماتیسمی است، یک بیماری التهابی که می تواند بسیاری از بافت های همبند، به ویژه در قلب، مفاصل، پوست یا مغز را تحت تاثیر قرار دهد. دریچه های قلب ممکن است ملتهب شده و به مرور زمان زخمی شوند. این می تواند منجر به باریک شدن یا نشتی دریچه قلب شود و عملکرد طبیعی قلب را سخت تر کند. این ممکن است سال ها طول بکشد تا ایجاد شود و می تواند منجر به نارسایی قلبی شود. تب روماتیسمی در هر سنی ممکن است رخ دهد، اما معمولا در کودکان 5 تا 15 ساله رخ می دهد. در کشورهای توسعه یافته مانند ایالات متحده نادر است. چه کسانی در خطر ابتلا به بیماری روماتیسمی قلبی هستند؟عفونت های استرپتوکوکی درمان نشده یا کامل درمان نشده می تواند خطر ابتلا به بیماری روماتیسمی قلبی را افزایش دهد. کودکانی که به طور مکرر دچار عفونت گلودرد استرپتوکوکی می شوند، در معرض خطر ابتلا به تب روماتیسمی و بیماری روماتیسمی قلبی هستند. علائم بیماری روماتیسمی قلب چیست؟سابقه اخیر عفونت استرپتوکوکی یا تب روماتیسمی کلید تشخیص بیماری روماتیسمی قلبی است. علائم تب روماتیسمی متفاوت است و معمولاً 1 تا 6 هفته پس از حمله گلودرد استرپتوکوکی شروع می شود. در برخی موارد، عفونت ممکن است خیلی خفیف بوده باشد که تشخیص داده نشده باشد، یا ممکن است تا زمانی که فرد به پزشک مراجعه کند از بین رفته باشد. اینها شایع ترین علائم تب روماتیسمی هستند:
علائم بیماری روماتیسمی قلبی به میزان آسیب دریچه بستگی دارد و ممکن است شامل موارد زیر باشد:
بیماری روماتیسمی قلب چگونه تشخیص داده می شود؟افراد مبتلا به بیماری روماتیسمی قلبی، عفونت استرپتوکوکی داشته یا اخیراً داشته اند. کشت گلو یا آزمایش خون ممکن است برای بررسی استرپتوکوک استفاده شود. آنها ممکن است سوفل داشته باشند که ممکن است در طول یک معاینه فیزیکی معمول شنیده شود. سوفل ناشی از نشت خون در اطراف دریچه آسیب است. سوفل زمانی ایجاد میشود که بافتهای ملتهب قلب حرکت کنند یا روی یکدیگر ساییده شوند. همراه با یک تاریخچه پزشکی کامل و معاینه فیزیکی، آزمایشهایی که برای تشخیص بیماری روماتیسمی قلب استفاده میشوند ممکن است شامل موارد زیر باشد: اکوکاردیوگرافی (اکو). این آزمایش از امواج صوتی برای بررسی حفره ها و دریچه های قلب استفاده می کند. امواج صوتی پژواک تصویری را بر روی صفحه نمایش ایجاد می کنند، زیرا مبدل اولتراسوند از روی پوست روی قلب عبور می کند. اکو می تواند آسیب به فلپ های دریچه، جریان برگشت خون از طریق دریچه نشتی، مایع اطراف قلب و بزرگ شدن قلب را نشان دهد. این مفیدترین آزمایش برای تشخیص مشکلات دریچه قلب است. الکتروکاردیوگرام (ECG). این تست قدرت و زمان فعالیت الکتریکی قلب را ثبت می کند. ریتم های غیر طبیعی (آریتمی یا دیس ریتمی) را نشان می دهد و گاهی اوقات می تواند آسیب عضله قلب را تشخیص دهد. حسگرهای کوچکی به پوست شما چسبانده می شوند تا فعالیت الکتریکی را دریافت کنند. اشعه ایکس قفسه سینه. ممکن است برای بررسی ریههای شما و بررسی بزرگ شدن قلب شما یک عکس اشعه ایکس انجام شود. ام آر آی قلب. این یک تست تصویربرداری است که تصاویر دقیقی از قلب می گیرد. ممکن است برای مشاهده دقیق تر دریچه های قلب و عضله قلب استفاده شود. آزمایشات خون. ممکن است برای بررسی عفونت و التهاب از آزمایشهای خون خاصی استفاده شود. بیماری روماتیسمی قلب چگونه درمان می شود؟درمان تا حد زیادی به میزان آسیب وارد شده به دریچه های قلب بستگی دارد. در موارد شدید، درمان ممکن است شامل جراحی برای تعویض یا ترمیم دریچه به شدت آسیب دیده باشد. بهترین درمان پیشگیری از تب روماتیسمی است. آنتی بیوتیک ها معمولا می توانند عفونت های استرپتوکوکی را درمان کنند و از بروز تب روماتیسمی جلوگیری کنند. داروهای ضد التهابی ممکن است برای کاهش التهاب و کاهش خطر آسیب قلبی استفاده شود. ممکن است برای مدیریت نارسایی قلبی به داروهای دیگری نیاز باشد. به افرادی که تب روماتیسمی داشتهاند، معمولاً برای جلوگیری از عفونتهای مکرر و کاهش خطر آسیبهای قلبی بیشتر، درمانهای روزانه یا ماهانه آنتیبیوتیک، احتمالاً مادامالعمر، داده میشود. برای کاهش التهاب، آسپرین، استروئیدها یا داروهای غیر استروئیدی ممکن است تجویز شود. عوارض بیماری روماتیسمی قلب چیست؟برخی از عوارض بیماری روماتیسمی قلبی عبارتند از:
دکتر رامین بقایی، بهترین متخصص جراحی قلب در تهران دکتر رامین بقایی متخصص جراحی عمومی و فوق تخصص جراح قلب و عروق در کودکان و بزرگسالان هستند. دکتر رامین بقایی با بیش از 20 سال تجربه درمان و جراحی انواع بیماریهای قلبی در کودکان و بزرگسالان، به بهترین پزشک متخصص جراحی قلب و عروق در تهران تبدیل شدهاند. ایشان همچنین به مدت 3 سال ریاست بخش قلب در بیمارستان مدرس را بر عهده داشتند و دارای بورد جراحی قلب از انجمن جراحان قلب ایران به مدت 6 سال هستند. دکتر رامین بقایی انواع خدمات مشاوره و درمان اختلالات قلبی را از قبیل پیوند قلب، جراحی آئورت، جراحی دریچههای قلبی و … را در مطب خودشان واقع در محله جردن تهران ارائه میدهند. ارتباط با دکتر رامین بقایی آدرس: تهران – خیابان نلسون ماندلا (جردن)، بالاتر از تقاطع حقانی، خیابان پدیدار، پلاک ۶۲، طبقه سوم، واحد ۳۳ شماره تلفن: ۰۲۱۸۸۶۷۰۳۵۰ منبع: https://dr-baghaei.com/
:: برچسبها: ورزشهای مفید برای روماتیسم قلب , فوق تخصص جراحی قلب و عروق (کودکان و بزرگسالان) , متخصص جراحی عمومی , عوارض روماتیسم قلبی , پیشگیری از روماتیسم قلبی , جراحی روماتیسم قلبی , Rheumatic Hearst Disease , :: بازدید از این مطلب : 282 نوشته شده توسط : دکتر ستایش
بیماری قلبی در بارداری چیست؟
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
پس از تولد، اگر کودک دارای تاخیر در رشد یا تغییر در رنگ لب ها، زبان یا ناخن ها باشد، پزشک ممکن است به تشخیص نقص مادرزادی قلب مشکوک شود. پزشک ممکن است هنگام گوش دادن به قلب کودک با گوشی پزشکی صدای قلب را بشنود.
اکثر صدا های قلبی بی نقص هستند، به این معنی که هیچ نقص قلبی وجود ندارد و برای سلامت کودک شما خطرناک نیست. با این حال، برخی از صداها ممکن است به دلیل تغییرات جریان خون به قلب و از قلب ایجاد شوند.
آزمایشات برای تشخیص نقص مادرزادی قلب عبارتند از:
پالس اکسیمتری. سنسوری که روی نوک انگشت قرار می گیرد، میزان اکسیژن خون را ثبت می کند. اکسیژن بسیار کم ممکن است نشانه ای از مشکل قلبی یا ریوی باشد.
الکتروکاردیوگرام (ECG یا EKG). این آزمایش غیرتهاجمی فعالیت الکتریکی قلب را ثبت می کند. تکه های چسبنده با حسگر (الکترود) روی قفسه سینه قرار می گیرند. سیمها وصلهها را به رایانه متصل میکنند که نتایج را نمایش میدهد. ECG می تواند به تشخیص ریتم نامنظم قلب (آریتمی) کمک کند.
اکوکاردیوگرافی. اکوکاردیوگرافی از امواج صوتی (سونوگرافی) برای ایجاد تصاویری از قلب در حال حرکت استفاده می کند. این نشان می دهد که چگونه خون در قلب و دریچه های قلب حرکت می کند. اگر اکوکاردیوگرام روی نوزاد قبل از تولد انجام شود، اکوکاردیوگرافی جنین نامیده می شود.
اشعه ایکس قفسه سینه. اشعه ایکس قفسه سینه وضعیت قلب و ریه ها را نشان می دهد. این می تواند نشان دهد که آیا قلب بزرگ شده است یا اینکه ریه ها حاوی خون اضافی یا مایعات دیگری هستند. اینها می تواند نشانه های نارسایی قلبی باشد.
کاتتریزاسیون قلبی. در این آزمایش، یک لوله نازک و انعطاف پذیر (کاتتر) در یک رگ خونی، معمولاً در ناحیه کشاله ران، وارد شده و به سمت قلب هدایت می شود. کاتتریزاسیون می تواند اطلاعات دقیقی در مورد جریان خون و نحوه عملکرد قلب ارائه دهد. برخی از درمان های قلبی را می توان در طول کاتتریزاسیون قلبی انجام داد.
تصویربرداری رزونانس مغناطیسی قلب (MRI). MRI قلب ممکن است برای تشخیص و ارزیابی نقایص مادرزادی قلب در نوجوانان و بزرگسالان انجام شود. MRI قلب تصاویر سه بعدی از قلب ایجاد می کند که امکان اندازه گیری دقیق حفره های قلب را فراهم می کند.
درمان نقایص مادرزادی قلب در کودکان به نوع خاص مشکل قلبی و شدت آن بستگی دارد. گاهی اوقات، یک نقص مادرزادی قلب ممکن است هیچ اثر طولانی مدتی بر سلامت کودک نداشته باشد و ممکن است بدون درمان باقی بماند.
سایر نقایص مادرزادی قلب، مانند یک سوراخ کوچک در قلب، ممکن است با افزایش سن کودک بسته شود. نقایص جدی مادرزادی قلب بلافاصله پس از تشخیص نیاز به درمان دارند. درمان ممکن است شامل داروها، عمل های قلبی یا جراحی یا پیوند قلب باشد.
ممکن است برای درمان علائم یا عوارض نقص مادرزادی قلب، داروها تجویز شود. آنها ممکن است به تنهایی یا با یک روش قلبی استفاده شوند. داروها برای نقایص مادرزادی قلب عبارتند از:
داروهای فشار خون. به عنوان مثال میتوان به مهارکنندههای آنزیم مبدل آنژیوتانسین (ACE)، مسدودکنندههای گیرنده آنژیوتانسین II (ARBs) و مسدودکنندههای بتا اشاره کرد.
قرص های آب (ادرار آور). این نوع دارو میزان مایعات را در بدن کاهش می دهد که فشار بر قلب را کاهش می دهد.
داروهای ریتم قلب. این داروها که ضد آریتمی نامیده می شوند، به کنترل ضربان قلب نامنظم (آریتمی) کمک می کنند.
اگر فرزند شما نقص قلبی مادرزادی شدید دارد، ممکن است عمل قلبی یا جراحی توصیه شود. روش ها و جراحی های قلبی که برای درمان نقایص مادرزادی قلب انجام می شود عبارتند از:
کاتتریزاسیون قلبی. برخی از نقایص مادرزادی قلب را می توان با استفاده از لوله های نازک و انعطاف پذیر (کاتتر) بدون نیاز به جراحی قلب باز ترمیم کرد. به عنوان مثال، کاتتریزاسیون قلبی ممکن است برای رفع سوراخهای قلب یا نواحی باریک استفاده شود.
در طول کاتتریزاسیون قلبی، ارائه دهنده مراقبت های بهداشتی یک یا چند کاتتر را در یک رگ خونی، معمولاً در کشاله ران، و به قلب وارد می کند. ابزارهای کوچکی از طریق کاتتر به قلب منتقل می شوند تا نقص را ترمیم کنند. برخی از روشهای کاتتر باید به صورت مرحلهای در طی چند سال انجام شوند.
جراحی قلب. ممکن است کودک برای ترمیم نقص مادرزادی قلب نیاز به جراحی قلب باز یا جراحی قلب کم تهاجمی داشته باشد. نوع جراحی قلب به نقص خاص بستگی دارد.
پیوند قلب. اگر نقص قلبی جدی قابل ترمیم نباشد، ممکن است پیوند قلب مورد نیاز باشد.
مداخله قلبی جنین. به ندرت، اگر یک نقص جدی قبل از تولد تشخیص داده شود، می توان در دوران بارداری روشی را برای اصلاح مشکل یا کمک به کاهش عوارض نقص با رشد کودک انجام داد. مداخله قلبی جنین به ندرت انجام می شود و فقط در شرایط بسیار خاص امکان پذیر است.
برخی از کودکان مبتلا به ناهنجاری های مادرزادی قلبی در طول زندگی خود نیاز به اعمال و جراحی های زیادی دارند. پس از جراحی نقص مادرزادی قلب، کودک نیاز به معاینات منظم توسط پزشک قلب (متخصص قلب) دارد.
شاید برای بسیاری از والدین سوال باشد که چطور باید یه دکتر مناسب برای کودک خود انتخاب کنند. انتخاب بهترین جراح قلب کودکان یکی از مهمترین دغدغه های والدین محسوب می شود و لازم است تا حتما با آگاهی صورت بگیرد.
دکتر رامین بقایی با سال ها تجربه در این زمینه می تواند یک انتخاب مناسب برای جراحی تخصصی قلب کودکان باشد. قطعا والدین کودک با تکیه بر تجربیات و دانش یک پزشک متخصص می توانند با اطمینان خاطر بیشتری در مسیر بهبود کودک خود گام بردارند.
دکتر بقایی با معاینات و با استفاده از آزمایشات در صورت لزوم به شما در روند بهبودی کودکتان کمک خواهند نمود. به همبن دلیل دکتر بقایی می توانند یکی از بهترین انتخاب ها برای جراحی قلب کودکان باشند.
تماس با ما
نشانی: تهران – خیابان نلسون ماندلا(جردن) – بالاتر از تقاطع حقانی – خیابان پدیدار – پ ۶۲ – طبقه سوم – واحد ۳۳
تلفن: ۸۸۶۷۰۳۵۰-۰۲۱
منبع: https://dr-baghaei.com/
خواب کوتاه مزمن می تواند چندین عامل خطر قلبی عروقی از جمله افسردگی، اضطراب، سندرم متابولیک، دیابت و فشار خون را افزایش دهد. در مطالعه جدید، ما با هدف بررسی رابطه بین الگوهای خواب و بروز بیماری عروق کرونر قلب (CHD) انجام شد.
در مجموع 9704 شرکت کننده سالم برای مطالعه کوهورت انتخاب شدند. در طی 6 سال پیگیری، شرکت کنندگان بر اساس تعداد ساعات خواب شبانه خود به چهار گروه تقسیم شدند. در طول مطالعه، 235 مشکل قلبی از جمله انفارکتوس میوکارد، آنژین پایدار و آنژین ناپایدار تایید شد.
بین مردان و زنانی که خواب شبانه کوتاه و طولانی داشتند، تفاوت معنیداری وجود داشت. بروز CHD در شرکت کنندگانی که مدت زمان خواب شبانه بسیار کوتاهی داشتند به طور قابل توجهی بیشتر از افرادی بود که ساعات خواب شبانه بیشتری داشتند.
افراد با خواب شبانه بسیار کوتاه بیشتر مستعد ابتلا به آنژین ناپایدار بودند. ما دریافتیم که خواب کوتاه شبانه با افزایش بروز بیماری عروق کرونر قلب مرتبط است. این یافته ها نشان می دهد که اختلالات خواب، به ویژه خواب کوتاه شبانه، می تواند یک عامل خطر برای CHD باشد.
خواب یک شاخص ضروری برای شادابی و سلامت در انسان است. پیشنهاد شده است که یک الگوی خواب سالم با کاهش خطر ابتلا به بیماری های مختلف تهدید کننده زندگی مانند بیماری های قلبی عروقی همراه است. کمبود یا کوتاه شدن خواب بر سلامت جسمانی، خلق و خو و عملکرد شناختی تأثیر منفی می گذارد.
افرادی که از کم خوابی مزمن و کم خوابی شکایت دارند به طور کلی از خواب آلودگی، خستگی و بی حالی، تحریک پذیری، پریشانی و بدخلقی در طول روز رنج می برند، بنابراین کیفیت زندگی آنها تحت تاثیر قرار می گیرد.
برخی از مطالعات حاکی از ظهور، کاهش طول مدت خواب در کشورهای توسعه یافته و صنعتی مانند آمریکای شمالی و کشورهای اروپایی است. مطالعه بیش از 50 مطالعه اپیدمیولوژیک نشان داد که شیوع کم خوابی و بی خوابی از 6 تا 33 درصد متفاوت است.
تخمین زده می شود که 10 تا 30 درصد از جمعیت عمومی ایالات متحده از این مشکل رنج می برند. بررسی های دیگر نشان داد که بیش از 30 درصد از بزرگسالان و همچنین بیش از 50 درصد از جمعیت بالای 65 سال دارای ویژگی های فعلی اختلالات خواب هستند.
در سال های اخیر، مشکل کوتاه شدن خواب و همچنین بی خوابی مزمن مورد توجه ویژه قرار گرفته است، زیرا برخی شواهد رو به رشد نشان می دهد که خواب ضعیف می تواند برخی از عوامل خطرزای قلبی عروقی را افزایش دهد.
دیابت، فشار خون بالا، افزایش وزن و چاقی، افزایش ضربان قلب در حالت استراحت (RHR) ، سندرم متابولیک، افسردگی، و سیستم ایمنی و تیتر سیتوکین ها. در نتیجه، به نظر می رسد خواب نقش مهمی در سلامت قلب و عروق دارد.
بیماری عروق کرونر قلب (CHD) یکی از مهم ترین علل مرگ و میر و عوارض در سراسر جهان است به نظر می رسد سیستم ایمنی، عملکرد غدد درون ریز و نشانگرهای التهابی و سیتوکین ها با طول مدت خواب و CVD مرتبط باشند.
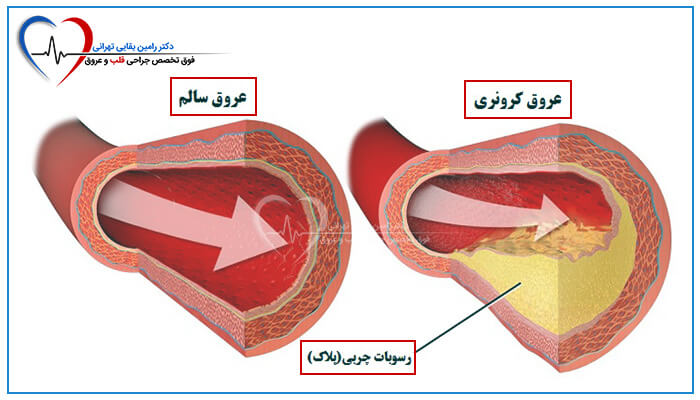
ممکن است برای مدت طولانی هیچ علامتی از بیماری عروق کرونر نداشته باشید. CAD یک بیماری مزمن است. ایجاد پلاک سال ها و حتی دهه ها طول می کشد. اما با باریک شدن رگ ها، ممکن است علائم خفیفی را مشاهده کنید. این علائم نشان می دهد که قلب شما برای رساندن خون غنی از اکسیژن به بدن شما با شدت بیشتری پمپاژ می کند.
علائم CAD مزمن عبارتند از:
آنژین پایدار: این شایع ترین علامت است. آنژین پایدار درد یا ناراحتی موقت قفسه سینه است که با یک الگوی قابل پیش بینی می آید و می رود. معمولاً در حین فعالیت بدنی یا پریشانی عاطفی متوجه آن خواهید شد. وقتی استراحت می کنید یا نیتروگلیسیرین (دارویی که آنژین را درمان می کند) مصرف می کنید از بین می رود.
تنگی نفس: برخی افراد هنگام فعالیت بدنی سبک احساس تنگی نفس می کنند.
گاهی اوقات، اولین علامت CAD حمله قلبی است. علائم حمله قلبی عبارتند از:
درد یا ناراحتی قفسه سینه (آنژین). آنژین می تواند از ناراحتی خفیف تا درد شدید متغیر باشد. ممکن است مانند سنگینی، سفتی، فشار، درد، سوزش، بی حسی، پری، فشردن یا درد مبهم باشد. این ناراحتی ممکن است به شانه، بازو، گردن، پشت یا فک شما سرایت کند.
تنگی نفس یا مشکل در تنفس.
احساس سرگیجه یا سبکی سر.
تپش قلب.
احساس خستگی.
حالت تهوع، ناراحتی معده یا استفراغ. این ممکن است مانند سوء هاضمه باشد.
ضعف.
زنان و افراد AFAB بیشتر احتمال دارد علائم غیر معمول دیگری داشته باشند که عبارتند از:
شما همیشه نمی توانید از بیماری عروق کرونر جلوگیری کنید. این به این دلیل است که برخی از عوامل خطر خارج از کنترل شما هستند. اما کارهای زیادی وجود دارد که می توانید برای کاهش خطر انجام دهید.
بسیاری از استراتژیها برای کاهش خطر نیز به مدیریت وضعیت شما پس از تشخیص کمک میکنند. با انجام موارد زیر می توانید خطر ابتلا به بیماری عروق کرونر را کاهش دهید و از بدتر شدن آن جلوگیری کنید:
متعهد به ترک سیگار و تنباکو باشید. ترک یک ماده اعتیاد آور آسان نیست، و فقط یک موضوع اراده نیست. به همین دلیل مهم است که با منابع و گروه های پشتیبانی که می توانند کمک کنند ارتباط برقرار کنید.
از یک رژیم غذایی سالم برای قلب استفاده کنید. این به معنای پرهیز از غذاهای حاوی چربی اشباع شده، چربی ترانس، سدیم و قند است. همچنین به معنای محدود کردن کربوهیدرات های تصفیه شده (مانند نان سفید و پاستا) است.
این گونه غذاها را با غلات کامل (مانند نان گندم و برنج قهوه ای) جایگزین کنید. همچنین مهم است که یاد بگیرید چگونه تغذیه بر سطح کلسترول شما تأثیر می گذارد.
به اندازه کافی خوابیدن. بیشتر بزرگسالان به هفت تا نه ساعت خواب با کیفیت در شبانه روز نیاز دارند. اما برای بسیاری از مردم ممکن است این هدف دشوارباشد. برنامه های کاری، تربیت کودکان و سایر تعهدات ممکن است مانع از استراحت کافی شما شود. با پزشک خود در مورد استراتژی هایی برای داشتن خواب باکیفیت مورد نیاز برای حمایت از سلامت قلب خود صحبت کنید.
وزن مناسبی داشته باشید. با پزشک خود در مورد وزن ایده آل خود صحبت کنید. با او برای تعیین اهداف قابل کنترل تا رسیدن به وزن ایده آل خود کار کنید. از رژیم های غذایی کوتاه مدت که بسیار محدود کننده هستند خودداری کنید. در عوض، تغییراتی را در سبک زندگی اتخاذ کنید که برای شما منطقی است تا برای مدت طولانی ادامه دهید.
غربالگری.خطر ابتلا به بیماری قلبی را بدانید برای غربالگری خطر از سن 20 سالگی (یا زودتر اگر پزشک شما آن را توصیه کند) به پزشک خود مراجعه کنید. پزشک شما برخی از اندازه گیری های اولیه مانند فشار خون و BMI را انجام می دهد.
آنها همچنین ممکن است از یک ماشین حساب خطر برای پیش بینی خطر ابتلا به بیماری قلبی در آینده استفاده کنند.
مصرف الکل را محدود کنید. نوشیدن بیش از حد الکل می تواند به قلب شما آسیب برساند.
بیشتر ورزش و حرکت کنید. مهم است که سعی کنید 150 دقیقه در هفته ورزش کنید (مثلاً 30 دقیقه پیاده روی در پنج روز هفته). اما شما همچنین می توانید حرکت اضافی بسازید. دورتر از در، پارک کنید. لباس های خود را در دسته های کوچک کنار بگذارید تا مسافت بیشتری را طی کنید.
هر بار که به دستشویی می روید، دور خانه خود قدم بزنید. یا حتی فقط در جای خود راه بروید. هر چه بیشتر حرکت کنید برای قلبتان بهتر است. البته، با پزشک خود در مورد اینکه چه سطحی از فعالیت برای شما ایمن است، بررسی کنید.
با داروهای توصیه شده همراه باشید. اگر قبلاً مبتلا به CAD شده اید، داروها برای کاهش خطر ابتلا به CAD و جلوگیری از حملات قلبی ضروری هستند. بسیاری از این داروها مادام العمر تجویز می شوند. این مهم است که بدانید آنها چه می کنند و چگونه از حوادث جلوگیری می کنند و حتی عمر شما را طولانی می کنند.
نشانی: تهران – خیابان نلسون ماندلا(جردن) – بالاتر از تقاطع حقانی – خیابان پدیدار – پ ۶۲ – طبقه سوم – واحد ۳۳
تلفن: ۸۸۶۷۰۳۵۰-۰۲۱
جراح قلب که جراحی قلب و عروق یا جراحی قلب را انجام مي دهد، بسیاری از مشکلات مربوط به قلب و عروق خونی متصل به قلب را درمان می کند. بای پس عروق کرونر (CABG) و جراحی برای درمان بیماری دریچه ای رایج ترین انواع جراحی قلب هستند. جراح قلب می تواند به شما کمک کند زندگی طولانی تر و سالم تری داشته باشید.
امروزه حدود 500000 عمل جراحی قلب باز هر سال انجام می شود. اغلب برای روش های پیچیده، مانند بای پس عروق کرونر، یا روش های پیچیده به آئورت یا خود قلب استفاده می شود. این روشها معمولاً شامل یک هفته یا بیشتر بستری شدن در بیمارستان و یک دوره نقاهت طولانی است.
جراحی قلب هر جراحی است که قلب شما یا رگ های خونی متصل به قلب را درگیر می کند. به آن جراحی قلب و عروق یا به سادگی جراحی قلب نیز می گویند. جراحی قلب پیچیده است و به تخصص جراحان قلب نیاز دارد. این یک رویداد مهم است که میتواند عملکرد قلب و گردش خون را بهبود بخشد و به شما روحیه جدیدی بدهد.
جراحی قلب می تواند مشکلاتی را که با آن متولد شده اید (بیماری مادرزادی قلب) اصلاح کند. همچنین می تواند مشکلاتی را که در مراحل بعدی زندگی ایجاد می شود، ترمیم کند. نوع جراحی قلب شما به مشکل اساسی یا ترکیبی از مشکلات بستگی دارد.
بای پس عروق کرونر (CABG) رایج ترین عمل جراحی قلب است. در سال 2018، حدود 200000 روش CABG در ایالات متحده انجام شد. دومین جراحی رایج قلب، تعویض و ترمیم دریچه است. حدود 110000 عمل جراحی دریچه در ایالات متحده در سال 2018 انجام شد. این تعداد شامل روشهای ترمیم اندوواسکولار نمیشود که نیازی به جراحی باز ندارند.
تعداد جراحی های قلب می تواند در سال متفاوت باشد. در سال 2018، نزدیک به نیم میلیون نفر در ایالات متحده تحت عمل جراحی قلب قرار گرفتند. اما همهگیری COVID-19 بر تعداد افرادی که جراحی قلب میکنند تأثیر گذاشت. میانگین ماهانه در آوریل 2020 50 درصد کاهش یافت.
این تعداد تا پایان سال 2020 کمتر از حد معمول بود. تا حدی به این دلیل است که بیمارستانها باید درمانهای غیرانتخابی را به تعویق بیاندازند. اما به نظر می رسد بسیاری از افراد حتی در صورت داشتن علائم، درمان را به تعویق می اندازند.
اگر قرارهای خود را به تعویق انداخته اید زیرا نگران قرار گرفتن در معرض COVID-19 هستید، تنها نیستید. اما مهم است که با پزشک خود تماس بگیرید و یک قرار ملاقات بگیرید. به خاطر داشته باشید که مشکلات قلبی درمان نشده می تواند بدتر شود و منجر به مشکلات جدی تری در آینده شود.
آمادگی برای جراحی شما می تواند هفته ها یا ماه ها طول بکشد. قبل از برنامه ریزی برای جراحی قلب، تیم مراقبت پزشکی وضعیت شما را ارزیابی می کند. تیم مراقبت شما احتمالا شامل پزشک مراقبت های اولیه و متخصص قلب شما خواهد بود. شما همچنین با یک جراح قلب (جراحی قلب که اندام ها و بافت های قفسه سینه را عمل می کند) مشورت خواهید کرد.
تیم مراقبت شما یک ارزیابی پزشکی به شما خواهد داد. این شامل:
تیم شما همچنین چند آزمایش تشخیصی را انجام خواهد داد. این آزمایشات تصویر دقیقی از عملکرد قلب و هر گونه مشکلی ارائه می دهد. آنها همچنین به شما و تیم مراقبت شما کمک می کنند تا تصمیم بگیرید که آیا به جراحی نیاز دارید و به چه نوع جراحی نیاز دارید.
اگر به جراحی نیاز دارید، تیم مراقبت شما دقیقاً به شما می گوید که چگونه باید آماده شوید و چه کارهايي را بايد انجام دهيد. پیروی از توصیه های آنها در مورد:
هر سوالی دارید حتما بپرسید، حتی اگر کوچک به نظر می رسند یا فکر می کنید قبلا از آنها پرسیده اید. بهتر است دوباره چک کنید تا مطمئن شوید که تا حد امکان برای جراحی خود آماده هستید.
پس از انجام عمل جراحی قلب، شما به بخش مراقبت های ویژه (ICU) منتقل خواهید شد. حداقل یک روز در ICU بهبود خواهید یافت. سپس برای استراحت و مراقبت مداوم به یک اتاق معمولی بیمارستان منتقل خواهید شد.
مدت اقامت شما در بیمارستان بستگی به عمل جراحی شما و نحوه پاسخ بدن شما به آن دارد. بهبودی هر فرد متفاوت است. تیم بیمارستان شما را به دقت زیر نظر خواهند داشت و مطمئن خواهند شد که همانطور که باید بهبود مییابید. آنها همچنین آماده هستند تا متوجه هر مشکلی شوند و به آن پاسخ دهند.
جراحی قلب می تواند زندگی شما را نجات دهد و زندگی شما را تغییر دهد. پس از بهبودی، احتمالاً احساس سلامتی، قویتر شدن و آمادگی برای بازگشت به کارهایی که دوست دارید انجام دهید، خواهید بود.
میزان بقای جراحی قلب بر اساس نوع جراحی و تعداد مشکلاتی که در طول عمل ترمیم می شوند متفاوت است. میزان بقا عبارتند از:
جراحی قلب به طور کلی برای افرادی که بسیار بیمار هستند یا سایر شرایط پزشکی دارند خطرناک تر است. شما می توانید سال ها یا دهه ها پس از جراحی قلب زندگی کنید. عوامل زیادی بر طول عمر شما تأثیر می گذارند، از جمله سایر شرایط سلامتی و عوامل خطر.
جراحی قلب می تواند شما را سالم تر و قوی تر کند. جراحی قلب مانند دوچرخهای است که میتواند وقتی از راه رفتن خسته شدهاید، شما را به مسیری طولانی برساند، اما همچنان باید پدالها را فشار دهید.

با همه ی این اوصاف و این مسائلی که مطرح شد می توان از دکتر رامین بقایی به عنوان یک جراح قلب خیلی خوب و توانمند نام برد. ایشان فوق تخصص جراحی قلب و عروق بوده و همچنین یکی از پایه گذاران دوره تکمیلی فلوشیپ جراحی بیماری مادرزادی قلبی هستند.
ایشان علاوه بر اینکه عضو هیئت علمی دانشگاه هستند، عضو هیئت بورد جراحی قلب هم می باشند. با توجه به شرایط کرونایی فعلی با مراجعه به سایت دکتر بقایی علاوه بر آشنایی بیشتر با ایشان می توانید برای گرفتن وقت هم بصورت اینترنتی اقدام کنید.
تماس با ما
نشانی: تهران – خیابان نلسون ماندلا(جردن) – بالاتر از تقاطع حقانی – خیابان پدیدار – پ ۶۲ – طبقه سوم – واحد ۳۳
تلفن: ۸۸۶۷۰۳۵۰-۰۲۱
منبع: https://dr-baghaei.com/

جراحان قلب کودکان نقایص پیچیده مادرزادی قلب را در نوزادان، کودکان و نوجوانان و همچنین بزرگسالان درمان می کنند. نقایص مادرزادی قلب با انواع بیماری های قلبی که در بین بزرگسالان رایج است بسیار متفاوت است. ترمیم قلب در بدن های کوچک یک چالش مضاعف است.
اگر کودک شما برای ترمیم مشکل قلبی نیاز به جراحی دارد، جراح قلب کودکان دانش و تجربه لازم برای درمان کودک شما را دارد. جراحان قلب کودکان مراقبتهای ویژهای را برای رفع مشکلات قلبی مادرزادی (موجود در بدو تولد) و اکتسابی در کودکان ارائه میکنند.
بیماری قلبی عروقی یکی از علل اصلی مرگ و میر در افراد مبتلا به سندرم داون است. بیماری مادرزادی قلب شایع ترین بیماری قلبی عروقی در این گروه است که در 50 درصد افراد مبتلا به سندرم داون وجود دارد و منجر به پیامدهای ضعیف می شود. عوامل دیگری که به پیامدهای قلبی عروقی کمک می کنند عبارتند از فشار خون ریوی. بیماری های ریوی، غدد درون ریز و متابولیک همزمان؛ و عوامل خطر برای بیماری آترواسکلروتیک.
علاوه بر این، تفاوت در مراقبت های قلبی عروقی افراد مبتلا به سندرم داون در مقایسه با جمعیت عمومی، که در مناطق جغرافیایی و سیستم های مراقبت بهداشتی مختلف متفاوت است، بیشتر به مرگ و میر قلبی عروقی کمک می کند. این موضوع اغلب توسط جامعه پزشکی گسترده تر نادیده گرفته می شود.
این بررسی بر تشخیص، شیوع و مدیریت بیماری قلبی عروقی در افراد مبتلا به سندرم داون متمرکز است و شواهد موجود را در 10 حوزه کلیدی مرتبط با سندرم داون و بیماری قلبی، از تشخیص قبل از تولد تا تفاوت در مراقبت در زمینههای در دسترس بودن منابع مختلف، خلاصه میکند.
همه متخصصان و پزشکان غیرمتخصصی که از افراد مبتلا به سندرم داون مراقبت می کنند باید از بهترین عملکرد بالینی در تمام جنبه های مراقبت از این جمعیت متمایز آگاه باشند.
فوق تخصص جراحی قلب و عروق (کودکان و بزرگسالان)
یکی از پایه گذاران دوره تکمیلی (فلوشیپ جراحی بیماری مادرزادی قلبی)
در سطح وزارت بهداشت
عضو هیئت بورد جراحی قلب
عضو هیئت علمی دانشگاه

شما کاربران گرامی می توانید از طریق شماره تماس های درج شده در وبسایت و یا از طریق فرم های تماس با ما در وبسایت با ایشان در تماس باشید.
شماره تماس با ما: ۸۸۶۷۰۳۵۰-۰۲۱
شماره تماس منشی : ۰۹۰۱۳۰۵۰۶۸۴
منبع: https://dr-baghaei.com/

مطالعه جدید اثربخشی جراحی دریچه قلب را تاييد می کند. حدود 24 میلیون نفر در سراسر جهان به نوعی بیماری دریچه قلب به نام نارسایی میترال مبتلا هستند. پزشکان معمولاً برای درمان نارسایی میترال به جراحی یا روشی کمتر تهاجمی روی می آورند.
محققان دانشگاه ویرجینیای غربی گزارش دادند که میزان ترمیم موفقیت آمیز در ایالات متحده بیش از 90٪ و خطر مرگ و میر پس از جراحی برای اکثر افراد کمتر از 1٪ بود.
دانشمندان قصد دارند از این یافته ها برای ایجاد یک ماشین محاسبه گر آنلاین احتمال خطرات عمل استفاده کنند تا به پزشکان کمک کند تا نتایج 30 روزه را بر اساس شرایط سلامتی بیمار پیش بینی کنند.
دریچه میترال یکی از چهار دریچه قلب است. در سمت چپ قلب بین اتاقک قلب چپ بالا و اتاق قلب چپ پایین قرار دارد که به عنوان دهلیز چپ و بطن چپ نیز شناخته می شود.
این دریچه قلب وظیفه اطمینان از جریان خون در جهت رو به جلو بین دهلیز چپ به داخل بطن چپ است. همچنین مطمئن می شود که خون به سمت عقب جریان نمی یابد.
گاهی اوقات ممکن است دریچه میترال به دلیل افزایش سن یا بیماری های خاص مانند فشار خون بالا و بیماری عروق کرونر قلب آسیب ببیند.
اگر دریچه میترال به درستی بسته نشود، خون می تواند از بطن چپ به سمت عقب به دهلیز چپ جریان یابد. جریان خون به عقب میزان جریان خون در بدن را کاهش می دهد و باعث می شود قلب مجبور به پمپاژ شدیدتر شود.
این می تواند منجر به مشکلات سلامتی، از جمله آریتمی، نارسایی احتقانی قلب، و اندوکاردیت عفونی شود که در آن پوشش داخلی اتاق ها و دریچه های قلب عفونی می شود.
سه نوع اصلی بیماری دریچه میترال وجود دارد:
نارسایی میترال در صورتی رخ می دهد که دریچه میترال به درستی بسته نشود و اجازه دهد خون از طریق دریچه به داخل بطن چپ نشت کند.
علائم نارسایی میترال عبارتند از:
پزشکان از آزمایشهای مختلفی برای تعیین اینکه آیا فرد مبتلا به بیماری دریچه میترال است، از جمله عکسبرداری با اشعه ایکس، اکوکاردیوگرام و نوار قلب استفاده میکنند.
درمان نارسایی میترال شامل داروهای خاصی مانند رقیق کننده های خون و مسدود کننده های بتا و به طور بالقوه ترمیم فیزیکی دریچه میترال است.
اگر فرد مبتلا به نارسایی میترال نیاز به ترمیم فیزیکی دریچه میترال داشته باشد، این ممکن است از طریق جراحی دریچه های قلب یا از طریق یک روش کمتر تهاجمی به نام ترمیم لبه به لبه ترانس کاتتر (TEER) انجام شود، بسته به عوامل خطر فرد.
دکتر Vinay Badhwar، استاد جراحی قلب و عروق و قفسه سینه در دانشگاه ویرجینیای غربی و نویسنده اصلی این مقاله توضیح داد: "ترمیم جراحی میترال یا از طریق استرنوتومی یا با افزایش فرکانس، به صورت رباتیک از طریق یک برش کوچک 3 سانتی متری در قفسه سینه سمت راست انجام می شود."
بدوار به مدیکال نیوز تودی گفت: «ترمیم مستقیم جراحی نارسایی میترال شامل درمان دقیق آسیب شناسی برگچه و قرار دادن یک حلقه یا باند برای پشتیبانی از ترمیم دریچه و جلوگیری از گشاد شدن دریچه در آینده، معروف به آنولوپلاستی است.
او گفت: "این یک پل بافتی ایجاد می کند که به کاهش نارسایی میترال کمک می کند، اما شامل آنولوپلاستی نمی شود." TEER یک گزینه بسیار ارزشمند برای بیمارانی است که ریسک جراحی بالایی دارند.
در دسترس بودن این دستگاه ها - در حال حاضر دو دستگاه که مورد تایید FDA هستند - پیشنهاد به بیمارانی را که ممکن است مسن یا در معرض خطر غیرقابل جراحی باشند، افزایش می دهد تا بتوانیم درمانی را ارائه دهیم که ممکن است MR را کاهش دهد و به طور بالقوه کیفیت زندگی را بهبود بخشد.
برخی از نقایص دریچه قلب مادرزادی هستند. به عنوان مثال، یک دریچه آئورت طبیعی دارای سه لت است، اما یک دریچه آئورت دو لختی تنها دارای دو لت است. این مورد برای 1-2٪ از جمعیت است.
آترزی ریوی یکی دیگر از نقص های مادرزادی قلب است که مانع از باز شدن دریچه ریوی می شود و اجازه نمی دهد خون برای اکسیژن به ریه ها برسد. این ناهنجاری به مدت کوتاهی پس از تولد برای زنده ماندن نیاز به ترمیم جراحی دارد.
سایر عوامل احتمالی در ایجاد HVD عبارتند از:
علائم می تواند مشابه سایر بیماری های قلبی باشد، بنابراین ضروری است که با ارائه دهنده مراقبت های بهداشتی خود در مورد هر گونه تغییر جدید یا نگران کننده در سلامت خود مشورت کنید.
علائم HVD معمولی عبارتند از:
درمان بستگی به این دارد که دریچه شما چقدر آسیب دیده است و آیا علائم دارید. گاهی اوقات اگر دریچه ای به شدت بیمار باشد، تغییر شیوه زندگی و مصرف داروها کافی نیست.
زمانی که جراحی توصیه می شود، سن بیمار نقش کلیدی در فرآیند تصمیم گیری در مورد نوع تعویض دریچه و رویکردی که باید اتخاذ شود، ایفا می کند.
انجمن قلب آمریکا و کالج قلب آمریکا توصیه می کند که افراد زیر 50 سال از دریچه مکانیکی (فلزی) و افراد بالای 70 سال یک دریچه بیوپروستتیک (بافتی) دریافت کنند.
جوان ترها از یک دريچه مکانیکی بهره مند می شوند که می تواند تا پایان عمر آنها دوام بیاورد. با این حال، آنها باید از رقیق کننده های خون مادام العمر استفاده کنند تا از تشکیل لخته در دستگاه خود جلوگیری کنند. همچنین خطر عفونت بیشتر است.
دریچههای بیوپروستتیک (بافت قلب خوک یا گاوی) اغلب در افراد مسن کاشته میشوند، زیرا مزایای همودینامیک نسبت به دریچههای مکانیکی نشان دادهاند و معمولاً نیازی به رقیقکنندههای خون مادامالعمر ندارند.
متأسفانه، آنها به مرور زمان تخریب می شوند و طول عمر کمتری در حدود 10 تا 20 سال دارند. بنابراین، هنگامی که در افراد مسن استفاده می شود، به طور بالقوه می توانند بقیه عمر خود را ادامه دهند. هیچ راهنمایی خاصی برای داوطلبان جراحی بین 50 تا 70 سال وجود ندارد.
عوامل زیادی توسط تیم جراحی در نظر گرفته می شود. اگر HVD درمان نشود و شدید شود، می تواند منجر به نارسایی قلبی، لخته شدن خون، سکته مغزی یا مرگ شود.
تماس با ما
نشانی: تهران – خیابان نلسون ماندلا(جردن) – بالاتر از تقاطع حقانی – خیابان پدیدار – پ ۶۲ – طبقه سوم – واحد ۳۳
تلفن: ۸۸۶۷۰۳۵۰-۰۲۱
منبع: https://dr-baghaei.com/

بیماری قلبی همچنان شایع ترین علت مرگ مادران در بریتانیا است. در حالی که برخی از مرگ و میرها اجتناب ناپذیر است، مشاوره قبل از بارداری برای زنان مبتلا به بیماری قلبی اکتسابی یا مادرزادی مهم است و مشاوره باید به عنوان اصلی ترین کار بالینی در نظر گرفته شود.
این اطلاعات در مورد خطراتی که حاملگی ممکن است برای سلامتی آنها و جنین داشته باشد به زنان ارائه می شود و فرصتی برای ارزیابی به روز وضعیت قلبی و بررسی داروها را فراهم می کند. اگرچه زنان مبتلا به بیماری قلبی در دوران بارداری در معرض خطر بیشتری هستند، اکثر زنان با مدیریت دقیق نتیجه خوبی خواهند داشت.
زنان مبتلا به بیماری قلبی تا حدی به دلیل بارگذاری حجمی و افزایش برون ده قلبی مرتبط با بارداری طبیعی در معرض خطر بیشتری در دوران بارداری قرار دارند. هر گونه تغییر همودینامیک در مورد حاملگی چند قلو بيشتر می شود.
ضروری است که هر زن مبتلا به بیماری قلبی اکتسابی یا مادرزادی، یا کسانی که در معرض خطر هستند، برای مشاوره قبل از بارداری برای تعیین کمیت خطر و بهینه سازی وضعیت قلبی خود قبل از بارداری معاینه شود. مرگ و میر ناشی از بیماری قلبی در بارداری در حال افزایش است و بیماری قلبی شایع ترین علت مرگ مادران در بریتانیا باقی مانده است.
بسیاری از زنان هستند که دارای تعدادی از عوامل خطر هستند که آنها را در معرض خطر بیشتری قرار می دهد، اما قبل از بارداری، یا شدت وضعیت قلبی آنها در زمینه بارداری ارزیابی نشده است. بیشتر مرگ و میرها در بارداری در زنان مبتلا به بیماری قلبی اکتسابی و نه مادرزادی رخ می دهد، اما هر دو با عوارض قابل توجهی همراه هستند.
علاوه بر این، یک نکته برجسته از آخرین تحقیقات اخير در مورد مرگ و میر مادر، اهمیت اضافه وزن مادر بود. شصت درصد زنانی که به دلیل بیماری قلبی با وزن ثابت فوت کردند، اضافه وزن یا چاق بودند. زنان مبتلا به بیماری قلبی نیز ممکن است به دلیل وضعیت قلبی خود در معرض خطر عوارض نامطلوب زایمان و جنین باشند.
مشاوره قبل از بارداری باید اطلاعاتی را در مورد خطر بارداری احتمالی برای سلامتی و جنین به زنان ارائه دهد. این شامل:
مشاوره باید غیر رهنمودی باشد و در حالت ایده آل مشاوره با پدر آینده باشد. مشاوره فرصتی برای ارزیابی به روز وضعیت قلبی یک زن و بررسی داروهای فعلی، ارائه مشاوره در مورد تغییراتی که در صورت بارداری لازم است، فراهم می کند.
قطع مهارکننده های آنزیم مبدل آنژیوتانسین (ACE) در صورت مثبت شدن تست بارداری. بررسی دارو برای استراتژیهای ضد انعقاد برای جایگزینی دریچههای مکانیکی بسیار مهم است.
ارزیابی قبل از بارداری اجازه می دهد تا هر گونه مداخله کاهش دهنده خطر یا از نظر پیش آگهی مهم قبل از بارداری انجام شود. همچنین فرصتی برای ارائه توصیه های کلی در مورد کاهش خطر در صورتی که قصد بارداری وجود دارد.
بهینه سازی وزن، توصیه های ترک سیگار، داشتن یک رژیم غذایی خوب، مصرف اسید فولیک اضافی، بررسی وضعیت سرخجه (و واکسینه شدن در صورت عدم ایمنی) و بحث در مورد سطح ورودی پزشکی مورد انتظار در بارداری آینده.
در برخی از زنان، بحث در مورد خطر وراثت مناسب است و ممکن است نیاز به ارجاع به متخصص ژنتیک باشد. مشاوره قبل از بارداری ممکن است شامل بحث در مورد چشم انداز بلندمدت در مورد وضعیت قلبی او در آينده باشد - به عبارت دیگر، امید به زندگی او، و احتمال نیاز به عمل جراحی بزرگ در حالی که فرزندانش هنوز جوان هستند.
حمایت خوب خانواده همیشه مهم است، اما در زنان مبتلا به بیماری قلبی تثبیت شده حتی حیاتی تر است. این ممکن است قبلاً مورد بحث قرار نگرفته باشد، زیرا پزشکان به طور قابل درک تمایل دارند از موضوع مرگ زودرس اجتناب کنند.

یکی از مهم ترین مسائل در بیماری قلبی لزوم مراجعه به پزشک متخصص قلب و عروق در بارداری می باشد. چرا که مراجعه به موقع به پزشک می تواند در سلامت مادر و جنین بسیار تاثیرگذار باشد. لازم است در دوران بارداری به پزشک متخصص قلب و عروق مراجعه شود و مادر تحت نظر پزشکان متخصص، دوران بارداری خود را بگذراند تا دچار مشکلات و خطرات جدی نشود.
همچنین مشاوره قلبی به مادران باردار می تواند از نظر روحی بسیار کمک کننده باشد. به علاوه حتی چند هفته پس از زایمان نیز لزوم مراجعه به پزشک متخصص قلب و عروق پابرجاست. چرا که ممکن است مادر تا شش هفته پس از زایمان همچنان مشکلاتی در ضربان قلب و… داشته باشد. به همین دلیل نیاز است تا تحت مراقبت های لازم حتی پس از زایمان قرار گیرد.
دکتر رامین بقایی با سال ها تجربه در این زمینه می تواند به شما در پاسخ به سوالات تان کمک کند. به علاوه شما می توانید برای جلسات مشاوره قبل از زایمان یا دوران بارداری به دکتر بقایی مراجعه نمایید و اطلاعات بیشتری در این زمینه کسب کنید.
تماس با ما
نشانی: تهران – خیابان نلسون ماندلا(جردن) – بالاتر از تقاطع حقانی – خیابان پدیدار – پ ۶۲ – طبقه سوم – واحد ۳۳
تلفن: ۸۸۶۷۰۳۵۰-۰۲۱
منبع: https://dr-baghaei.com/
جراحان انستیتوی سلامت قلب و عروق اورلاندو از فناوری کمک رباتیک برای جراحی قلب استفاده می کنند و به تخصص های جراحی رباتیک در مرکز جراحی رباتیک پیشرفته سلامت اورلاندو می افزایند. جراحان قلب و عروق در موسسه قلب و عروق اورلاندو در حال انجام عمل جراحی قلب با استفاده از فناوری رباتیک هستند. برنامه جراحی قلب رباتیک در حال حاضر تنها برنامه در نوع خود در اورلاندو است که جراحی با کمک رباتیک را برای بیماری های ساختاری و دریچه ای ارائه می دهد.
جراحان قلب با استفاده از تکنیکهای جراحی به کمک رباتیک از برشهای بسیار کوچک برای ترمیم قلب استفاده میکنند که به معنای درد کمتر، عوارض کمتر، بهبودی سريع تر و رضایت بیشتر بیماران است. طول برش متفاوت است اما می تواند به کوچکی 3/8 اینچ تا 1 اینچ باشد. برش با جراحی سنتی قلب، که برای دسترسی به قلب نیاز به برش از طریق جناغ دارد، می تواند به 7 تا 10 اینچ برسد.
جراحی به کمک رباتیک همچنین مزایایی را برای جراحان فراهم می کند، از جمله تجسم سه بعدی در طول عمل، دسترسی بهتر به ساختارهای آناتومیک و محیط ارگونومیک را مهيا مي کند. این منجر به بهبود نتایج بیمار، انتقال خون کمتر، عفونت و عوارض کمتر می شود. بیماری دریچه میترال زمانی اتفاق میافتد که یک یا چند دریچه از چهار دریچه قلب به درستی کار نمیکنند تا جریان خون در جهت درست از طریق قلب به بقیه بدن شما جریان یابد.
دو نوع شایع بیماری دریچه میترال نارسایی و تنگی است. رگورژیتاسیون زمانی اتفاق می افتد که لت های دریچه محکم بسته نمی شوند. تنگی زمانی است که لت های دریچه سخت یا به هم می چسبند. اورلاندو هلث مفتخر است که راه اندازی این برنامه پیشرفته قلب روباتیک را اعلام کند و تعهد ما را به ارائه آخرین فناوری و پیشرفت های پزشکی به بیماران عزیز نشان دهد.
جراح قلب جراحی است که در جراحی قلب، دریچهها و ساختارهای آن و رگها و شریانهای مهم نزدیک آن تخصص دارد. جراحان عمومی قلب بر روی تمام اندام های فوقانی شکم از جمله ریه ها، مری و قلب تمرکز می کنند. جراحان قلب فقط با قلب کار می کنند. نام دیگر جراح قلب جراح قلب و عروق است.
علاوه بر این، جراح مادرزادی قلب، جراح قلب است که در جراحی برای نقایص مادرزادی قلب تخصص دارد، به این معنی که این نقص از بدو تولد وجود دارد. این جراحی ها معمولاً برای نوزادان و کودکان، اما گاهی اوقات بزرگسالان نیز انجام می شود.
جراحان قلب، متخصص قلب، یا پزشکانی نیستند که در تشخیص و درمان بیماری قلبی تخصص داشته باشند. متخصصان قلب معمولاً در صورت نیاز افراد را به جراح قلب ارجاع می دهند، زیرا اکثر متخصصان قلب خودشان جراحی قلب را انجام نمی دهند. آنها به طور کلی آزمایش های تشخیصی را انجام می دهند و به افراد در مدیریت بیماری های مزمن قلبی کمک می کنند.
آنها ممکن است اقدامات جراحی جزئی تری مانند قرار دادن استنت برای باز نگه داشتن عروق انجام دهند. جراح قلب وضعیت شما را مستقیماً پس از جراحی کنترل می کند. با این حال، هنگامی که در خانه بهبود یافتید، معمولاً تحت مراقبت متخصص قلب خود قرار می گیرید.

با همه ی این اوصاف و این مسائلی که مطرح شد می توان از دکتر رامین بقایی به عنوان یک جراح قلب خیلی خوب و توانمند نام برد. ایشان فوق تخصص جراحی قلب و عروق بوده و همچنین یکی از پایه گذاران دوره تکمیلی فلوشیپ جراحی بیماری مادرزادی قلبی هستند. ایشان علاوه بر اینکه عضو هیئت علمی دانشگاه هستند، عضو هیئت بورد جراحی قلب هم می باشند.
تماس با ما
نشانی: تهران – خیابان نلسون ماندلا(جردن) – بالاتر از تقاطع حقانی – خیابان پدیدار – پ ۶۲ – طبقه سوم – واحد ۳۳
تلفن: ۸۸۶۷۰۳۵۰-۰۲۱
منبع: https://dr-baghaei.com/

بیماری دریچه آئورت نوعی بیماری دریچه قلب است. در بیماری دریچه آئورت، دریچه بین قسمت پایین سمت چپ قلب (بطن چپ) و شریان اصلی بدن (آئورت) به درستی کار نمی کند. دریچه آئورت به حفظ جریان خون در جهت صحیح در قلب کمک می کند. دریچه آئورت آسیب دیده یا بیمار می تواند بر جریان خون به ساير قسمت هاي قلب و بدن تأثیر بگذارد.
تأثیر جنسیت بر آنوریسم آئورت شکمی هم با تفاوت در شیوع و هم در پیشرفت بیماری بین دو جنس نشان داده شده است. درصد بروز آنوریسم آئورت شکمی در مردان حاکی از آن است که دیواره آئورت در مردان بیشتر مستعد گشاد شدن است و دیواره آئورت در زنان نسبت به آن مقاوم است.
از سوی دیگر، افزایش خطر پارگی در زنان مبتلا به آنوریسم آئورت شکمی نشان می دهد که دیواره آنوریسم زنان مقاومت کمتری دارد، احتمالاً به دلیل تفاوت در خواص بیومکانیکی دیواره آنوریسم مي باشد. تفاوت بالقوه در اجزای ساختاری دیواره آئورت بین دو جنس میتواند به توضیح اینکه چرا مردان بیشتر مستعد آنوریسم آئورت شکمی هستند و زنان مستعد پارگی آنوریسم بیشتر هستند کمک کند.
دیسکسیون آئورت یک وضعیت جدی است که در آن پارگی در لایه داخلی شریان اصلی بدن (آئورت) رخ می دهد. خون از میان پارگی هجوم میآورد و باعث شکافتن لایههای داخلی و میانی آئورت میشود. اگر خون از دیواره بیرونی آئورت عبور کند، تشریح آئورت اغلب کشنده است.
دیسکسیون آئورت نسبتاً نادر است. معمولا در مردان 60 و 70 ساله رخ می دهد. علائم دیسکسیون آئورت ممکن است شبیه علائم سایر بیماری ها باشد که اغلب منجر به تاخیر در تشخیص می شود. با این حال، زمانی که دیسکسیون آئورت بهموقع تشخیص داده شود و بهموقع درمان شود، شانس بقا بسیار بهبود مییابد.
علائم تشریح آئورت ممکن است مشابه علائم سایر مشکلات قلبی مانند حمله قلبی باشد. علائم و نشانه های معمول عبارتند از:
دیسکسیون آئورت به دلیل ضعیف شدن ناحیه دیواره آئورت ایجاد می شود.
تشریح آئورت بسته به اینکه کدام قسمت از آئورت تحت تأثیر قرار گرفته است به دو گروه تقسیم می شود:
نوع A. این نوع شایع تر و خطرناک تر شامل پارگی در بخشی از آئورت است که در آن از قلب خارج می شود. پارگی ممکن است در آئورت فوقانی (آئورت صعودی) نیز رخ دهد که ممکن است به داخل شکم کشیده شود.
نوع B. این نوع شامل پارگی فقط در آئورت تحتانی (آئورت نزولی) است که ممکن است به داخل شکم نیز کشیده شود.
برخی از مواردی که ممکن است خطر دیسکسیون آئورت را افزایش دهد عبارتند از:

برای تشخیص بیماری دریچه آئورت، پزشک سابقه پزشکی شما را بررسی می کند، یک معاینه فیزیکی انجام می دهد و آزمایش های تشخیصی را انجام می دهد. آنها با پرسش در مورد علائم شما شروع به تشخیص خواهند کرد. در طول معاینه فیزیکی، پزشک فشار خون و نبض شما را بررسی می کند و از گوشی پزشکی برای گوش دادن به صداي قلب استفاده می کند.
برای تأیید تشخیص، پزشک شما باید یک یا چند آزمایش تشخیصی را انجام دهد. آزمایش اصلی برای بیماری دریچه آئورت اکوکاردیوگرام است. این آزمایش از امواج صوتی برای تولید تصاویری از قلب هنگام حرکت استفاده می کند.
سایر آزمایشهای تصویربرداری ممکن است ضروری باشند، از جمله عکسبرداری با اشعه ایکس قفسه سینه، مطالعه تصویربرداری رزونانس مغناطیسی (MRI) قلب، یا توموگرافی کامپیوتری (CT) اسکن.
گاهی اوقات الکتروکاردیوگرام، همچنین به عنوان ECG یا EKG شناخته می شود، بخشی از کار است. این آزمایش فعالیت الکتریکی قلب را اندازه گیری می کند و در حالی که برای تشخیص بیماری دریچه آئورت استفاده نمی شود، به پزشکان کمک می کند تا میزان عملکرد قلب را ارزیابی کنند.
در برخی موارد، ممکن است در حالی که به مانیتور EKG متصل هستید، ورزش های سبکی مانند راه رفتن روی تردمیل انجام دهید. این تست استرس نامیده می شود.
تشخیص گاهی اوقات نیاز به کاتتریزاسیون قلبی دارد. در این روش، پزشک یک کاتتر (یک لوله نازک) را در ورید یا شریان بازو، گردن یا کشاله ران قرار می دهد. پزشک کاتتر را از طریق رگ خونی به قلب مانور می دهد. هنگامی که در جای خود قرار می گیرند، دستگاه های کوچکی که از طریق کاتتر وارد می شوند برای اندازه گیری فشار در حفره های قلب و جریان خون از طریق دریچه های قلب استفاده می شوند. همچنین ممکن است در طی این روش عکس برداری با اشعه ایکس از قلب (معروف به آنژیوگرافی عروق کرونر) انجام شود.
بیماری خفیف دریچه آئورت ممکن است علائم کمی ایجاد کند یا بدون علائم باشد. در این موارد، ممکن است نیازی به درمان نباشد، اما معاینات منظم با یک پزشک برای نظارت بر وضعیت توصیه می شود تا در صورت پیشرفت بیماری، بتوان به موقع تشخیص داده و درمان شود.
برای درمان علائم از داروها استفاده می شود. اینها ممکن است شامل داروهایی برای کمک به کنترل فشار خون، دیورتیک ها (قرص های آب) برای خلاص شدن از بدن از تجمع مایعات ناشی از نارسایی قلبی و نیترات ها برای افزایش جریان خون باشد.
افراد مبتلا به بیماری متوسط تا شدید دریچه آئورت نیز ممکن است نیاز به اجتناب از فعالیتهای فیزیکی شدید و ورزش داشته باشند. در حالی که داروها و پرهیز از فعالیت های سخت بدنی می تواند به کنترل علائم کمک کند، اما به طور کامل نمی تواند بیماری دریچه آئورت را درمان کنند.
این بیماری در اثر تغییر در ساختار فیزیکی دریچه ایجاد می شود (دریچه باریک می شود یا دیگر نمی تواند به طور کامل باز یا بسته شود). بنابراین، درمان اصلی بیماری دریچه آئورت، ترمیم یا تعویض دریچه و جراحی آئورت است.
تکنیک های ترمیم یا تعویض دریچه آئورت عبارتند از:
عمل جراحی . ترمیم و تعویض دریچه آئورت چندین دهه است که از طریق جراحی قلب باز انجام می شود. این یک رویکرد به خوبی تثبیت شده است، و ثابت کرده است که ایمن است. در برخی موارد، جراح یک روش راس را انجام می دهد که در آن دریچه آئورت معیوب با دریچه ریوی بیمار جایگزین می شود. (یک دریچه مصنوعی جایگزین دریچه ریوی می شود.) افراد مبتلا به بیماری دریچه آئورت دو لختی ممکن است دچار بزرگی آئورت شوند.
به همین دلیل، ممکن است نیاز به ترمیم یا تعویض آئورت با استفاده از روشی به نام جراحی ریشه آئورت حفظ دریچه داشته باشند. در این روش، جراح بخشی از آئورت را ترمیم یا تعویض می کند، اما دریچه آئورت را تعویض نمی کند.
بالون والولوپلاستی. این یک روش ترمیم است که در آن پزشک یک کاتتر را با یک بالون در نوک آن وارد رگ خونی می کند و سپس آن را به قلب و دریچه آئورت مانور می دهد. بالون در داخل دریچه باد می شود که بافت و لت ها را منبسط می کند و در نتیجه دریچه باریک شده را باز می کند. سپس پزشک بادکنک را خالی می کند و آن را خارج می کند.
تعویض دریچه آئورت ترانس کاتتر (TAVR). در این روش کم تهاجمی، پزشک دریچهپلاستی با بالون را برای کشیده کردن دریچه قدیمی انجام میدهد. سپس پزشک یک دریچه مصنوعی جدید را از طریق یک کاتتر به قلب میکشد. دریچه جدید در داخل دریچه آئورت موجود قرار می گیرد، جایی که عملکرد دریچه قدیمی را انجام می دهد.
تماس با ما
نشانی: تهران – خیابان نلسون ماندلا(جردن) – بالاتر از تقاطع حقانی – خیابان پدیدار – پ ۶۲ – طبقه سوم – واحد ۳۳
تلفن: ۸۸۶۷۰۳۵۰-۰۲۱
منبع: https://dr-baghaei.com/

جراح قلب، پزشکی است که در زمینه انجام عمل جراحی قلب و عروق اصلی اطراف آن تحصیلات و آموزش های پیشرفته ای دارد. جراح قلب کسی است که در درمان شرایط جدی و انجام روش های پیچیده، از جمله جراحی نارسایی قلبی، پیوند قلب، جراحی دریچه قلب، جراحی برای درمان نقایص مادرزادی قلب در کودکان و بیماری های مادرزادی قلبی در بزرگسالان، تعویض دریچه آئورت ترانس کاتتر و کاشت متخصص هستند.
گاهی اوقات جراح قلب یا جراح عمومی قفسه سینه نامیده می شود، این تخصص نام خود را از کلمه یونانی به معنای "سینه" گرفته است. همانطور که از نام آن پیداست، جراحان قلب و عروق در جراحی های اکثر اندام ها و بافت های موجود در قفسه سینه تخصص دارند. این می تواند شامل جراحی بر روی قلب و عروق خونی اصلی متصل، ریه ها، مری (که دهان شما را به معده شما متصل می کند) و نای باشد.
برخی از جراحان قفسه سینه ممکن است تصمیم بگیرند که فقط بر روی شرایط مربوط به قلب، پریکارد (کیسه ای در اطراف قلب) و رگ های خونی اصلی قلب تمرکز کنند. برخی دیگر ممکن است تصمیم بگیرند بر روی سایر شرایط به استثنای قلب و عروق خونی اصلی تمرکز کنند.
یک جراح قلب مادرزادی یا اطفال بر ترمیم مشکلات یا ناهنجاریهای ساختاری که یک فرد در هنگام تولد دارد تمرکز میکند. این میتواند شامل مشکلات دریچههای قلب، سوراخهای دیوارههای بین حفرههای قلب و موارد دیگر باشد. در حالی که برخی از جراحان بر انجام این جراحی ها در بزرگسالان تمرکز می کنند - زیرا غیر معمول نیست که تشخیص مشکل مادرزادی قلبی در بزرگسالی اتفاق می افتد - برخی دیگر در این جراحی ها بر روی کودکان، نوزادان و نوزادان متخصص هستند. عمل آنها فوق العاده تخصصی است و جراحان قلب بسیار اطفال در مقایسه با کسانی که فقط روی بزرگسالان انجام می دهند وجود دارد.
جراح قلب اغلب در چندین روش برای انجام یک نوع جراحی آموزش می بینند. این می تواند شامل جراحی هایی باشد که عبارتند از:
حداقل تهاجمی: این روش ها مشابه روش های باز هستند اما از برش های بسیار کوچکتر و ابزارهای جراحی تخصصی استفاده می کنند. برش های کوچکتر راحت تر بهبود می یابند، درد کمتری دارند، خون کمتری از دست می دهند و به طور کلی خطرات کمتری دارند.
با کمک ربات: یک جراح آموزش دیده خاص می تواند از یک ربات برای کمک به انجام عمل جراحی استفاده کند. جراح که در کنار یک کنسول نزدیک میز عمل نشسته است، با استفاده از ابزارهای متصل به بازوهای مختلف ربات، ربات را هدایت می کند. این ربات همچنین شامل یک دوربین مخصوص است که از طریق یکی از برش ها وارد بدن می شود.
این دوربینها به جراح اجازه میدهند که داخل را ببیند، اغلب به صورت سه بعدی (دقیقاً مانند اکثر مردم چون دو چشم دارند). علاوه بر این، ربات به جراح اجازه می دهد راحت تر در داخل مانور دهد و دامنه حرکتی بیشتری دارد (ابزارها اغلب می توانند 360 درجه بچرخند، بسیار بیشتر از مچ دست جراح).
جراحی قلب به طور معمول یک روش بسیار جدی است. اغلب زمانی انجام می شود که هیچ جایگزین بهتری وجود نداشته باشد - به این معنی که هیچ روش دیگری به اندازه ایمن نیست و احتمالاً به شما کمک نمی کند. در بسیاری از موارد، از قبل زمان خواهید داشت تا در مورد نوع جراحی قلب مورد نیاز خود، انتظارات، نحوه آماده سازی و موارد دیگر اطلاعات کسب کنید.
فوق تخصص جراحی قلب و عروق (کودکان و بزرگسالان)
یکی از پایه گذاران دوره تکمیلی (فلوشیپ جراحی بیماری مادرزادی قلبی)
عضو هیئت بورد جراحی قلب
عضو هیئت علمی دانشگاه
تماس با ما
نشانی: تهران – خیابان نلسون ماندلا(جردن) – بالاتر از تقاطع حقانی – خیابان پدیدار – پ ۶۲ – طبقه سوم – واحد ۳۳
دکتر بقایی در طول هفته در بیمارستان های ایران مهر، نیکان ، بهمن، محب مهر و مدرس حضور دارند.
ویزیت های دکتر بقایی صبح ها تا ظهر در بیمارستان مدرس و به مدت دو روز در هفته در مطب صورت می گیرد.
شماره تماس: ۸۸۶۷۰۳۵۰-۰۲۱
منبع: https://dr-baghaei.com/
جراحی دریچه قلب روشی برای درمان بیماری دریچه قلب است. خدمات کلینیک فوق تخصصی جراحی قلب و عروق کودکان و بزرگسالان دکتر رامین بقایی تهرانی بیماری دریچه قلب شامل حداقل یکی از چهار دریچه قلب است که به درستی کار نمی کند. دریچه های قلب جریان خون را در مسیر صحیح از طریق قلب شما حفظ می کنند. چهار دریچه دریچه میترال ، دریچه سه سر ، دریچه ریوی و دریچه آئورت است. دریچه های قلب از مهم ترین بخش های قلب هستند. کارهای حیاتی که در هم جهت کردن جریان خون و جلوگیری از بازگشت خون به بخش قبلی نقش دارند. این خاصیت دریچه ها به دلیل ساختار آناتومیک و تفاوت فشار بین دوطرف آنها است. قلب دارای 4 دریچه است. 2 دریچه بین دهلیز ها و بطن ها و 2 دریچه بین بطن ها و سرخرگ ها قرار دارند.
دریچه دو لختی یا میترال در سمت چپ بین دهلیز و بطن چپ و دریچه سه لختی یا تریکاسپید در سمت راست بین دهلیز و بطن راست واقع شده است. دریچه آئورت در ابتدای سرخرگ آئورت و دریچه ریوی در ابتدای سرخرگ ریوی قرار دارد.
تاندون های حمایت کننده دریچه های قلب ممکن است دچار کشیدگی یا پارگی شوند. درنتیجه منجرم باز ماندن دریچه هنگام افزایش فشار درون قلب می شود. جراح با ترمیم این تاندون ها می تواند باعث بهبود وضعیت دریچه شود. ترمیم دریچه گزینه بهتری نسبت به تعویض دریچه است. زیرا در دراز مدت اثر بهتری دارد و احتمال لخته شدن خون کمتر است. اما در بعضی بیماران میزان آسیب دریچه بیشتر از حدی است که بتوان آن را ترمیم کرد.

روش عملکرد دریچه های مکانیکی یا بیولوژیکی قلب همانند دریچه طبیعی بدن است؛ با تغییر فشار دو طرف دریچه، باز و بسته می شود. احتمال تشکلیل لخته بر روی دریچه مکانیکی وجود دارد بنابراین بیمار باید همیشه دارو های ضد لخته خون مانند وارفارین مصرف کند. در دریچه های بیولوژیک احتمال تشکیل لخته خون کمتر است و نیازی به مصرف کوتاه مدت وارفارین است؛ اما به اندازه دریچه های مکانیکی ماندگاری ندارد و باید پس از 10 الی 15 سال، دریچه بیولوژیک را تعویض کرد. این دریچه ها از قلب های اهدایی یا از حیونات گرفته می شود. دریچه هایی اهدایی ماندگاری بیشتری در بدن دارد.
دریچه مکانیکی برای افراد زیر 70 سال که با مصرف پیوسته وارفارین، مشکل جدی برایشان پیش نمی آید توصیه می شود. اما برای زنان باردار و سالمندانی که مصرف وارفارین برای آنها مشکل ایجاد می کند، توصیه نمی شود. در روش دیگر پیوند دریچه، از دریچه سینی ریوی شما به جای دریچه آسیب دیده میترال استفاده می شود و جای دریچه ریوی از یک دریچه اهدایی یا دریچه حیوانات استفاده می شود.
خطرات احتمالی ترمیم دریچه قلب یا جراحی تعویض عبارتند از: خونریزی حین یا بعد از جراحی. لخته شدن خون که می تواند باعث حمله قلبی ، سکته مغزی یا مشکلات ریوی شود.
جراحی دریچه قلب جراحی قلب باز از طریق استخوان سینه ، در قفسه سینه است. این یک عمل جراحی بزرگ است که می تواند دو ساعت یا بیشتر طول بکشد و بهبودی آن اغلب چندین هفته طول می کشد.
شما می توانید انتظار داشته باشید که حدود یک هفته در بیمارستان بمانید ، از جمله حداقل 1 تا 3 روز در بخش مراقبت های ویژه (ICU). بهبودی بعد از جراحی دریچه بسته به میزان سلامتی شما قبل از عمل ممکن است طولانی شود.
تعویض دریچه آئورت ترانس کاتر (TAVR) یک روش کم تهاجمی برای جایگزینی دریچه آئورت باریک است که قادر به باز شدن مناسب نیست (تنگی دریچه آئورت). در این روش ، پزشکان یک کاتتر را در پا یا سینه شما قرار داده و آن را به قلب شما هدایت می کنند.
بعد از داشتن دریچه مصنوعی ، عملکرد قلب و زندگی شما تا حد زیادی به حالت طبیعی برمی گردد. اگر قبل از جراحی علائمی داشتید ، باید احساس بهتری نسبت به قبل از جراحی داشته باشید. به عنوان مثال دیگر نباید تنگی نفس و خستگی داشته باشید.
متوسط سن بیمار 53 تا 92 سال بود. محققان چندین تجزیه و تحلیل زیرگروه را برای بررسی تأثیر عوامل مختلف انجام دادند. این موارد شامل سن بیمار ، خواه مطالعه شامل شیرآلات مکانیکی و خطر سوگیری مطالعه نیز باشد.
شکر ، نمک ، چربی. با گذشت زمان ، مقادیر بالای نمک ، شکر ، چربی اشباع شده و کربوهیدرات های تصفیه شده خطر حمله قلبی یا سکته را افزایش می دهد.
اجتناب: دانه های تصفیه شده
فردی که تحت عمل جراحی دریچه های قلب باز قرار می گیرد باید 7 تا 10 روز در بیمارستان بماند. این شامل حداقل یک روز در بخش مراقبت های ویژه بلافاصله پس از عمل است.
توت فرنگی ، بلوبری ، توت سیاه و تمشک مملو از مواد مغذی مهمی است که نقشی اساسی در سلامت قلب دارند. توت همچنین سرشار از آنتی اکسیدان هایی مانند آنتوسیانین است که از استرس اکسیداتیو و التهاب محافظت کننده در ایجاد بیماری های قلبی محافظت می کند.
درباره ما
ایمیل: info@dr-baghaei.com
منبع: https://dr-baghaei.com/

آنوریسم آئورت یک برآمدگی بالون مانند در آئورت است، شریان بزرگی که خون را از قلب از طریق قفسه سینه و تنه حمل می کند. آنوریسمهای آئورت میتوانند تشریح یا پاره شوند: نیروی پمپاژ خون میتواند لایههای دیواره سرخرگ را شکافته و اجازه دهد خون بین آنها نشت کند.
آنوریسم آئورت بزرگ شدن یا برآمدگی غیر طبیعی دیواره آئورت است. آنوریسم می تواند در هر جایی از درخت عروقی رخ دهد. برآمدگی یا بادکنک ممکن است به صورت زیر تعریف شود:
دوکی شکل: به شکل یکنواخت، به طور مساوی در امتداد بخش کشیده و لبه های آئورت ظاهر می شود.
آنوریسم ساکولار: تاول کوچک با طرفین در یک طرف آئورت که در ناحیه ضعیف شده دیواره آئورت تشکیل می شود.
آنوریسم می تواند در هر نقطه از آئورت ایجاد شود:
آنوریسم هایی که در بخشی از آئورت که از داخل شکم می گذرد (آئورت شکمی) رخ می دهد، آنوریسم آئورت شکمی نامیده می شود.
آنوریسم آئورت که در ناحیه قفسه سینه ایجاد می شود آنوریسم آئورت توراسیک نامیده می شود و می تواند ریشه آئورت، آئورت صعودی، قوس آئورت یا آئورت نزولی را درگیر کند.
به آنوریسم هایی که آئورت را در شکم و قفسه سینه درگیر می کند، آنوریسم آئورت سینه ای شکمی می گویند.
آنوریسم آئورت شکمی و آنوریسم قفسه سینه تنها نوع آنوریسم نیستند. آنوریسم می تواند در سایر رگ های خونی ایجاد شود:
پوپلیتئال: آنوریسم در شریان پشت زانو
کلیه: آنوریسم در کلیه؛ یک وضعیت بسیار نادر
احشایی: آنوریسم در اندام داخلی و/یا روده
در بیماری دریچه قلب، یک یا چند دریچه در قلب شما به درستی کار نمی کند.
قلب شما دارای چهار دریچه است که جریان خون را در جهت صحیح نگه می دارد. در برخی موارد، یک یا چند شیر به درستی باز یا بسته نمی شوند. این می تواند باعث شود که جریان خون از طریق قلب شما به بدن شما مختل شود.
درمان بیماری دریچه قلب شما به دریچه قلب آسیب دیده و نوع و شدت بیماری بستگی دارد. گاهی اوقات بیماری دریچه قلب نیاز به جراحی برای ترمیم یا تعویض دریچه قلب دارد.
برخی از افراد مبتلا به بیماری دریچه قلب ممکن است برای چندین سال علائمی نداشته باشند. هنگامی که علائم و نشانه ها ظاهر می شوند، ممکن است شامل موارد زیر باشند:
چهار دریچه قلب که جریان خون را در جهت درست نگه میدارند عبارتند از: دریچههای میترال، سه لتی، ریوی و آئورت. هر دریچه دارای فلپ هایی است که در هر ضربان قلب یک بار باز و بسته می شوند. اگر یک یا چند دریچه به درستی باز یا بسته نشوند، جریان خون از طریق قلب به بدن شما مختل می شود.
بیماری دریچه قلب ممکن است در بدو تولد وجود داشته باشد (مادرزادی). همچنین می تواند در بزرگسالان به دلایل و شرایط بسیاری مانند عفونت ها و سایر بیماری های قلبی رخ دهد.
مشکلات دریچه قلب عبارتند از:
نارسایی. فلپ های دریچه به درستی بسته نمی شوند و باعث نشت خون به سمت عقب در قلب شما می شود. این معمولاً به دلیل برآمدگی فلپ های دریچه به عقب رخ می دهد، وضعیتی به نام پرولاپس.
تنگی مجرا. فلپ های سوپاپ ضخیم یا سفت می شوند و احتمالاً به هم جوش می خورند. این منجر به باریک شدن باز شدن دریچه و کاهش جریان خون در دریچه می شود.
آترزیا دریچه تشکیل نشده است، و یک ورقه جامد از بافت، جریان خون بین حفره های قلب را مسدود می کند.
عوامل متعددی می توانند خطر ابتلا به بیماری دریچه قلب را افزایش دهند، از جمله:
بیماری دریچه قلب می تواند عوارض زیادی ایجاد کند، از جمله:
یکی از روش های درمان آئورت عروقی، جراحی بسته یا اندوواسکولار می باشد. این روش به شکل بدون بیهوشی کامل انجام می شود. در جراحی آئورت به روش اندوواسکولار، می توان گفت وضع عمومی بیمار خوب است و پس از آن می تواند وارد بخش جراحی عروق منتقل شود. در جراحی باز این عمل، بسیار خطرناک می باشد به این دلیل که این دسته از بیماران دچار ضعف هستند و عمل جراحی آئورت برای آنها سنگین می باشد.
نشانی: تهران – خیابان نلسون ماندلا(جردن) – بالاتر از تقاطع حقانی – خیابان پدیدار – پ ۶۲ – طبقه سوم – واحد ۳۳
راه های ارتباط با دکتر رامین بقایی تهرانی
دکتر بقایی در طول هفته در بیمارستان های ایران مهر، نیکان ، بهمن، محب مهر و مدرس حضور دارند.
ویزیت های دکتر بقایی صبح ها تا ظهر در بیمارستان مدرس و به مدت دو روز در هفته در مطب صورت می گیرد.
شماره تماس: ۸۸۶۷۰۳۵۰-۰۲۱
منبع: https://dr-baghaei.com/
پیوند قلب جایگزینی جراحی قلب بیمار با قلب سالم اهداکننده است. اهداکننده فردی است که فوت کرده و خانواده او با اهدای اعضای عزیز خود موافقت کرده اند. از زمان انجام اولین پیوند قلب انسان در سال 1967، پیوند قلب از یک عمل تجربی به یک درمان ثابت برای بیماری قلبی پیشرفته تبدیل شده است. افرادی که نارسایی قلبی پیشرفته (مرحله پایانی) دارند، اما در غیر این صورت جسمی سالم هستند، ممکن است برای پیوند قلب در نظر گرفته شوند.
برای انجام پیوند قلب، ابتدا باید در لیست پیوند قرار بگیرید. اما، قبل از اینکه بتوانید در لیست پیوند قرار بگیرید، باید یک فرآیند غربالگری دقیق را طی کنید. تیمی متشکل از پزشکان قلب، پرستاران، مددکاران اجتماعی و متخصصان اخلاق زیستی، سابقه پزشکی، نتایج آزمایشات تشخیصی، تاریخچه اجتماعی و نتایج آزمایشات روانشناختی شما را بررسی میکنند تا ببینند آیا میتوانید از این روش جان سالم به در ببرید و سپس مراقبتهای مستمر مورد نیاز برای زندگی سالم را انجام دهید. پس از تأیید، باید منتظر بمانید تا اهداکننده در دسترس باشد. این روند می تواند طولانی و استرس زا باشد. یک شبکه حمایتی از خانواده و دوستان برای کمک به شما در این دوران مورد نیاز است. تیم مراقبت های بهداشتی شما را از نزدیک تحت نظر خواهند داشت تا نارسایی قلبی شما را تا زمانی که قلب اهدا کننده پیدا شود کنترل کند. در صورتی که قلب در دسترس باشد، بیمارستان باید همیشه بداند که کجا با شما تماس بگیرد. اهداکنندگان پیوند قلب افرادی هستند که ممکن است اخیراً مرده باشند یا دچار مرگ مغزی شده باشند، به این معنی که اگرچه بدن آنها توسط دستگاهها زنده نگه داشته میشود، اما مغز هیچ نشانهای از حیات ندارد. بارها این اهداکنندگان بر اثر تصادف رانندگی، ضربه شدید به سر و یا شلیک گلوله جان خود را از دست دادند.
هنگامی که قلب اهدا کننده در دسترس می شود، یک جراح از مرکز پیوند برای برداشتن قلب اهداکننده می رود. قلب در حین انتقال به گیرنده خنک شده و در محلول مخصوص ذخیره می شود. جراح قبل از شروع جراحی پیوند از سلامت قلب اهداکننده اطمینان حاصل می کند. جراحی پیوند در اسرع وقت پس از در دسترس قرار گرفتن قلب اهداکننده انجام خواهد شد. در طول پیوند قلب، بیمار روی دستگاه قلب-ریه قرار می گیرد. این دستگاه به بدن اجازه می دهد تا اکسیژن و مواد مغذی حیاتی را از خون دریافت کند حتی اگر قلب در حال عمل باشد. جراحان سپس قلب بیمار را به جز دیواره های پشتی دهلیزها، اتاق های فوقانی قلب، خارج می کنند. پشت دهلیزهای قلب جدید باز شده و قلب در جای خود دوخته می شود. جراحان سپس رگ های خونی را به هم متصل می کنند و اجازه می دهند خون در قلب و ریه ها جریان یابد. با گرم شدن قلب، شروع به تپیدن می کند. جراحان قبل از خارج کردن بیمار از دستگاه قلب و ریه، تمام رگهای خونی متصل و حفرههای قلب را از نظر نشت بررسی میکنند. این یک عمل پیچیده است که از چهار تا 10 ساعت طول می کشد. اکثر بیماران در عرض چند روز پس از جراحی بیدار می شوند و اگر هیچ نشانه ای از رد فورا اندام از بدن وجود نداشته باشد، بیماران مجاز هستند در عرض 7 تا 16 روز به خانه بروند.
شایع ترین علل مرگ پس از پیوند قلب، عفونت و پس زدن است. بیمارانی که داروهایی برای جلوگیری از رد قلب جدید مصرف میکنند در معرض آسیب کلیه، فشار خون بالا، پوکی استخوان (نازک شدن شدید استخوانها که میتواند باعث شکستگی شود) و لنفوم (نوعی سرطان که بر سلولهای سیستم ایمنی تأثیر میگذارد) هستند. سیستم). آترواسکلروز شریان های قلب یا بیماری عروق کرونر تقریباً در نیمی از بیمارانی که پیوند دریافت می کنند ایجاد می شود. و بسیاری از آنها هیچ علامتی مانند آنژین (درد قفسه سینه) ندارند، زیرا در قلب جدید خود هیچ احساسی ندارند.
به طور معمول، سیستم ایمنی بدن از بدن در برابر عفونت محافظت می کند. این زمانی اتفاق میافتد که سلولهای سیستم ایمنی در اطراف بدن حرکت میکنند و هر چیزی را که خارجی یا متفاوت از سلولهای بدن به نظر میرسد، بررسی میکنند. پس زدن زمانی اتفاق میافتد که سلولهای ایمنی بدن قلب پیوند شده را متفاوت از بقیه بدن تشخیص دهند و سعی کنند آن را از بین ببرند. اگر سیستم ایمنی به حال خود رها شود، به سلول های یک قلب جدید آسیب می رساند و در نهایت آن را از بین می برد.
برای جلوگیری از رد عضو ، بیماران چندین دارو به نام سرکوب کننده های ایمنی دریافت می کنند. این داروها سیستم ایمنی را سرکوب می کنند تا قلب جدید آسیب نبیند. از آنجایی که رد می تواند هر زمانی پس از پیوند اتفاق بیفتد، داروهای سرکوب کننده سیستم ایمنی یک روز قبل از پیوند و پس از آن تا پایان عمر به بیماران داده می شود. برای جلوگیری از رد پیوند قلب، گیرندگان پیوند قلب باید به شدت به رژیم دارویی سرکوب کننده سیستم ایمنی خود پایبند باشند. محققان به طور مستمر روی داروهای سرکوب کننده ایمنی ایمن تر، مؤثرتر و با تحمل خوب کار می کنند. با این حال، سرکوب بیش از حد ایمنی می تواند منجر به عفونت های جدی شود. بدون سیستم ایمنی کافی فعال، بیمار به راحتی می تواند به عفونت های شدید مبتلا شود. به همین دلیل، داروهایی نیز برای مبارزه با عفونت ها تجویز می شود.
گیرندگان پیوند قلب از نظر علائم رد شدن به دقت تحت نظر قرار می گیرند. پزشکان اغلب نمونه هایی از قطعات کوچک قلب پیوند شده را برای بررسی زیر میکروسکوپ می گیرند. این روش که بیوپسی نامیده می شود، شامل پیش بردن یک لوله نازک به نام کاتتر از طریق ورید به سمت قلب است. در انتهای کاتتر یک بیوپتوم وجود دارد، ابزار کوچکی که برای بریدن یک تکه بافت استفاده می شود. اگر بیوپسی سلول های آسیب دیده را نشان دهد، دوز و نوع داروی سرکوب کننده سیستم ایمنی ممکن است تغییر کند. نمونه برداری از عضله قلب معمولاً به صورت هفتگی برای سه تا شش هفته اول پس از جراحی، سپس هر سه ماه یک بار در سال اول و سپس هر سال پس از آن انجام می شود. برای شما حیاتی است که از علائم احتمالی پس زدن و عفونت آگاه باشید تا بتوانید آنها را به پزشک خود گزارش دهید و بلافاصله تحت درمان قرار بگیرید.
علائم رد عضو عبارتند از:
با سرکوب بیش از حد ایمنی، سیستم ایمنی بدن می تواند کند شود و بیمار به راحتی به عفونت های شدید مبتلا شود. به همین دلیل داروهایی نیز برای مبارزه با عفونت ها تجویز می شود. برای شما حیاتی است که از علائم احتمالی پس زدن و عفونت آگاه باشید تا بتوانید آنها را به پزشک خود گزارش دهید و بلافاصله تحت درمان قرار بگیرید.
علائم هشدار دهنده عفونت عبارتند از:
اگر هر یک از این علائم رد عضو یا عفونت را دارید، فوراً به پزشک خود اطلاع دهید. به استثنای نیاز به مصرف داروی مادام العمر برای جلوگیری از رد قلب اهدایی، بسیاری از گیرندگان پیوند قلب زندگی فعال و پرباری دارند. با این حال، مواردی وجود دارد که باید در نظر داشت:
داروها همانطور که گفته شد پس از پیوند قلب، بیماران باید چندین دارو مصرف کنند. مهمترین آنها مواردی هستند که بدن را از رد پیوند جلوگیری می کند. این داروها که باید مادام العمر مصرف شوند، می توانند عوارض جانبی قابل توجهی از جمله فشار خون بالا، احتباس مایعات، رشد بیش از حد مو، پوکی استخوان و آسیب احتمالی کلیه ایجاد کنند. برای مبارزه با این مشکلات، اغلب داروهای اضافی تجویز می شود.
ورزش. دریافت کنندگان پیوند قلب می توانند ورزش کنند و تشویق می شوند برای بهبود عملکرد قلب و جلوگیری از افزایش وزن ورزش کنند. با این حال، به دلیل تغییرات در قلب مربوط به پیوند، بیماران باید قبل از شروع یک برنامه ورزشی با پزشک یا متخصص توانبخشی قلبی خود صحبت کنند. از آنجایی که اعصاب منتهی به قلب در حین عمل قطع می شوند، قلب پیوندی سریعتر (حدود 100 تا 110 ضربه در دقیقه) از قلب طبیعی (حدود 70 ضربه در دقیقه) می زند. قلب جدید نیز کندتر به ورزش پاسخ می دهد و ضربان خود را به سرعت قبل افزایش نمی دهد.
رژیم غذایی. پس از پیوند قلب، بیمار ممکن است نیاز به پیروی از یک رژیم غذایی خاص داشته باشد، که ممکن است شامل بسیاری از تغییرات رژیم غذایی مشابه قبل از جراحی باشد. رژیم کم سدیم خطر فشار خون بالا و احتباس مایعات را کاهش می دهد. پزشک شما در مورد نیازهای غذایی خاص شما صحبت خواهد کرد و یک متخصص تغذیه می تواند به شما در درک دستورالعمل های خاص رژیم غذایی کمک کند.
مدت زمان زندگی پس از پیوند قلب به عوامل زیادی از جمله سن، سلامت عمومی و پاسخ به پیوند بستگی دارد. آمارهای اخیر نشان می دهد که 75 درصد از بیماران پیوند قلب حداقل پنج سال پس از عمل جراحی زندگی می کنند. تقریباً 85٪ به کار یا سایر فعالیت هایی که قبلاً از آنها لذت می بردند باز می گردند. بسیاری از بیماران از شنا، دوچرخه سواری، دویدن یا ورزش های دیگر لذت می برند.
اکثر افرادی که پیوند قلب دریافت می کنند از کیفیت زندگی خوبی برخوردار می شوند. بسته به شرایط خود، ممکن است بتوانید بسیاری از فعالیت های روزمره زندگی خود را از سر بگیرید، مانند بازگشت به کار، شرکت در سرگرمی ها و ورزش. با پزشک خود صحبت کنید که چه فعالیت هایی برای شما مناسب است. برخی از زنانی که پیوند قلب انجام داده اند ممکن است باردار شوند. با این حال، اگر قصد بچه دار شدن بعد از پیوند خود را دارید، با پزشک خود صحبت کنید. شما احتمالاً قبل از باردار شدن به تنظیمات دارویی نیاز خواهید داشت، زیرا برخی از داروها می توانند باعث عوارض بارداری شوند.
فوق تخصص جراحی قلب و عروق (کودکان و بزرگسالان)
یکی از پایه گذاران دوره تکمیلی (فلوشیپ جراحی بیماری مادرزادی قلبی)
در سطح وزارت بهداشت
عضو هیئت بورد جراحی قلب
عضو هیئت علمی دانشگاه
منبع: https://dr-baghaei.com/
|
| |
| نام : | |
| وب : | |
| پیام : | |
| 2+2=: | |
| (Refresh) | |
|
متن دلخواه شما
|
|