

نوشته شده توسط : دکتر ستایش
جراحی کم تهاجمی قلبی (MICS) چیست؟ |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||

اسهال روشی است که بدن برای خلاص شدن از شر میکروب ها انجام می دهد و بیشتر موارد از چند روز تا یک هفته طول می کشد. اسهال می تواند همراه با تب، حالت تهوع، استفراغ، گرفتگی عضلات، کم آبی بدن و حتی بثورات ایجاد شود.
عفونت از ویروس هایی مانند روتاویروس، باکتری هایی مانند سالمونلا و به ندرت انگل هایی مانند ژیاردیا. ویروس ها شایع ترین علت اسهال کودکان هستند. همراه با مدفوع شل یا آبکی، علائم عفونت گاستروانتریت ویروسی اغلب شامل استفراغ، معده درد، سردرد و تب است.
هنگام درمان گاستروانتریت ویروسی - که می تواند 5 تا 14 روز طول بکشد - جلوگیری از از دست دادن مایعات مهم است. شیر مادر اضافی یا محلول آبرسانی خوراکی (ORS) را به نوزادان و خردسالان بدهید.
آب به تنهایی سدیم، پتاسیم و سایر مواد مغذی کافی برای آبرسانی ایمن به کودکان بسیار خردسال ندارد. حتماً با پزشک خود در مورد مقدار مایعات مورد نیاز فرزندتان، نحوه اطمینان از دریافت آنها، زمان دادن آنها و نحوه مراقبت از کم آبی صحبت کنید.
کودکان بزرگتر مبتلا به اسهال میتوانند هر چیزی را که دوست دارند برای هیدراته ماندن بنوشند، از جمله ORS. بستنی همچنین می تواند راه خوبی برای رساندن مایعات به کودکی باشد که استفراغ کرده و نیاز به آبرسانی آهسته دارد.
داروهایی مانند ملین ها یا آنتی بیوتیک ها نیز می توانند منجر به اسهال در کودکان و همچنین بزرگسالان شوند. برای اسهال خفیف ناشی از دارو، کودک خود را به طور ایمن هیدراته نگه دارید.
اگر یک دوره آنتی بیوتیک باعث اسهال کودک شما می شود، حتما دارو را ادامه دهید و با پزشک خود تماس بگیرید. پزشک ممکن است کاهش دوز، تغییر رژیم غذایی، افزودن یک پروبیوتیک یا تغییر به یک آنتی بیوتیک دیگر را توصیه کند.
مطالعات نشان می دهد که ماست با کشت های زنده یا پروبیوتیک ها می تواند به کاهش اسهال ناشی از آنتی بیوتیک ها کمک کند. کشت ها و پروبیوتیک ها به بازسازی باکتری های سالم روده که توسط آنتی بیوتیک ها کشته شده اند کمک می کنند.
مسمومیت غذایی نیز می تواند باعث اسهال در کودکان شود. علائم معمولاً به سرعت ظاهر می شوند، ممکن است شامل استفراغ باشد و در عرض 24 ساعت از بین می روند.
درمان اسهال ناشی از مسمومیت غذایی مانند اسهال ناشی از عفونت است: کودک خود را هیدراته نگه دارید و در صورت هرگونه سوال با پزشک خود تماس بگیرید.
سایر علل اسهال عبارتند از بیماری روده تحریک پذیر، بیماری کرون، کولیت اولسراتیو، آلرژی غذایی و بیماری سلیاک. اگر مطمئن نیستید که چه چیزی باعث اسهال فرزندتان شده است، با پزشک خود تماس بگیرید.
کم آبی بدن یکی از نگران کننده ترین عوارض اسهال در کودکان است. اسهال خفیف معمولاً باعث از دست دادن قابل توجه مایعات نمی شود، اما اسهال متوسط یا شدید می تواند.
کم آبی شدید خطرناک است. می تواند باعث تشنج، آسیب مغزی و حتی مرگ شود. علائم کم آبی بدن را بشناسید. اگر فرزندتان موارد زیر را دارد با پزشک خود تماس بگیرید:
اگر فرزند شما:
بیشتر موارد اسهال در کودکان به دلیل گاستروانتریت ویروسی است و تا زمانی که کودک دچار کم آبی نشود، با مراقبت های خانگی قابل درمان است. اگر از کودکی در خانه مراقبت می کنید، زیرا او اسهال ناشی از گاستروانتریت دارد:
در صورتی که علائم یا علائمی را در لیست بالا مشاهده کردند، فوراً آنها را نزد پزشک ببرید - اینها ممکن است نشان دهنده موارد جدی باشد.
نوزادان زیر 6 ماه را همیشه باید نزد پزشک برد.
نوزادانی که با شیر مادر بزرگتر از 6 ماه تغذیه می شوند باید به تغذیه با شیر مادر ادامه دهند اما باید دفعات بیشتری از شیر مادر تغذیه شوند. اگر استفراغ کردند، بعد از هر بار به آنها نوشیدنی بدهید. همچنین می توانید برای 12 ساعت اول محلول آبرسانی خوراکی یا آب به آنها بدهید.
نوزادانی که از بطری تغذیه میشوند باید شیر خشکشان را با محلول آبرسانی خوراکی یا آب در 12 ساعت اول جایگزین کنند، سپس میتوانند شیرخشک طبیعی را در مقادیر کم، بیشتر از تغذیه معمولی مصرف کنند. در صورت استفراغ باید بعد از هر بار نوشیدنی به آنها تعلق گیرد.
محلول های آبرسانی خوراکی برای نوزادان و کودکان نوپا مبتلا به اسهال و هر کودکی با اسهال یا استفراغ مکرر به شدت توصیه می شود.
به کودکان بزرگتر مقدار کمی مایعات بدهید تا اغلب – مثلاً هر 15 دقیقه یکبار – بنوشند. محلول های آبرسانی خوراکی بهترین هستند، اما اگر آن ها را ننوشند، کوردیال بسیار رقیق شده (یک قسمت کوردیال به 20 قسمت آب) یا نوشابه یا آبمیوه رقیق شده (یک قسمت آب به یک قسمت آب) ممکن است با احتیاط استفاده شود. از نسخه های رژیمی یا کم کیلوژول استفاده نکنید.
روش دیگر، محلول آبرسانی خوراکی را می توان سرد کرد یا به شکل بلوک های یخ برای مکیدن کودک درآورد.
به کودک خود نوشیدنی های رقیق نشده حاوی قند زیاد، مانند نوشیدنی های ورزشی، لیموناد یا کوردیال ندهید – آنها می توانند اسهال یا کم آبی بدن را بدتر کنند.
کودکان مبتلا به گاستروانتریت ممکن است غذای جامد را رد کنند، اما خوب است تا زمانی که دچار کم آبی یا استفراغ نباشند، هر چه زودتر به رژیم غذایی عادی خود بازگردند.
داروهای ضد اسهال یا داروهای ضد استفراغ (ضد استفراغ) را به کودکان ندهید مگر اینکه پزشکتان توصیه کند زیرا ممکن است مضر باشند.
مطمئن شوید که کودک شما استراحت می کند.
آنها را به مهد کودک، مهدکودک یا مدرسه نفرستید تا زمانی که به مدت 24 ساعت اجابت مزاج نداشته باشند.
گاستروانتریت شایع ترین علت اسهال در کودکان است. بسیار عفونی است و به راحتی بین افراد به خصوص بین کودکان پخش می شود. شما می توانید با موارد زیر به کاهش گسترش گاستروانتریت کمک کنید:
خلاصه
اسهال معمولاً به زمانی اشاره دارد که افراد حداقل سه بار در روز مدفوع آبکی دفع می کنند. علل احتمالی مختلفی برای اسهال وجود دارد و بسته به مدت زمانی که ادامه می یابد، این بیماری می تواند حاد یا مزمن باشد. بدون درمان، این وضعیت می تواند منجر به عوارض شدید شود.
به این ترتیب، استفاده از داروهایی برای کمک به تسکین علائم اسهال توصیه می شود. هر دو گزینه OTC و نسخه تجویزی در دسترس هستند که هدف آنها کاهش سرعت عبور محتویات از روده و افزایش جذب مایعات است.
در بسیاری از موارد، اسهال در عرض چند روز برطرف می شود. با این حال، اگر علائم بیش از 2 روز ادامه داشت، بهتر است با پزشک تماس بگیرید.
دکتر بهار اشجعی متخصص جراحی کودکان و نوزادان در تهران و همچنین عضو هیئت علمی دانشگاه علوم پزشکی تهران هستند. ایشان به طور تخصصی در درمان و جراحی انواع بیماریهای کودکان و نوزادان پسر و دختر مشغول به کار هستند.
با توجه به تحصیلات و سالها تجربهی درمان وجراحی ایشان، دکتر بهار اشجعی یکی از بهترین پزشکان منتخب برای درمان و جراحی کودکان و نوزادان هستند.
راه های ارتباط با ما
مطب: تهران ـ انتهای بلوار کشاورز، رو به روی درب شرقی بیمارستان امام خمینی، ساختمان شیشه ای سبز، پلاک ۳۷۰ ساختمان ۴۱۶ طبقه ۳ واحد ۱۹
تلفن:
منبع: https://dr-ashjaei.com/
درمان اولتراسوند متمرکز با شدت بالا (HIFU) برای سفت کردن پوست استفاده می شود و نسبتاً جدید است. از انرژی اولتراسوند برای تشویق تولید کلاژن استفاده می کند که منجر به سفت تر شدن پوست می شود.
HIFU بیشتر به دلیل استفاده از آن در درمان تومورها شناخته شده است. اولین استفاده گزارش شده از HIFU برای استفاده زیبایی در سال 2008 بود. این روزها برخی آن را جایگزینی غیرتهاجمی و بدون درد برای لیفت صورت می دانند.
HIFU سپس توسط سازمان غذا و داروی آمریکا (FDA) در سال 2009 برای لیفت ابرو تایید شد. این دستگاه همچنین توسط FDA در سال 2014 برای بهبود خطوط و چین و چروک های بالای سینه و گردن (دکلته) استفاده شد.
چندین آزمایش بالینی کوچک نشان داده اند که هایفو برای لیفت صورت و رفع چین و چروک ایمن و موثر است. افراد توانستند نتایج را در چند ماه پس از درمان، بدون خطرات مرتبط با جراحی مشاهده کنند.
در حالی که این روش همچنین برای جوانسازی کلی صورت، لیفتینگ، سفت کردن، و کانتور کردن بدن استفاده می شود. شواهد بیشتری مورد نیاز است تا مشخص شود چه کسی برای این نوع روش مناسب تر است.
تاکنون مشخص شده است که هایفو یک درمان امیدوارکننده است که می تواند جایگزین لیفت صورت شود، به خصوص در افراد جوان تر که نمی خواهند خطرات و زمان بهبودی مرتبط با جراحی را داشته باشند. هایفو برای افرادی که دارای موارد شدیدتر افتادگی پوست هستند به خوبی کار نمی کند.
هایفو از انرژی متمرکز فراصوت برای هدف قرار دادن لایه های پوست درست زیر سطح استفاده می کند. انرژی اولتراسوند باعث می شود بافت به سرعت گرم شود.
هنگامی که سلول های ناحیه مورد نظر به دمای مشخصی می رسند، آسیب سلولی را تجربه می کنند. در حالی که این ممکن است غیر منطقی به نظر برسد، آسیب در واقع سلول ها را تحریک می کند تا کلاژن بیشتری تولید کنند - پروتئینی که ساختار پوست را فراهم می کند.
افزایش کلاژن منجر به پوست سفت تر و محکم تر با چین و چروک های کمتر می شود. از آنجایی که پرتوهای اولتراسوند با فرکانس بالا بر روی یک بافت خاص در زیر سطح پوست متمرکز می شوند، هیچ آسیبی به لایه های بالایی پوست و بافت های مجاور وارد نمی شود.
هایفو ممکن است برای همه مناسب نباشد. به طور کلی، این روش روی افراد بالای 30 سال با شلی خفیف تا متوسط پوست بهترین کارایی را دارد. افرادی که پوست آسیب دیده از نور دارند یا پوست شل شدید دارند ممکن است قبل از دیدن نتایج به چندین درمان نیاز داشته باشند.
افراد مسنتر با پیری گسترده تر، شلی شدید پوست، یا پوست بسیار آویزان روی گردن، کاندیدای مناسبی نیستند و ممکن است نیاز به جراحی داشته باشند.
هایفو برای افراد مبتلا به عفونت و ضایعات پوستی باز در ناحیه مورد نظر، آکنه های شدید یا کیستیک و ایمپلنت فلزی در ناحیه درمان توصیه نمی شود.
طبق گزارش انجمن جراحی پلاستیک زیبایی آمریکا (ASAPS)، هایفو و سایر جایگزین های غیرجراحی برای لیفت صورت طی چند سال اخیر محبوبیت زیادی را تجربه کرده اند. تعداد کل عمل های انجام شده بین سال های 2012 تا 2017 64.8 درصد افزایش یافته است.
هایفو مزایای زیبایی شناختی زیادی دارد، از جمله:
نتایج مطالعه امیدوارکننده است. یک مطالعه در سال 2017 با مشارکت 32 نفر کره ای نشان داد که هایفو به طور قابل توجهی خاصیت ارتجاعی پوست گونه ها، پایین شکم و ران ها را پس از 12 هفته بهبود می بخشد.
در یک مطالعه بزرگتر روی 93 نفر، 66 درصد از افرادی که تحت درمان با هایفو قرار گرفتند، بعد از 90 روز بهبودی در ظاهر صورت و گردن خود احساس کردند. در حالی که هایفو دارای خطرات و هزینه های بسیار کمتری نسبت به جراحی لیفت صورت است، نتایج ممکن است طولانی نباشند و ممکن است به انجام مکرر هایفو نیاز باشد.
ممکن است در حین عمل هایفو ناراحتی جزئی داشته باشید. برخی افراد آن را به عنوان پالس های الکتریکی کوچک یا احساس سوزن سوزن شدن خفیف توصیف می کنند.
اگر نگران درد هستید، پزشک ممکن است مصرف استامینوفن (تیلنول) یا یک داروی ضدالتهابی غیراستروئیدی (NSAID) مانند ایبوپروفن (ادویل) را قبل از درمان پیشنهاد کند.
بلافاصله پس از درمان، ممکن است قرمزی یا تورم خفیفی را تجربه کنید که به تدریج طی چند ساعت آینده کاهش می یابد.
قبل از انجام روش هایفو نیازی به آمادگی خاصی نیست. قبل از درمان باید تمام لوازم آرایش و مراقبت از پوست را از ناحیه مورد نظر پاک کنید. در اینجا چیزی است که باید در قرار ملاقات خود انتظار داشته باشید:
در حالی که انرژی اولتراسوند اعمال می شود، ممکن است گرما و سوزن سوزن شدن را احساس کنید. اگر آزاردهنده است می توانید از داروی مسکن استفاده کنید.
شما می توانید بلافاصله پس از انجام عمل به خانه بروید و فعالیت های عادی روزانه خود را از سر بگیرید.
اگر توسط یک متخصص آموزش دیده و واجد شرایط انجام شود، هایفوتراپی بسیار ایمن در نظر گرفته می شود. بهترین بخش در مورد این درمان این است که شما می توانید بلافاصله پس از خروج از مطب، فعالیت های عادی خود را از سر بگیرید.
قرمزی یا تورم خفیف ممکن است رخ دهد، اما باید به سرعت فروکش کند. احساس سوزن سوزن شدن خفیف در ناحیه تحت درمان ممکن است برای چند هفته ادامه داشته باشد.
به ندرت ممکن است بی حسی یا کبودی موقتی را تجربه کنید، اما این عوارض معمولا پس از چند روز از بین می روند. هایفو روشی ایمن، موثر و غیرتهاجمی برای سفت کردن پوست صورت است.
مزایای آن نسبت به جراحی لیفت صورت به سختی قابل انکار است. هیچ برشی، جای زخم و زمان استراحت یا بهبودی لازم نیست. هایفو همچنین هزینه کمتری نسبت به لیفت صورت دارد.
اکثر مردم نتایج کامل را سه ماه پس از درمان نهایی خود مشاهده می کنند. اگر به دنبال درمانی سریع، بدون درد و غیرتهاجمی هستید، هایفو یک گزینه عالی در مقایسه با جراحی لیفت صورت است.
درباره دکتر آرمیتا آقاپور
دکتر آرمیتا آقاپور با سالها سابقه در زمینه زیبایی و جوان سازی یکی از بهترین و شناخته شده ترین پزشکان زیبایی در تهران هستند.
اطلاعات تماس
آدرس: تهران، شهرآرا پاتریس لومومبا، نبش کوچه نوزدهم غربی، ساختمان پزشکان، پلاک ۱۸۲طبقه اول
شماره تماس: ۸۸۲۸۸۱۶۸
منبع: https://dr-aghapour.com/
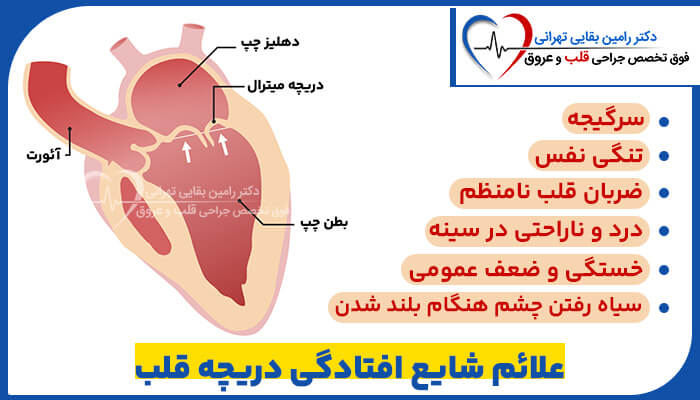
پرولاپس دریچه میترال نوعی بیماری دریچه قلب است که دریچه بین حفره های چپ قلب را تحت تاثیر قرار می دهد.
فلپ ها (برچک های) دریچه میترال فلاپی هستند. آنها به سمت عقب (پرولپس) برآمده می شوند (پرولپس) مانند یک چتر نجات در اتاق فوقانی سمت چپ قلب در حالی که قلب منقبض می شود.
افتادگی دریچه میترال (MY-trul) گاهی باعث نشت خون به سمت عقب در دریچه می شود. دریچه میترال دو حفره (دهلیز و بطن) سمت چپ قلب را از هم جدا می کند.
در افتادگی دریچه میترال، برگچه های دریچه میترال در حین انقباض قلب مانند چتر نجات به دهلیز چپ برآمده (پرولپس) می شوند.
گاهی اوقات افتادگی دریچه میترال باعث نشت خون از بطن به دهلیز می شود که به آن نارسایی دریچه میترال می گویند.
معمولا افتادگی دریچه میترال تهدید کننده زندگی نیست و نیازی به درمان یا تغییر سبک زندگی ندارد. اما برخی از افراد ممکن است به دارو یا جراحی نیاز داشته باشند، به خصوص اگر افتادگی باعث نارسایی شدید شود.
نام های دیگر برای توصیف افتادگی دریچه میترال عبارتند از:
علائم و نشانه های افتادگی دریچه میترال به دلیل مقدار خونی است که از طریق دریچه به سمت عقب نشت می کند.
علائم افتادگی دریچه میترال می تواند از فردی به فرد دیگر بسیار متفاوت باشد. بسیاری از افراد مبتلا به افتادگی دریچه میترال علائم قابل توجهی ندارند.
سایر افراد ممکن است علائم خفیفی داشته باشند که به تدریج ایجاد می شود. علائم افتادگی دریچه میترال ممکن است شامل موارد زیر باشد:
برای درک علل بیماری دریچه میترال، دانستن نحوه عملکرد قلب ممکن است مفید باشد. دریچه میترال یکی از چهار دریچه ای در قلب است که جریان خون را در جهت درست نگه می دارد.
هر دریچه دارای فلپهایی است که در طول هر ضربان قلب یک بار باز و بسته میشوند. اگر دریچه ای به درستی باز یا بسته نشود، جریان خون از طریق قلب به بدن کاهش می یابد.
در افتادگی دریچه میترال، یک یا هر دو لتک دریچه میترال بافت اضافی دارند یا بیش از حد معمول کشیده می شوند.
دریچه ها می توانند هر بار که قلب برای پمپاژ خون منقبض می شود مانند چتر نجات به سمت عقب (پرولپس) به سمت اتاق فوقانی قلب چپ (دهلیز چپ) برآمده شوند.
برآمدگی ممکن است از بسته شدن محکم دریچه جلوگیری کند. اگر خون از طریق دریچه به عقب نشت کند، این وضعیت نارسایی دریچه میترال نامیده می شود.
افتادگی دریچه میترال می تواند در هر فردی در هر سنی ایجاد شود. علائم جدی پرولاپس دریچه میترال بیشتر در مردان بالای 50 سال رخ می دهد.
افتادگی دریچه میترال میتواند در خانوادههایی با همین بیماری رخ دهد (ارثی است) و ممکن است با چندین بیماری دیگر مرتبط باشد، از جمله
پرولاپس دریچه میترال چگونه تشخیص داده می شود؟
بیماری دریچه میترال از طریق معاینه فیزیکی و آزمایشات تشخیص داده می شود.
معاینه بدنی
پزشک شما می تواند با گوش دادن به صدای قلب شما با گوشی پزشکی چیزهای زیادی یاد بگیرد. اگر پرولاپس دریچه میترال دارید، ارائه دهنده شما صدای کلیک و به دنبال آن سوفل را می شنود.
این بیماری به دلیل صدای متمایز آن "سندرم کلیک-سوفل" نیز نامیده می شود. در طول معاینه، پزشک شما همچنین سابقه پزشکی و سابقه خانوادگی شما را با شما در میان میگذارد.
از آنجایی که پرولاپس دریچه میترال گاهی در خانواده ها اتفاق می افتد، دانستن این اطلاعات مهم است. اگر پزشک شما مشکوک باشد که MVP یا مشکل دریچه دیگری دارید، حداقل یک آزمایش را برای تأیید تشخیص توصیه میکند.
اکوکاردیوگرافی روش اصلی برای تشخیص MVP است. اکوکاردیوگرام (اکو) از فناوری اولتراسوند برای بررسی ساختار و عملکرد قلب شما استفاده می کند.
انواع مختلف تست اکو وجود دارد. ممکن است به یک یا هر دو نوع زیر نیاز داشته باشید:
اکوکاردیوگرافی ترانس توراسیک. این شکل سنتی است که بسیاری از مردم با آن آشنا هستند. ارائه دهنده شما الکترودها (برچسب های کوچک) را روی سینه شما قرار می دهد.
سپس یک گرز (به نام مبدل اولتراسوند) روی نواحی مختلف قفسه سینه شما قرار می دهند. این فرآیند تصاویری از دریچه ها و حفره های قلب شما ارائه می دهد.
اکوکاردیوگرافی ترانس مری. ممکن است به این نوع آزمایش نیاز داشته باشید تا ارائه دهنده شما بتواند قلب شما را با جزئیات بیشتری ببیند.
به جای استفاده از عصا در قسمت بیرونی قفسه سینه، ارائه دهنده شما از تجهیزاتی استفاده می کند که می تواند از داخل سینه شما عکس بگیرد.
یک لوله بلند و نازک (به نام آندوسکوپ) یک مبدل اولتراسوند کوچک را به سمت پایین مری هدایت می کند. به شما آرام بخش داده می شود و برای کاهش ناراحتی در گلو به شما دارو می دهند.
پزشک شما ممکن است آزمایشهای بیشتری را برای کسب اطلاعات بیشتر در مورد قلب شما توصیه کند. این شامل:
پرولاپس دریچه میترال را چگونه درمان می کنید؟
بسیاری از افراد مبتلا به افتادگی دریچه میترال نیازی به درمان ندارند. اگر فرم خفیف دارید، ارائه دهنده شما ممکن است به سادگی همه چیز را زیر نظر داشته باشد.
آنها ممکن است بتا بلوکرها را برای مدیریت علائمی مانند سرگیجه یا تپش قلب تجویز کنند. اگر فیبریلاسیون دهلیزی یا سابقه سکته در گذشته دارید، ممکن است نیاز به مصرف داروهای ضد انعقاد (رقیق کننده های خون) داشته باشید.
با ارائه دهنده خود در مورد اینکه کدام داروها، در صورت وجود، برای شما مناسب هستند، صحبت کنید. برخی از افراد مبتلا به MVP نیاز به جراحی دارند. دو گزینه اصلی جراحی وجود دارد:
تعمیر دریچه میترال. جراح شما دریچه شما را تعمیر می کند تا به آن کمک کند تا همانطور که باید عمل کند. جراحان در صورت امکان این گزینه را ترجیح می دهند.
این به شما امکان می دهد دریچه خود را حفظ کنید و از برخی خطرات و عوارض مرتبط با تعویض دریچه جلوگیری کنید.
تعویض دریچه میترال. برای برخی افراد، تعویض دریچه جدید بهترین یا تنها گزینه است. جراح شما توضیح خواهد داد که چرا چنین است و همچنین انواع مختلفی از دریچه هایی که می توانید دریافت کنید (مکانیکی یا بیولوژیکی).
ترمیم و جایگزینی اغلب از طریق جراحی باز سنتی انجام می شود. اما فناوری روش های کم تهاجمی و پوستی را نیز باز کرده است.
بهترین برنامه درمانی برای شما به عوامل زیادی بستگی دارد، از جمله:
این که آیا مشکلات قلبی دیگری دارید که نیاز به ترمیم دارند. گاهی اوقات، ترمیم دریچه و بای پس عروق کرونر (CABG) را می توان همزمان انجام داد.
با پزشک خود در مورد اینکه کدام برنامه درمانی برای شما بهترین است صحبت کنید. مانند تمام مداخلات، منافع باید بر خطرات آن بیشتر باشد.
افراد بالای 80 سال با خطرات جراحی بیشتری روبرو هستند. عوامل دیگری نیز می توانند بر خطرات شما تأثیر بگذارند. مطمئن شوید که مزایا و خطرات هر جراحی یا روشی را درک کرده اید.
افتادگی دریچه قلب یک بیماری شایع است که ممکن است به هیچ وجه زندگی شما را تغییر ندهد. اما اگر منجر به نارسایی میترال (دریچه نشتی) شود، ممکن است به درمان برای جلوگیری یا به حداقل رساندن آسیب به قلب نیاز داشته باشید.
این اغلب شامل جراحی ترمیم دریچه یا یک روش کم تهاجمی برای کمک به عملکرد بهتر دریچه است. با پزشک خود در مورد خطرات و مزایای جراحی افتادگی دریچه صحبت کنید و در مورد همه گزینه های درمانی بپرسید.
دکتر رامین بقایی بهترین جراح فوق تخصص قلب در تهران
دکتر رامین بقایی عضو هیئت بورد جراحی قلب کشور و همچنین عضو انجمن جراحان قلب ایران، یکی از بهترین و حرفهای ترین جراحان قلب در تهران هستند.
مهارت و تجربهای که دکتر رامین بقایی در درمان و تشخیص بیماریهای قلب و عروق در کودکان و بزرگسالان دارند، باعث شده تا اعتماد و رضایت خاطر بیماران به سوی ایشان جلب شود.
دکتر رامین بقایی به طور تخصصی در رشته جراحی قلب و عروق در کودکان و بزرگسالان فعالیت دارند. ایشان همچنین به دلیل تجربه و مهارتی که دارند، به مدت 3 سال ریاست بخش جراحی قلب در بیمارستان مدرس را بر عهده داشتند.
ارتباط با دکتر رامین بقایی
آدرس: تهران – خیابان نلسون ماندلا (جردن)، بالاتر از تقاطع حقانی، خیابان پدیدار، پلاک ۶۲، طبقه سوم، واحد ۳۳
شماره تلفن: ۰۲۱۸۸۶۷۰۳۵۰
منبع: https://dr-baghaei.com/
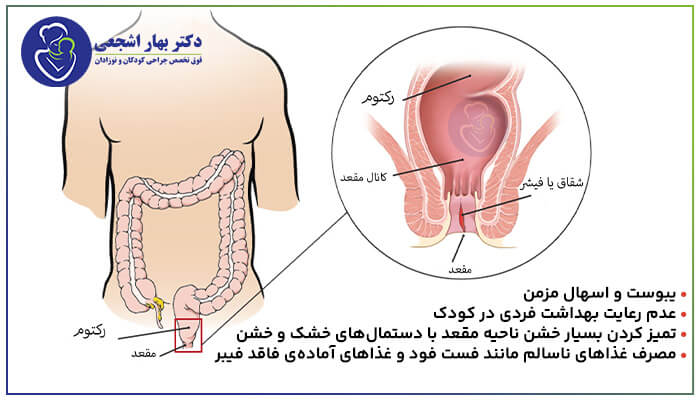
شقاق مقعدی یک ترک یا شکاف در بافت هایی است که کانال مقعد شما را پوشانده است. تروما باعث پاره شدن پوشش داخلی و ایجاد درد و خونریزی حاد می شود.
بیشتر شقاق ها با مراقبت بهبود می یابند. این یک علت شایع درد مقعد و خونریزی مقعدی است، به ویژه در هنگام اجابت مزاج (دفع).
ترومای مقعدی معمولاً باعث ایجاد شقاق می شود، مخصوصاً در اثر زور زدن برای دفع مدفوع سفت رخ می دهد.
شقاق مقعدی ممکن است به طور ناگهانی یا تدریجی رخ دهد. آنها همچنین می توانند به سرعت یا به آرامی بهبود یابند.
شقاق مقعدی به خصوص در نوزادان و افراد باردار بسیار شایع است. حدود نیمی از افرادی که شقاق مقعدی دارند قبل از 40 سالگی به این شقاق مبتلا می شوند.
شایع ترین علائم عبارتند از:
برخی از افراد ممکن است این موارد را نیز داشته باشند:
هموروئید و شقاق مقعد علائم و علل مشابهی دارند و به راحتی می توان یکی را با دیگری اشتباه گرفت. هر دو ممکن است زمانی اتفاق بیفتند که برای مدفوع کردن زور میزنید و هر دو میتوانند باعث خونریزی مقعد، درد مقعد و خارش مقعد شوند.
در حالی که بواسیر شایع تر است، شقاق مقعدی بیشتر علت درد مقعدی است. بواسیر همیشه باعث درد نمی شود، اما 90 درصد شقاق ها باعث درد می شوند.
با این حال، درد ناشی از شقاق معمولاً به صورت دورهای اتفاق میافتد، در حالی که درد هموروئید میتواند ثابت باشد.
زخم - مانند کشش و زور زدن - باعث پارگی پوشش مقعد می شود. اما شرایط از قبل موجود نیز می تواند نقش داشته باشد.
این مربوط به آناتومی مقعد است، که در واقع چند سانتیمتر آخر لوله عضلانی طولانی است که به نام روده بزرگ شما شناخته میشود.
در انتهای مقعد، جایی که به بیرون باز می شود، پوست بیشتر شبیه پوست بیرونی بدن شما است. اما در قسمت فوقانی، جایی که معمولاً شقاق ایجاد میشود، مقعد با همان مخاط نرمی که بقیه روده بزرگ شما وجود دارد پوشیده شده است.
این پوشش مخاطی نازکتر و ظریفتر از پوست معمولی است و باعث میشود پاره شدن آن آسانتر شود. این امر به ویژه در مورد نوزادانی که اغلب دچار شقاق مقعدی می شوند صادق است.
همچنین ممکن است در اثر آسیب یا بیماری ملتهب شود. التهاب طولانی مدت (مزمن) می تواند بافت ها را ضعیف کند.
مقعد شما توسط دو عضله دایره ای احاطه شده است که به کنترل حرکات روده شما (اسفنکترهای مقعدی) کمک می کنند.
اگر این ماهیچهها خیلی سفت باشند، میتوانند به پوشش مقعدی تنش اضافه کنند و پارگی آن را آسانتر کرده و حتی جریان خون را به بافتها کاهش دهند.
علل اولیه شقاق مقعدی عبارتند از:
سایر شرایط کمک کننده عبارتند از:
اگر شقاق مقعدی به مدت طولانی بدون بهبودی ادامه یابد، می تواند منجر به عوارض بیشتری شود، مانند:
هنگامی که شقاق مزمن مقعدی دارید - که بیش از هشت هفته طول کشیده است - درمان پزشکی بر شل کردن ماهیچه های اسفنکتر مقعدی که کانال مقعد شما را احاطه کرده اند تمرکز می کند.
این باید به شکاف اجازه دهد تا شروع به بسته شدن کند و به بازگرداندن جریان خون به بافت ها کمک کند.
داروهای شقاق مقعدی عبارتند از:
پماد نیتروگلیسیرین. نیتروگلیسیرین یک گشادکننده عروق است، دارویی که باعث انبساط عروق خونی شما می شود.
به عنوان کرم استفاده می شود، می تواند جریان خون را بازگرداند و می تواند به شل شدن اسفنکتر مقعد شما کمک کند. با این حال، می تواند باعث سردرد شود و برخی افراد به همین دلیل مجبور به قطع آن هستند.
مسدود کننده های کانال کلسیم. مانند دیلتیازم یا نیفدیپین، یک راه جایگزین برای آرامش رگ های خونی و عضلات مقعد شما هستند. اگر نیتروگلیسیرین موثر نباشد، این داروها ممکن است برای شما مفید باشند.
بوتاکس. به عنوان آخرین راه حل، تزریق بوتاکس به عضله اسفنکتر مقعدی می تواند به آرامش آن کمک کند. بوتاکس شل کننده عضلات است.
اثرات آن حدود سه ماه باقی می ماند و به شقاق شما زمان می دهد تا بهبود یابد.
ملین های حجیم. همه افراد مبتلا به یبوست نیازی به مصرف دارو برای آن ندارند، اما در صورتی که مدفوع بسیار سفت داشته باشید که باعث ایجاد فشار اضافی بر روی شقاق مقعدی می شود، داروها می توانند کمک کنند.
ملین های حجیم، مانند Metamucil® (پسیلیوم)، مایع را به روده شما می کشانند تا به نرم شدن مدفوع شما کمک کنند.
اگر شقاق مقعدی شما با دارو بهبود نمییابد، یا بعد از بهبودی عود میکند، ممکن است برای پایان دادن به چرخه به یک روش پزشکی جزئی نیاز داشته باشید.
داروها برای شقاق مزمن مقعد نتایج متفاوتی دارند، اما جراحی، اگر به آن برسد، 90 درصد موفقیت دارد.
به این روش اسفنکتروتومی داخلی می گویند. هنگامی که تحت آرامبخشی خواب هستید، جراح کولورکتال یک برش کوچک در عضله اسفنکتر مقعد شما ایجاد می کند تا تنش را برای همیشه آزاد کند. بعد از بیدار شدن می توانید همان روز به خانه بروید.
شقاق مقعدی شایع است و در حالت عادی خطرناک نیست، اما میتواند درد زیادی داشته باشد. اکثر شقاق های مقعدی با کمی مراقبت از خود طی چند روز تا چند هفته بهبود می یابند.
اما برخی از شقاق های مقعدی پیچیده تر هستند و ممکن است در برابر بهبود مقاومت کنند. اگر شقاق مزمن دارید، در جستجوی درمان پزشکی تردید نکنید.
درمان شقاق در کودکان و نوزادان با دکتر بهار اشجعی
دکتر بهار اشجعی یکی از بهترین و حرفهای ترین پزشکان فوق تخصص جراحی در کودکان و نوزادان است که تجربه و سابقه بسیار درخشانی در معالجه و درمان انواع اختلالات و بیماریها در فرزندان کوچک شما را دارد.
دکتر بهار اشجعی فارغ التحصیل رشته جراحی اطفال از دانشگاه علوم پزشکی تهران هستند. ایشان همچنین دارای بورد فوق تخصصی جراحی اطفال نیز هستند. دکتر بهار اشجعی متخصص جراحی انواع اختلالات و بیماریهای کودکان و نوزادان هستند.
راه های ارتباط با ما
آدرس مطب: تهران ـ انتهای بلوار کشاورز، رو به روی درب شرقی بیمارستان امام خمینی، ساختمان شیشه ای سبز، پلاک ۳۷۰ ساختمان ۴۱۶ طبقه ۳ واحد ۱۹
تلفن تماس:
میکرونیدلینگ که به عنوان کلاژن تراپی نیز شناخته می شود، یک روش کم تهاجمی است که شامل سوراخ کردن خارجی ترین لایه پوست (استراتوم شاخی) با ده ها سوزن ریز استریل شده متصل به درمارولر، درماستمپ یا درماپن است.
میکرونیدلینگ پوست سر برای ریزش مو (آلوپسی) با تحریک سلول های بنیادی تخصصی فولیکول مو عمل می کند که می تواند باعث افزایش رشد مو شود.
با استفاده مناسب، میکرونیدلینگ پوست سر که به طور حرفه ای انجام می شود با درمارولر یا درماپن درجه پزشکی می تواند برای بسیاری از افراد مبتلا به انواع خاصی از ریزش مو مفید باشد.
همانطور که گفته شد، میکرونیدلینگ پوست سر برای همه موثر نیست، و خطرات میکرونیدلینگ خانگی برای ریزش مو با سوزن های بلندتر از 0.25 میلی متر (میلی متر) بیشتر از مزایای بالقوه آن است.
در اصطلاح پزشکی، طاسی با الگوی مردانه و ریزش مو با الگوی زنانه، آلوپسی آندروژنتیک یا AGA نامیده می شود. این شایع ترین نوع ریزش مو است.
میکرونیدلینگ، زمانی که با سایر درمان های ریزش مو استفاده می شود، به افرادی که ریزش مو دارند و به درمان های معمولی پاسخ نمی دهند، کمک می کند.
نتایج اولیه نشان می دهد که میکرونیدلینگ ممکن است به افرادی که ریزش موی تلوژن افلوویوم دارند نیز کمک کند. میکرونیدلینگ به سایر انواع ریزش موی ناشی از برخی داروها (آناژن افلوویوم) مانند درمان های شیمی درمانی کمک نمی کند.
همچنین اگر فولیکول مو به طور غیرقابل برگشتی توسط اسکار پیشرفته تخریب شده باشد، نمی تواند رشد مو را بازگرداند.
میکرونیدلینگ یک روش زیبایی است که تولید کلاژن را با استفاده از سوزن های ریز و استریل شده تشویق می کند.
ممکن است به صاف، سفت و لطافت پوست کمک کند و ظاهر جای زخم، آکنه و چین و چروک را بهبود بخشد.
میکرونیدلینگ به دلیل مزایای روز افزون آن محبوبیت زیادی پیدا کرده است. میکرونیدلینگ می تواند برای موارد زیر مفید باشد:
میکرونیدلینگ نسبت به لیزر درمانی هزینه کمتری دارد و ممکن است برای برخی افراد بهتر عمل کند. درمان های لیزری شامل گرما است که می تواند بر رنگدانه های پوست تأثیر بگذارد.
میکرونیدلینگ بیشتر برای صورت استفاده می شود. متخصصان پوست همچنین ممکن است از آن برای جای زخم و ترک های پوستی در نقاط دیگر بدن استفاده کنند.
یک منبع معتبر مطالعه نشان داد که میکرونیدلینگ برای ترک های پوستی روی ران ها و ناحیه شکم در صورت ترکیب با فیلرها موثر است.
افرادی که دارای رنگ پوست تیرهتر هستند، ممکن است میکرونیدلینگ را به لیزر درمانی ترجیح دهند، زیرا نگرانیهای ایمنی مربوط به انواع خاصی از درمانهای لیزری روی پوست رنگی است.
تحقیقات در مورد اثربخشی و ایمنی لیزر درمانی بر روی پوست های تیره تر هنوز وجود ندارد.
خراش های ناشی از میکرونیدلینگ باعث آسیب جزئی به پوست می شود و پوست با ساخت بافت جدید غنی از کلاژن پاسخ می دهد. این بافت جدید پوست از نظر تن و بافت یکدست تر است.
معمولاً پوست با افزایش سن یا آسیب کلاژن را از دست می دهد. با تشویق پوست به ساختن بافت جدید، کلاژن اضافی ممکن است به سفتتر شدن پوست کمک کند.
متخصصان پوست ممکن است میکرونیدلینگ را با درمان های دیگر مانند سرم های موضعی، فرکانس رادیویی یا پلاسمای غنی از پلاکت توصیه کنند.
یک متخصص پوست می تواند گزینه های درمانی اضافی و هزینه های تخمینی آنها را توضیح دهد.
مانند تمام عمل های زیبایی، میکرونیدلینگ نیز خطراتی دارد. یک عارضه جانبی رایج، تحریک جزئی پوست بلافاصله پس از عمل است. همچنین ممکن است برای چند روز قرمزی را مشاهده کنید.
برخی از افراد ممکن است عوارض جانبی شدیدی داشته باشند که نیاز به درمان پزشکی دارند، مانند:
ممکن است کاندیدای ایده آل برای میکرونیدلینگ نباشید اگر:
ممکن است لازم باشد افراد باردار قبل از درمان توسط متخصص زنان یا زایمان مشورت کنند.
تقریباً 45 دقیقه تا 1 ساعت منبع معتبر قبل از عمل، پزشک معمولاً یک بیحسی موضعی را در ناحیه درمان اعمال میکند.
این کار باعث بی حس شدن پوست در طول فرآیند میکرونیدلینگ می شود که تقریباً 30 دقیقه طول می کشد.
در طول این عمل، پزشک با استفاده از ابزاری شبیه قلم با سوزنهای ریز و استریل، سوراخهای کوچکی زیر پوست ایجاد میکند. نوک سوزن ها آنقدر کوچک هستند که احتمالاً بعد از عمل متوجه آنها نخواهید شد.
پزشک معمولاً ابزار را به طور یکسان روی پوست شما حرکت می دهد تا پوست تازه جوان شده یکدست شود. در مجموع، متوسط جلسه میکرونیدلینگ تقریباً 2 ساعت طول می کشد.
از آنجایی که کانالهای پوست شما بعد از عمل باز و حساس هستند، بهتر است از موارد زیر در هفته اول بهبودی خودداری کنید:
شما می توانید با روش های زیر به بهبود پوست خود پس از میکرونیدلینگ کمک کنید:
میکرونیدلینگ و بوتاکس اهداف متفاوتی دارند. میکرونیدلینگ می تواند با افزایش تولید کلاژن پوست، اسکار، هایپرپیگمانتاسیون و منافذ بزرگ را درمان کند.
تزریق بوتاکس از انقباض عضلات خاص و ایجاد چین و چروک روی پوست جلوگیری می کند. برنامه های درمانی از فردی به فرد دیگر متفاوت است.
اما تحقیقات نشان داده است که تنها پس از دو جلسه میکرونیدلینگ، بهبود خفیفی در جای زخم پس از آکنه وجود دارد.
پس از شش جلسه، افراد بهبود متوسطی در بافت پوست خود و بهبود خوبی در ظاهر اسکار مشاهده خواهند کرد.
دکتر آرمیتا آقاپور یکی از بهترین پزشکان و جراحان زیبایی در تهران است که خدمات بسیار زیادی را در حوزه درمان و زیبایی به مراجعه کنندگان ارائه میدهد.
سابقه کاری بیش از 20 ساله و تحصیلات پزشکی و گذراندن دورههای تخصصی پوست و مو زیبایی از جمله افتخارات دکتر آقاپور میباشد.
شما میتوانید برای میکرونیدلینگ موها، مزونیدلینگ مو، تزریق ژل و بوتاکس و سایر خدمات زیبایی از تجربه دکتر آقاپور استفاده کنید.
برای رزرو نوبت میتوانید از طریق وبسایت اقدام کنید و برای پیدا کردن پاسخ سوالات و ابهامات خود با شمارههای مطب دکتر تماس بگیرید.
اطلاعات تماس
آدرس: تهران، شهرآرا پاتریس لومومبا، نبش کوچه نوزدهم غربی، ساختمان پزشکان، پلاک ۱۸۲طبقه اول
شماره تماس: ۸۸۲۸۸۱۶۸
منبع: https://dr-aghapour.com/
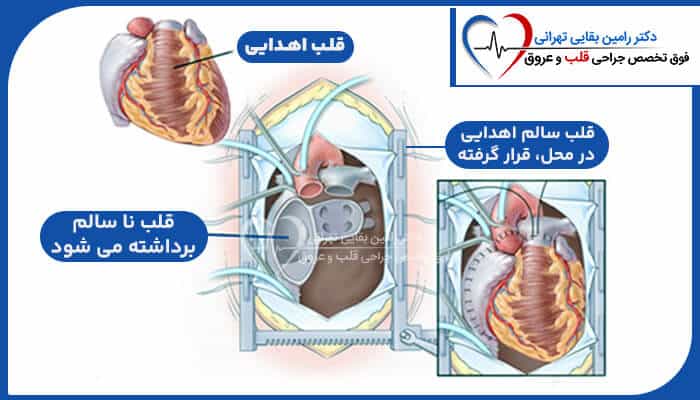
پیوند قلب (Heart Transplant) نادر است. در سال 2020، کمتر از 8200 پیوند در سراسر جهان انجام شد.
پیوند قلب با بیشترین تعداد (3658) در ایالات متحده بود. کشورهایی که بالاترین مجموع را داشتند آلمان، فرانسه و اسپانیا بودند. پیوند قلب به دو دلیل غیر معمول است:
کمبود قلب اهدا کننده و همسانی خون دهنده و گیرنده.
این بدان معناست که هر دو نفر باید دارای گروه خونی سازگار و اندازه بدن مشابه باشند. بدون این تطابق، سیستم ایمنی گیرنده احتمال بیشتری دارد که قلب اهداکننده را پس بزند.
پیچیدگی پیوند پیوند قلب جراحی بسیار پیچیده ای است. کمتر از 150 بیمارستان در ایالات متحده (از بیش از 6000 بیمارستان) وجود دارد که این جراحی را انجام می دهند.
پیوند قلب آخرین راه درمان برای افرادی است که نارسایی قلبی در مرحله نهایی دارند.
این بدان معناست که قلب شما آسیب یا ضعف دائمی دارد که مانع از پمپاژ خون کافی به بدن شما می شود.
این نوع نارسایی قلبی می تواند به دلایل مختلفی رخ دهد.
اکثر افرادی که نیاز به پیوند قلب دارند یکی از شرایط زیر را دارند:
کاردیومیوپاتی. این به هر بیماری اشاره دارد که به عضله قلب شما آسیب می رساند.
علل شامل عفونت ها و بیماری های ژنتیکی است. گاهی اوقات، علت نامشخص (ایدیوپاتیک) حتی پس از آزمایش های گسترده است.
بیماری عروق کرونر. انسداد شریانهای قلب میتواند منجر به حملات قلبی شود که آسیبهای جبرانناپذیری به قلب شما وارد میکند.
بیماری قلبی مادرزادی. بیماری مادرزادی قلب یک نقص در ساختار قلب است که شما با آن متولد شده اید. برخی از اشکال بیماری مادرزادی قلبی می تواند منجر به نارسایی قلبی در مرحله نهایی شود که ممکن است نیاز به پیوند قلب داشته باشد.
بیماری دریچه ای قلب. اینها شرایطی هستند که به دریچه های قلب شما آسیب می رسانند.
پیوند قلب برای کودکان و بزرگسالان تا سن 70 سالگی و در برخی موارد تا سن 75 سالگی امکان پذیر است.
ارائه دهنده مراقبت های بهداشتی شما با اجرای چندین آزمایش مختلف سلامت کلی شما را بررسی می کند. برخی از تستهای ممکن، اما نه همه، در زیر فهرست شدهاند.
آزمایشهای آزمایشگاهی شامل آزمایشهای خون و ادرار است که شما را بررسی میکند:
ترکیب خون. ارائه دهنده شما سطح گلبول های قرمز، پلاکت ها و سایر اجزای خون شما را بررسی می کند. آنها همچنین شیمی خون شما را تجزیه و تحلیل می کنند تا نشانه هایی از شرایط دیگری را که ممکن است بر توانایی شما برای پیوند قلب تأثیر بگذارد، جستجو کنند.
سیستم ایمنی. ارائهدهنده شما از یافتههای تجزیه و تحلیل سیستم ایمنی استفاده میکند تا پیشبینی کند که سیستم ایمنی شما چقدر میتواند یک عضو اهداکننده را تحمل کند.
عملکرد کلیه. آزمایش ادرار نشان می دهد که کلیه های شما چقدر خوب کار می کنند.
استفاده از الکل، تنباکو و مواد مخدر. آزمایش الکل، تنباکو و مواد مخدر بخش مهمی از آمادگی شما است. قبل از پیوند باید از الکل، محصولات تنباکو (از جمله ویپینگ) و داروهای تفریحی (از جمله ماری جوانا) برای مدت طولانی خودداری کنید.
آزمایش های تصویربرداری که ممکن است به آن نیاز داشته باشید عبارتند از:
تست های تشخیصی عملکرد قلب، سیستم تنفسی و گردش خون شما را بررسی می کنند. اینها ممکن است شامل موارد زیر باشد:
آزمایش برای بیماری های خاص نیز امکان پذیر است، به ویژه موارد زیر:
گیرندگان پیوند باید قبل از پیوند در مورد واکسن ها به روز باشند. یک متخصص بیماری های عفونی در این مراحل به شما کمک می کند.
پس از پیوند قلب، می توانید انتظارات زیر را داشته باشید:
بهبودی در بیمارستان. بسته به وضعیتتان، یک تا سه هفته در بیمارستان بهبود خواهید یافت.
بخش اول بهبودی خود را در بخش مراقبت های ویژه (ICU) سپری خواهید کرد. در ICU، ارائه دهندگان مراقبت های بهداشتی شما را به صورت شبانه روزی تحت نظر خواهند داشت.
آنها علائم حیاتی شما را بررسی می کنند و همچنین به دنبال علائمی هستند که نشان می دهد بدن شما قلب جدید شما را رد می کند.
برنامه مراقبت. قبل از اینکه بیمارستان را ترک کنید، ارائهدهنده برنامه مراقبتی به شما ارائه میکند که باید در حین بهبودی در خانه از آن پیروی کنید.
مطمئن شوید که طرح را درک کرده اید و هر تعداد سوال بپرسید.
توانبخشی قلبی. ارائه دهنده شما به شما می گوید که چگونه به برنامه توانبخشی قلبی ملحق شوید.
این یک برنامه تجویز شده و تحت نظارت است که به شما کمک می کند قدرت، استقامت و عملکرد قلب خود را بهبود بخشید.
وقتی به خانه برگشتید، مهم است که برنامه مراقبت خود را به دقت دنبال کنید. طرح شما شامل دستورالعمل هایی برای موارد زیر خواهد بود:
همچنین ضروری است که یاد بگیرید در طول بهبودی چه چیزی طبیعی است و چه چیزی نشان دهنده مشکل است. یک مثال این است که بدانید ضربان قلب شما در حال استراحت چقدر باید باشد.
پس از پیوند قلب، ضربان قلب شما در حالت استراحت معمولاً در حد طبیعی یا کمی بالاتر (90 تا 110 ضربه در دقیقه) باقی میماند.
این به این دلیل است که قلب اهدا کننده به طور خودکار با سیستم عصبی بدن شما که ضربان قلب شما را کنترل می کند، متصل نمی شود.
با ارائه دهنده خود در مورد میزان ضربان قلب در حالت استراحت و چگونگی تغییر آن در آینده صحبت کنید.
بزرگترین معایب پیوند قلب عبارتند از:
دریافت کنندگان پیوند قلب کودکان (کودکان 17 ساله و کمتر) نیز معمولاً نتایج خوبی دارند. حدود 92٪ حداقل یک سال پس از پیوند زندگی می کنند و کمی بیش از 70٪ حداقل 10 سال زندگی می کنند.
برخی از بزرگسالان و کودکان به پیوند دوم برای جایگزینی پیوند اول نیاز دارند.
به این عمل پیوند مجدد می گویند. اگر بدن شما اولین قلب پیوندی را پس بزند یا به دلایل دیگر ممکن است لازم باشد.
پیوند مجدد 2 تا 4 درصد از جراحیهای پیوند قلب در بزرگسالان و حدود 5 درصد از جراحیهای پیوند قلب در کودکان را تشکیل میدهد.
پیوند قلب می تواند یک عمل پزشکی نجات بخش باشد. اما تعداد محدودی قلب اهداکننده وجود دارد.
ارائه دهندگان مراقبت های بهداشتی می توانند به تعیین اینکه آیا شما کاندید مناسبی برای پیوند هستید یا خیر، کمک می کنند، و در این صورت، به شما کمک می کنند تا برای مراحل بعدی آماده شوید.
به لطف پیشرفت های پزشکی، اکثر افراد پس از پیوند قلب از کیفیت زندگی بهتری برخوردار می شوند.
در درازمدت، این امکان وجود دارد که سال ها یا حتی دهه ها پس از پیوند قلب خود زندگی کنید و به شما فرصتی می دهد تا خاطرات جدیدی را با عزیزان خود بسازید.
دکتر رامین بقایی بهترین جراح پیوند قلب در ایران
دکتر رامین بقایی تهرانی یکی از بهترین و ماهرترین پزشکان جراحی فوق تخصصصی قلب و عروق بزرگسالان و کودکان در تهران هستند.
ایشان فارغ التحصیل پزشکی عمومی و جراحی عمومی از دانشگاه تهران و فارغ التحصیل جراحی قلب از دانشگاه ایران میباشد.
دکتر رامین بقایی پزشک و جراحی با تجربه هستند که خدماتی همچون پیوند قلب، جراحی آئورت، جراحی و درمان انواع بیماریهای عروق کرونری و … را به بیماران و مراجعه کنندگان خود ارائه میدهند.
ارتباط با دکتر رامین بقایی
آدرس: تهران،خیابان نلسون ماندلا (جردن) بالاتر از تقاطع حقانی،خیابان پدیدار، پلاک ۶۲، طبقه سوم، واحد ۳۳
شماره تلفن: ۰۲۱۸۸۶۷۰۳۵۰
منبع: https://dr-baghaei.com/
تالاسمی یک اختلال خونی ارثی است که باعث می شود بدن شما هموگلوبین کمتری نسبت به حالت عادی داشته باشد.
هموگلوبین گلبول های قرمز خون را قادر می سازد تا اکسیژن را حمل کنند. تالاسمی می تواند باعث کم خونی شود و شما را خسته کند.
اگر تالاسمی خفیف دارید، ممکن است نیازی به درمان نداشته باشید. اما اشکال شدیدتر ممکن است نیاز به تزریق خون منظم داشته باشد.
شما می توانید برای مقابله با خستگی اقداماتی مانند انتخاب یک رژیم غذایی سالم و ورزش منظم انجام دهید.
انواع مختلفی از تالاسمی وجود دارد. علائم و نشانه هایی که دارید به نوع و شدت بیماری شما بستگی دارد.
علائم و نشانه های تالاسمی می تواند شامل موارد زیر باشد:
برخی از نوزادان علائم و نشانه های تالاسمی را در بدو تولد نشان می دهند. دیگران آنها را در دو سال اول زندگی توسعه می دهند.
برخی از افرادی که تنها یک ژن هموگلوبین تحت تاثیر قرار دارند، علائم تالاسمی را ندارند.
تالاسمی ناشی از جهش در DNA سلولهایی است که هموگلوبین را میسازند - مادهای در گلبولهای قرمز خون که اکسیژن را در سراسر بدن شما حمل میکند.
جهش های مرتبط با تالاسمی از والدین به فرزندان منتقل می شود. مولکول های هموگلوبین از زنجیره هایی به نام زنجیره های آلفا و بتا ساخته شده اند که می توانند تحت تأثیر جهش قرار گیرند.
در تالاسمی، تولید زنجیرههای آلفا یا بتا کاهش مییابد که منجر به آلفا تالاسمی یا بتا تالاسمی میشود. در آلفا تالاسمی، شدت تالاسمی شما بستگی به تعداد جهشهای ژنی دارد که از والدین خود به ارث میبرید.
هر چه ژن های جهش یافته بیشتر باشد، تالاسمی شما شدیدتر است. در بتا تالاسمی، شدت تالاسمی شما بستگی به این دارد که کدام قسمت از مولکول هموگلوبین تحت تأثیر قرار گرفته است.
آلفا تالاسمی
چهار ژن در ساخت زنجیره هموگلوبین آلفا نقش دارند. شما از هر یک از والدین خود دو تا دریافت می کنید. اگر ارث ببرید:
یک ژن جهش یافته، هیچ علامت یا نشانه ای از تالاسمی نخواهید داشت. اما شما ناقل این بیماری هستید و می توانید آن را به فرزندان خود منتقل کنید.
دو ژن جهش یافته، علائم و نشانه های تالاسمی شما خفیف خواهد بود. این وضعیت را می توان ویژگی آلفا تالاسمی نامید.
سه ژن جهش یافته، علائم و نشانه های شما متوسط تا شدید خواهد بود.
به ارث بردن چهار ژن جهش یافته نادر است و معمولاً منجر به مرده زایی می شود. نوزادانی که با این عارضه متولد می شوند، اغلب مدت کوتاهی پس از تولد می میرند یا نیاز به تزریق خون مادام العمر دارند.
در موارد نادر، کودکی که با این عارضه متولد می شود، می تواند با تزریق خون و پیوند سلول های بنیادی درمان شود.
بتا تالاسمی
دو ژن در ساخت زنجیره هموگلوبین بتا نقش دارند. شما از هر یک از والدین خود یکی دریافت می کنید. اگر ارث ببرید:
یک ژن جهش یافته، علائم و نشانه های خفیفی خواهید داشت. این وضعیت تالاسمی مینور یا بتا تالاسمی نامیده می شود.
دو ژن جهش یافته، علائم و نشانه های شما متوسط تا شدید خواهد بود. این بیماری تالاسمی ماژور یا کم خونی کولی نامیده می شود.
نوزادانی که با دو ژن معیوب هموگلوبین بتا متولد می شوند، معمولاً در بدو تولد سالم هستند، اما در دو سال اول زندگی، علائم و نشانه هایی از خود بروز می دهند.
یک نوع خفیف تر به نام تالاسمی اینترمدیا نیز می تواند ناشی از دو ژن جهش یافته باشد.
عواملی که خطر ابتلا به تالاسمی را افزایش می دهند عبارتند از:
سابقه خانوادگی تالاسمی. تالاسمی از طریق ژن های جهش یافته هموگلوبین از والدین به فرزندان منتقل می شود.
اصل و نسب معین. تالاسمی اغلب در آمریکایی های آفریقایی تبار و در افراد مدیترانه ای و آسیای جنوب شرقی رخ می دهد.
عوارض احتمالی تالاسمی متوسط تا شدید عبارتند از:
اضافه بار آهن. افراد مبتلا به تالاسمی می توانند آهن زیادی در بدن خود دریافت کنند، چه از این بیماری و چه از طریق تزریق مکرر خون.
آهن بیش از حد می تواند به قلب، کبد و سیستم غدد درون ریز شما آسیب برساند، که شامل غدد تولید کننده هورمون است که فرآیندهای بدن شما را تنظیم می کند.
عفونت. افراد مبتلا به تالاسمی خطر ابتلا به عفونت را افزایش می دهند. این امر به ویژه در صورتی که طحال خود را برداشته باشید صادق است.
در موارد تالاسمی شدید، عوارض زیر ممکن است رخ دهد:
بدشکلی های استخوانی. تالاسمی می تواند باعث انبساط مغز استخوان شود که باعث گشاد شدن استخوان ها می شود.
این می تواند منجر به ساختار غیر طبیعی استخوان، به ویژه در صورت و جمجمه شود. انبساط مغز استخوان همچنین استخوان ها را نازک و شکننده می کند و احتمال شکستگی استخوان ها را افزایش می دهد.
طحال بزرگ شده. طحال به بدن شما کمک می کند تا با عفونت مبارزه کند و مواد ناخواسته مانند سلول های خونی قدیمی یا آسیب دیده را فیلتر کند.
تالاسمی اغلب با تخریب تعداد زیادی گلبول قرمز همراه است. این باعث می شود طحال شما بزرگ شده و سخت تر از حد معمول کار کند.
بزرگ شدن طحال می تواند کم خونی را بدتر کند و می تواند عمر گلبول های قرمز خون را کاهش دهد. اگر طحال شما بیش از حد بزرگ شود، ممکن است پزشک جراحی برای برداشتن آن پیشنهاد دهد.
کاهش نرخ رشد. کم خونی هم می تواند رشد کودک را کند کند و هم بلوغ را به تاخیر بیندازد.
مشکلات قلبی. نارسایی احتقانی قلب و ریتم غیر طبیعی قلب می تواند با تالاسمی شدید همراه باشد.
تالاسمی اغلب در دوران بارداری یا بلافاصله پس از تولد تشخیص داده می شود. غربالگری تالاسمی در بارداری به همه زنان باردار در انگلستان پیشنهاد می شود تا بررسی کنند که آیا خطر تولد کودکی با این عارضه وجود دارد یا خیر، و برخی از انواع آن ممکن است در طول آزمایش لکه خون نوزاد (تست خار پاشنه) تشخیص داده شود.
همچنین میتوان آزمایش خون را در هر سنی برای بررسی تالاسمی یا بررسی اینکه آیا شما ناقل ژن معیوب ایجادکننده آن هستید، انجام داد.
دکتر بهار اشجعی دارای بورد فوق تخصصی در جراحی کودکان و نوزادان از پزشکان منحصر به فرد و ماهر در زمینه جراحی اطفال و کودکان در تهران هستند.
راه های ارتباط با ما
مطب: تهران ـ انتهای بلوار کشاورز، رو به روی درب شرقی بیمارستان امام خمینی، ساختمان شیشه ای سبز، پلاک ۳۷۰ ساختمان ۴۱۶ طبقه ۳ واحد ۱۹
تلفن:
منبع: https://dr-ashjaei.com/

جوش های آکنه می توانند در هر جایی از پوست شما اتفاق بیفتند. شایع ترین محل ها شامل صورت و گردن، شانه ها، پشت و سینه است. پوست شما دارای سوراخ های ریزی به نام منافذ است که می تواند توسط چربی، باکتری، سلول های مرده پوست و کثیفی مسدود شود.
هنگامی که این اتفاق می افتد، ممکن است یک جوش ایجاد شود که گاهی اوقات به آن زیت یا لکه نیز می گویند.
اگر اغلب جوش می زنید، به خصوص چندین بار به طور مکرر، ممکن است آکنه داشته باشید. به عبارت دیگر، آکنه بیماری پوستی است که باعث ایجاد جوش می شود.
آکنه بسیار شایع است. در واقع، تحقیقات تخمین میزند که 9.4 درصد از مردم جهان آکنه دارند. طبق گفته آکادمی پوست آمریکا (AAD) در ایالات متحده، آکنه شایع ترین بیماری پوستی است.
در حالی که آکنه خطر جدی برای سلامت کلی شما ندارد، اما همچنان می تواند دردناک باشد، به خصوص اگر آکنه شدید دارید. با گذشت زمان، آکنه همچنین ممکن است باعث ایجاد زخم شود.
نمی توان انکار کرد که آکنه می تواند به ناراحتی عاطفی کمک کند. آکنه و اسکار آکنه روی صورت و سایر نقاط قابل مشاهده بدن می توانند بر عزت نفس و اعتماد به نفس تأثیر بگذارند و حتی می توانند به احساس اضطراب یا افسردگی کمک کنند.
اگر با آکنه زندگی می کنید، بدانید که این یک بیماری شایع است. همچنین به خاطر داشته باشید که آکنه بسیار قابل درمان است.
تعدادی از درمانهای مؤثر وجود دارد، بنابراین شما گزینههایی برای کاهش تعداد جوشها و به حداقل رساندن احتمال ایجاد جای زخم دارید.
اگر آکنه دارید، ممکن است متوجه ترکیبی از انواع جوش شوید. جوش های سرسفید و سر سیاه که به هر دو کومدون نیز گفته می شود، شایع ترین ضایعات آکنه هستند.
جوش های سرسیاه یا کومدون های باز در سطح پوست شما باز می شوند. اکسیژن موجود در هوا (نه کثیفی) به بالای این جوش ها ظاهر تیره تری می دهد.
جوش های سرسفید یا کومدون های بسته به صورت برجستگی های برجسته زیر سطح پوست شما تشکیل می شوند. آنها به رنگ گوشت باقی می مانند.
ضایعات التهابی که بیشتر باعث ایجاد زخم در پوست شما می شوند، عبارتند از:
آکنه زمانی اتفاق می افتد که منافذ پوست شما با چربی، پوست مرده یا باکتری مسدود می شود. هر منافذ پوست شما به سمت یک فولیکول باز می شود.
فولیکول از یک مو و یک غده چربی (روغنی) تشکیل شده است. غده روغن سبوم (روغن) را آزاد می کند، که به سمت مو حرکت می کند، از منافذ خارج می شود و روی پوست شما می رود.
سبوم کمک می کند تا پوست شما روان و نرم بماند. یک یا چند اشتباه در این فرآیند روانکاری می تواند به آکنه کمک کند. به عنوان مثال، آکنه ممکن است رخ دهد:
هر یک از این نگرانیها میتواند منجر به جوشهایی شود که وقتی باکتریها در منافذ مسدود رشد میکنند و روغن نمیتواند از آن خارج شود، ایجاد میشود.
کارشناسان هنوز دقیقاً نمی دانند که چرا برخی افراد آکنه را تجربه می کنند و برخی دیگر نه. گفته می شود، آنها تعدادی از عوامل خطر را می شناسند که می توانند به آکنه کمک کنند یا آنها را بدتر کنند، از جمله:
درمان آکنه به طور کلی به شدت آن بستگی دارد.
آکنه خفیف
میتوانید از کرمهای دارویی، پاککنندهها و درمانهای لکهدار بدون نسخه (OTC) برای کمک به رفع جوشها در هنگام ظهور استفاده کنید.
ترکیبات رایجی که در کرم ها و ژل های آکنه پیدا می کنید عبارتند از:
بنزوئیل پراکسید. این ماده به خشک شدن جوش های موجود کمک می کند، از ایجاد جوش های جدید جلوگیری می کند و باکتری های مولد آکنه را از بین می برد.
اسید سالیسیلیک. این ماده به لایه برداری پوست شما کمک می کند تا از مسدود شدن منافذ با باکتری های مولد آکنه جلوگیری کند.
آکنه در حد متوسط
اگر پس از استفاده از درمانهای آکنه OTC برای چندین هفته همچنان علائم را تجربه میکنید، ممکن است بخواهید به دنبال درمان حرفهای باشید.
یک متخصص پوست یا سایر متخصصان مراقبت های بهداشتی می تواند داروهایی را تجویز کند که ممکن است به کاهش علائم شما و جلوگیری از ایجاد اسکار کمک کند.
اگر آکنه متوسط دارید، یک متخصص پوست ممکن است توصیه کند:
در برخی موارد، آنها ممکن است آنتی بیوتیک خوراکی یا کنترل بارداری هورمونی را برای کمک به مدیریت آکنه پیشنهاد کنند.
آکنه شدید
برای آکنه شدید، متخصص پوست ممکن است درمانی را توصیه کند که ترکیبی از یک یا چند مورد از موارد زیر باشد:
آکوتان یک داروی ویتامین A است که برای درمان موارد خاصی از آکنه ندولر شدید استفاده می شود. این می تواند عوارض جانبی جدی ایجاد کند، و پزشکان معمولاً آن را فقط زمانی تجویز می کنند که سایر درمان ها مؤثر نباشند.
احتمالاً با تعدادی از درمانهای خانگی آکنه مواجه شدهاید. اما، همانطور که ممکن است قبلاً متوجه شده باشید، این راهحلها همیشه مؤثر نیستند - برخی حتی ممکن است آکنه را بدتر کنند.
به جای گذاشتن خمیر دندان روی صورت خود، این نکات را در خانه امتحان کنید تا به از بین بردن آکنه و جلوگیری از جوش های بعدی کمک کند:
همیشه نمی توان به طور کامل از آکنه جلوگیری کرد، اما می توانید اقدامات خاصی را در خانه انجام دهید تا به کاهش احتمال بروز جوش صورت یا آکنه کمک کنید.
این نکات را امتحان کنید:
یک متخصص پوست می تواند نکات و راهنمایی های بیشتری در مورد مدیریت و پیشگیری از آکنه ارائه دهد.
درباره دکتر آرمیتا آقاپور
دکتر آرمیتا آقاپور با سالها سابقه در زمینه زیبایی و جوان سازی یکی از بهترین و شناخته شده ترین پزشکان زیبایی در تهران هستند.
آدرس: تهران، شهرآرا پاتریس لومومبا، نبش کوچه نوزدهم غربی، ساختمان پزشکان، پلاک ۱۸۲طبقه اول
شماره تماس: ۸۸۲۸۸۱۶۸
منبع: https://dr-aghapour.com/
|
| |
| وب : | |
| پیام : | |
| 2+2=: | |
| (Refresh) | |
|
متن دلخواه شما
|
|