

نوشته شده توسط : دکتر ستایش
تزریق پلاسمای غنی از پلاکت (PRP) - Platelet-Rich Plasma (PRP) Treatment
در سالهای اخیر، پزشکان دریافتهاند که بدن توانایی درمان خود را دارد. پلاسمای غنی از پلاکت نوعی داروی احیاکننده است که میتواند این تواناییها را مهار کند و فاکتورهای رشد طبیعی بدن شما را برای بهبود بافتها تقویت کند. پلاسما چیست و پلاکت چیست؟پلاسما قسمت مایع خون کامل است. این ماده عمدتاً از آب و پروتئین تشکیل شده است و محیطی را برای گلبولهای قرمز، گلبولهای سفید و پلاکتها برای گردش در بدن فراهم میکند. پلاکتها که ترومبوسیتها نیز نامیده میشوند، سلولهای خونی هستند که باعث لخته شدن خون و سایر عملکردهای لازم برای بهبود رشد میشوند. فعال شدن پلاکت نقشی کلیدی در روند بهبود طبیعی بدن دارد. در درمان پلاسمای غنی از پلاکت (PRP) از تزریق غلظت پلاکت های خود بیمار برای تسریع بهبودی تاندون ها، رباط ها، عضلات و مفاصل آسیب دیده استفاده می شود. به این ترتیب، تزریق PRP از سیستم درمانی هر بیمار برای بهبود مشکلات اسکلتی عضلانی استفاده می کند. تزریق پی آر پی با برداشتن یک تا چند لوله از خون خود و هدایت آن از طریق یک سانتریفیوژ برای متمرکز کردن پلاکت ها تهیه می شود. سپس این پلاکت های فعال شده مستقیماً به بافت آسیب دیده یا بیمار بدن شما تزریق می شود. این فاکتورهای رشد را آزاد می کند که باعث تحریک و افزایش تعداد سلول های ترمیمی تولید شده توسط بدن شما می شود. پلاسمای غنی از پلاکت به طور قابل توجهی روند بهبود را بهبود می بخشد و استفاده از تزریق PRP برای درد شانه ناشی از پارگی روتاتور کاف، برای پارگی تاندون آشیل و سایر آسیب های بافت نرم رایج تر شده است. همچنین نشان داده شده است که PRP عملکرد را بهبود می بخشد و درد را در افرادی که تاندونیت یا بیماری های تاندونوز مزمن مانند آرنج تنیس بازان یا آرنج گلف باز دارند، کاهش می دهد. برخی از مزایای کلیدی تزریق پی آر پی این است که می تواند نیاز به داروهای ضد التهاب یا داروهای قوی تر مانند مواد افیونی را کاهش دهد. علاوه بر این، عوارض جانبی تزریق پی آر پی بسیار محدود است، زیرا از آنجایی که تزریق از خون خود شما ایجاد می شود، بدن شما آن را پس نمی زند یا به آن واکنش منفی نشان نمی دهد. یکی از هیجانانگیزترین زمینههای تحقیق در جراحی ارتوپدی و پزشکی ورزشی، استفاده حداکثری از مراحل اولیه بهبودی است: التهاب و افزایش سلولها یا تکثیر سلولی. درمان پلاسمای غنی از پلاکت (PRP) که نوعی داروی احیاکننده است، در حال تبدیل شدن به یک گزینه محبوب تر برای تقویت بیولوژیکی به روند بهبود است. درمان PRP مورد توجه رسانه ها قرار گرفته و توسط ورزشکاران حرفه ای متعددی مورد استفاده قرار گرفته است. PRP از خون خود فرد تولید می شود. این غلظت از یک نوع سلول به نام پلاکت است که در خون گردش می کند و برای لخته شدن خون بسیار مهم است. پلاکت ها و بخش پلاسمای مایع خون حاوی عوامل بسیاری هستند که برای جذب سلولی، تکثیر و تخصص لازم برای بهبودی ضروری هستند. پس از گرفتن نمونه خون از بیمار، خون را در یک سانتریفیوژ قرار می دهند که ابزاری است که خون را به اجزای متعدد آن جدا می کند. سپس می توان پلاسمای غنی از پلاکت را قبل از تحویل به ناحیه آسیب دیده استخوان یا بافت نرم، مانند تاندون یا رباط، جمع آوری و درمان کرد. PRP از طریق تزریق به بیماران داده می شود و راهنمایی سونوگرافی می تواند به قرار دادن دقیق PRP کمک کند. پس از تزریق، بیمار باید قبل از شروع یک برنامه ورزشی توانبخشی، برای مدت کوتاهی از ورزش اجتناب کند. چندین مطالعه علوم پایه در مدل های حیوانی نشان می دهد که درمان PRP می تواند بهبودی در بافت نرم و استخوان را بهبود بخشد. برای مثال، افزایش تعداد سلولها و بهبود قدرت تاندون در آسیبهای تاندون آشیل و بهبود بازسازی عضلانی در آسیبهای عضلانی گاستروکنمیوس (گوساله) نشان داده شده است. این یافتههای مطلوب در مدلهای حیوانی منجر به استفاده گسترده از درمان PRP برای شرایط مختلف، از جمله مشکلات حاد و مزمن تاندون، و همچنین آسیبهای رباطها و عضلات شده است. برخی از مطالعات بالینی در مراحل اولیه در انسان امیدوارکننده بوده است، اما به دلیل طراحی مطالعه آنها و تعداد کمی از بیماران محدود شده است. امیدوارکننده ترین نتایج اولیه زمانی دیده شده است که از درمان PRP برای شرایط مزمن تاندون، مانند اپی کندیلیت جانبی (آرنج تنیس بازان) و تاندونوز آشیل، که تاندون آشیل را تحت تاثیر قرار می دهد، استفاده می شود. با این وجود، یک مطالعه اخیر در مجله انجمن پزشکی آمریکا گزارش داد که استفاده از تزریق PRP در مقایسه با تزریق سالین (دارونما) برای درمان تاندونوز آشیل هیچ مزیتی ندارد. در یک مطالعه کوچک در مورد استئوآرتریت زانو، درمان PRP موثرتر از درمان اسید هیالورونیک بود. PRP همچنین در درمان پارگی روتاتور کاف و آسیب های لیگامان جانبی داخلی (MCL) در زانو به نتایج مثبت یا مشابهی منجر شده است. به طور کلی، پشتیبانی محدودی از درمان PRP در مطالعات بالینی منتشر شده وجود دارد. با این حال، از آنجایی که PRP از خون خود بیمار ایجاد می شود، به عنوان یک درمان نسبتا کم خطر با پتانسیل بهبود یا تسریع بهبود در نظر گرفته می شود. مطالعات بیشتری برای اثبات اثربخشی درمان PRP و تحقیق در مورد بهترین راهها برای استانداردسازی آمادهسازی درمان مورد نیاز است. نکات کلیدی که باید به خاطر بسپارید:
PRP از خون خود شما استفاده می کند، بنابراین کارشناسان منبع مطمئن می گویند که احتمالاً بی خطر است. با این حال، تزریق به مفصل زانو می تواند خطراتی را به همراه داشته باشد، از جمله:
بررسی سال 2017 منبع مورد اعتماد ذکر شده در بالا نشان داد که برخی افراد تجربه کرده اند:
با این حال، محققان خاطرنشان کردند که این موارد غیراختصاصی بوده و از عوارض جانبی سایر تزریق ها مهم تر نیستند. علاوه بر این، هزینه این نوع درمان می تواند بالا باشد و بیمه گذاران ممکن است آن را پوشش ندهند. قبل از شروع کار، متوجه شوید که احتمالاً چقدر هزینه دارد. در هفتههای پس از تزریق، مراحل زیر میتوانند احتمال اثربخشی درمان را افزایش دهند: اجتناب از ورزش های شدید، به ویژه حرکاتی که باعث ایجاد وزن بر روی مفصل زانو می شود. از مصرف داروهای ضد التهابی مانند آسپرین و ایبوپروفن خودداری کنید. این داروها می توانند در درمان اختلال ایجاد کنند. افرادی که نیاز به تسکین درد دارند می توانند از پزشک خود در مورد گزینه های دیگر سوال کنند. استفاده از آتل در چند هفته اول برای تثبیت مفصل. برخی از ارائه دهندگان استفاده از عصا را برای جلوگیری از وارد کردن وزن غیر ضروری بر روی زانو توصیه می کنند. استفاده از کمپرس سرد برای کاهش تورم و کاهش درد. برخی افراد دریافتند که تعویض بسته های سرد و گرم مفید است. بلند کردن مفصل در شب، با خوابیدن در حالی که زانو (یا مفصل آسیب دیده) روی چند بالش بلند شده است. پیروی از تمام دستورالعمل های پزشک. افراد در صورت شدید بودن تورم، افزایش درد یا آسیب بعدی مانند زمین خوردن باید فوراً با پزشک خود تماس بگیرند. پس از درمان، فیزیوتراپی می تواند به بازیابی حرکت مفصل کمک کند، خطر آسیب های بعدی را کاهش دهد و از بدتر شدن وضعیت جلوگیری کند. اکثر افراد 1-2 ماه پس از درمان فیزیوتراپی را شروع می کنند. هرکسی که تحت تزریق پلاسمای غنی از پلاکت است باید از ارائه دهنده تزریقات خود برای ارجاع فیزیوتراپی بخواهد. دوره آموزش پی آر پی چیست ؟دوره آموزش پی آر پی یک دوره مجازی کاملا کاربردی شامل چندین ساعت فیلم آموزشی می باشد که به صورت آنلاین در اختیار علاقمندان قرار می گیرد. این کارگاه در سطح پزشکان عمومی و متخصص تهیه شده است. استفاده از این مهارت برای غیر پزشکان مسئولیت آفرین می باشد. لذا به علاقمندان غیر پزشک مثل پیراپزشکان که قدرت درک مطالب را دارند توصیه می شود، در صورت فراگیری این مهارت در مطب یا کلینیک زیر نظر پزشک زیبایی و به عنوان دستیار از آن استفاده کنند. محتوای دوره آموزش پی آر پی چیست؟این دوره شامل دو بخش تئوری و عملی می باشد. در بخش تئوری که شامل ۲ جلسه می باشد در باره مباحث کامل جزوه آموزش پی آر پی که سرفصل های آن در زیر قرار داده شده است صحبت می شود. و در بخش عملی که شامل ۲ جلسه می باشد کار آموز در فضای عملی کار قرار گرفته و تکنیک های عملی در مباحث مختلف را به طور کامل مشاهده می کند.
منبع: https://doctorbidaki.ir/
:: برچسبها: Platelet-Rich Plasma (PRP) Injections , دکتر بیدکی , پی آر پی چیست؟ , درمان پلاسمای غنی از پلاکت (PRP) , تزریق پلاسما , , :: بازدید از این مطلب : 699 نوشته شده توسط : دکتر ستایش
بهترین جراح قلب |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
جراحی کوچک کردن سینه که به آن ماماپلاستی نیز میگویند، روشی است که برای برداشتن چربی، بافت و پوست اضافی از سینهها استفاده میشود. اگر سینه های بزرگی دارید، ممکن است برای کاهش ناراحتی یا اندازه سینه متناسب با بدن خود، جراحی کوچک کردن سینه را انتخاب کنید. جراحی کوچک کردن سینه همچنین ممکن است به بهبود تصویر شما از خود و توانایی شما برای شرکت در فعالیت های بدنی کمک کند. یکی دیگر از انواع جراحی ماموپلاستی نوع ترمیمی آن است. این جراحی معمولا بعد از انجام جراحی های مربوط به سرطان سینه انجام می شود. برای افرادی که در طی جراحی و درمان سرطان سینه بخشی از بافت سینه خود را به جهت برداشتن قسمت های سرطانی از دست داده اند می توانند به منظور احیا و ترمیم شکل سینه ها و جبران بخش از دست رفته سینه های خود ماموپلاستی ترمیمی داشته باشند. این جراحی های ترمیمی پستان توسط پزشک های متخصص انجام می شود و با برش های منظم بر روی سینه انجام شده که با توجه به نوع ماموپلاستی تغییر های لازم روی بافت سینه ها داده می شود. جالب است بدانید بیشتر عمل ها در این دسته قرار می گیرند. اگر قصد جراحی کوچک کردن سینه را دارید، با یک جراح پلاستیک دارای مجوز بورد مشورت کنید. این مهم است که بدانیم جراحی کوچک کردن سینه شامل چه چیزی است - از جمله خطرات و عوارض احتمالی - و همچنین انتظارات واقع بینانه را تعیین کنیم. جراحی کوچک کردن سینه برای زنانی است که سینه های بزرگی دارند و می خواهند مشکلاتی مانند:
جراحی کوچک کردن سینه معمولاً در موارد زیر توصیه نمی شود:
اگر برنامههای آینده خاصی دارید، مانند:
زایمان. اگر تشکیل خانواده نداده اید یا خانواده شما هنوز کامل نشده اند، ممکن است صبر کنید تا بارداری مشکلی نداشته باشد. شیردهی ممکن است پس از جراحی کوچک کردن سینه چالش برانگیز باشد - اگرچه تکنیک های جراحی خاصی می توانند به حفظ توانایی شما در شیر دادن کمک کنند.
کاهش وزن. اگر علاقه مند به کاهش وزن با تغییر رژیم غذایی و شروع یک برنامه ورزشی هستید، ممکن است صبر کنید تا تصمیم بگیرید که آیا ماموپلاستی کاهشی برای شما مناسب است یا خیر. کاهش وزن اغلب منجر به تغییر سایز سینه شما می شود.
جراحی کوچک کردن سینه خطرات مشابهی با هر نوع جراحی بزرگ دیگر دارد - خونریزی، عفونت و واکنش نامطلوب به بیهوشی. سایر خطرات احتمالی عبارتند از:
قبل از جراحی ماموپلاستی یا کوچک کردن سینه، ممکن است از شما خواسته شود.:
برای روزها یا هفته اول پس از جراحی:
تا زمانی که سینه ها بهبود می یابند، باید فعالیت بدنی را برای دو تا چهار هفته محدود کنید.
ممکن است جراح شما توصیه کند تا چند ماه پس از جراحی از استفاده از سوتین های زیر سیمی خودداری کنید.
جراحی کوچک کردن سینه موفقیت آمیز می تواند درد در قسمت بالای کمر، گردن و شانه های شما را تسکین دهد. همچنین ممکن است توانایی شما برای شرکت در فعالیت های بدنی را افزایش دهد و تصویر مثبت تری از خود ایجاد کند.
اگرچه بلافاصله نتایج را مشاهده خواهید کرد، اما به یاد داشته باشید که ممکن است ماه ها طول بکشد تا تورم به طور کامل کاهش یابد و جای زخم های جراحی محو شود. نتیجه نهایی به طور کلی دائمی است - اگرچه شکل و اندازه سینه می تواند به دلیل عواملی مانند افزایش سن و افزایش یا کاهش وزن تغییر کند.
منبع: https://skin-hair.ir/
لیزر پیلونیدوتومی با موفقیت خوب، عوارض کمتر و رضایتمندی بالای بیمار در تخریب کیست پیلونیدال موثر است.
در حالی که روش برش و درناژ معمولاً اولین گزینه جراحی است که برای کیست پیلونیدال در نظر گرفته می شود، پزشک شما ممکن است سیستکتومی را در موارد زیر توصیه کند:
قبلاً عمل برش و درناژ انجام داده اید، اما کیست شما برگشته است.
عفونت شما بسیار پیچیده یا شدید است.
عود زودرس معمولاً به دلیل عدم شناسایی یک یا چند سینوس در زمان برش و درناژ است. عود دیرتر (بیش از شش ماه پس از جراحی) معمولاً به دلیل تنش در شکاف خط وسط و عفونت ثانویه ناشی از تجمع بیشتر مو یا سایر مواد زائد است
عودهای سینوس پیلونیدال ممکن است از زمان جراحی تا 22 سال و بیشتر رخ دهد. با قرار دادن این در یک چارچوب زمانی، 60٪ از همه عودها در عرض 5 سال مشاهده می شود . این موضوع بر روی بیش از 500 بیمار که تحت پیگیری طولانی مدت 2 دهه قرار گرفتند، ثابت شده است.
برای جلوگیری از بازگشت کیست پیلونیدال، از نشستن طولانی مدت خودداری کنید. همچنین میتوانید در نزدیکی دنبالچه خود اصلاح کنید تا از رشد موهای زائد در این ناحیه جلوگیری کنید. کاهش وزن همچنین می تواند خطر شما را کاهش دهد و همچنین این ناحیه را تمیز و خشک نگه دارد.

تنها راه خلاص شدن از شر کیست پیلونیدال از طریق یک عمل جراحی جزئی است. اما چند کار وجود دارد که می توانید در خانه انجام دهید تا درد و ناراحتی را در این بین کاهش دهید. سعی کنید چند بار در روز از کمپرس گرم و مرطوب روی کیست استفاده کنید. گرما به بیرون کشیدن چرک کمک می کند و به کیست اجازه تخلیه می دهد.
کیست مویی، علایم بسیار خفیفی دارد و به همین خاطر بسیاری از افراد ممکن است تصور کنند یک بیماری ساده است. برای درمان کیست مویی راه حل های متعددی وجود دارد؛ اما عدم درمان کیست مویی می تواند منجر به بیماری های دیگری شود. عفونت هایی که منجر به بیماری فیستول مویی شده ممکن است در اثر درمان نشدن، پخش شوند و به دیگر نقاط بدن نیز سرایت کنند. به علاوه کیست مویی می تواند باعث بروز مشکلاتی، مانند مقعد درد و کمر درد شود. ابتلا به سرطان پوست نیز می تواند در نتیجه عدم درمان کیست مویی اتفاق بیفتد.
کیست را فشار ندهید و با سوزن آن را فشار ندهید تا باز شود. این می تواند باعث تورم، قرمزی و عفونت شود.
کیست پیلونیدال تورمی است که از زیر پوست روی ساکروم نزدیک دنبالچه شروع می شود. ممکن است شبیه یک گودی کوچک باشد. می تواند با چربی پوست، مو و سلول های مرده پوست پر شود و ممکن است کوچک بماند یا بزرگتر شود.
چه نوع پزشکانی کیست را درمان می کنند؟ در حالی که اکثر پزشکان یا جراحان مراقبت های اولیه می توانند کیست های روی پوست را درمان کنند، متخصصان پوست معمولاً کیست های چربی و پیلار را درمان و حذف می کنند. متخصصان پوست بر روی درمان پوست متمرکز هستند - بنابراین برداشتن کیست بخشی طبیعی از تمرین و تمرکز آنها است.
حذف لیزر نیز در صورت نیاز یک گزینه است. لیزر ابتدا برای ایجاد یک سوراخ کوچک برای برداشتن کیست استفاده می شود. سپس دیواره کیست تقریباً یک ماه بعد به طور کامل با حداقل برش برداشته می شود. با این روش کیست تنها با یک اسکار کوچک به طور کامل برداشته می شود.
عدم نیاز به بیهوشی عمومی یا نخاعی و بستری شدن دربیمارستان در جراحی لیزر کیست مویی.
حداقل درد و خون ریزی در جراحی لیزر کیست مویی به طوریکه بیمار از روز بعد از عمل می تواند راحت بنشیند.
در جراحی لیزر کیست مویی با لیزر نیازی به پانسمان داخل زخم وتراشیدن زخم وجود ندارد و از روز بعد بیمار می تواند حمام بگیرد و داخل زخم را با آب و صابون بشوید.
جراحی لیزر کیست مویی، باعث می شود عارضه به راحتی و در کوتاه ترین مدت بهبود یابد که همین امر موجب رضایت بیماران و محبوبیت این روش درمانی می گردد.
میزان عود در هر دو روش درمان کیست مویی (جراحی و لیزر) یکسان بوده و حدود 10% می باشد اما اگر بعد از جراحی با لیزر و بهبود زخم پوست ناحیه عمل با لیزرهای از بین برنده مو تابش بگیرد میزان عود به 2% میرسد.
مقرون به صرفه بودن جراحی لیزر کیست مویی از دیگر مزایای آن است. انجام عمل لیزر کیست مویی در کلینیک های معتبر، بدون نیاز به بستری باعث می شود تا بیمار، هزینه های سنگین را متحمل نشود و بتواند صرفا بر روی بهبودی تمرکز کند.
زنان بیشتر از مردان یبوست دارند. این ممکن است با حرکت کندتر غذا از طریق روده زنان و همچنین با تأثیرات هورمون های زنانه بر دستگاه گوارش مرتبط باشد. چند درمان موثر برای یبوست وجود دارد.
دفع کمتر از سه مدفوع در هفته
داشتن مدفوع توده یا سفت.
زور زدن برای اجابت مزاج
احساس می کنید که انسدادی در رکتوم شما وجود دارد که مانع از حرکت روده می شود.
احساس می کنید که نمی توانید مدفوع را به طور کامل از رکتوم خود خالی کن
نتیجه تصویری برای یبوست در زنان
علل رایج سبک زندگی یبوست عبارتند از:
خوردن غذاهای کم فیبر. ننوشیدن آب کافی (کم آبی). ورزش نکردن کافی تغییراتی در برنامه معمول شما، مانند سفر، غذا خوردن یا خوابیدن در زمانهای مختلف.
با این حال، گذراندن بیش از 3 روز یا بیشتر بدون آن، معمولاً خیلی طولانی است. پس از 3 روز، مدفوع شما سفت تر و دفع آن سخت تر می شود.
بیشتر موارد یبوست حاد به این دلیل اتفاق می افتد که شما به اندازه کافی از غذاهای مناسب (یا در مقادیر مناسب)، نوشیدن آب کافی یا ورزش کافی نمی خورید. بنابراین پیشنهاد راه حل ساده است: بیشتر حرکت کنید، آب بیشتری بنوشید و فیبر را به رژیم غذایی خود اضافه کنید (یا آن را به عنوان مکمل مصرف کنید) تا حجم مدفوع خود را افزایش دهید.

اگر موارد زیر برای شما موجود داشته باشند احتمال ابتلا به یبوست در شما بیشتر می گردد
مسن بودن
منزوی و تنها شدن
بستری شدن در رختخواب
رژیم غذایی کم فیبر
مصرف ناکافی مایعات
مصرف برخی داروهای خاص شامل داروهای مسکن،آرام بخش ها یا برخی داروها که سبب کاهش فشارخون می شود.
زنان بیشتر از مردان و کودکان بیشتر از بزرگسالان دچار یبوست می شوند.
اگر باردار هستید ممکن است به خاطر تغییرات هورمونی دوران بارداری، احتمال ابتلا به یبوست در شما بیشتر گردد.
یبوست در زنان یک بیماری مزمن شایع در ایالات متحده است و زنان را بیشتر از مردان تحت تأثیر قرار می دهد. وقتی سیستم گوارش شما کند می شود، می تواند کیفیت زندگی شما را از نظر جسمی، ذهنی و اجتماعی تحت تاثیر قرار دهد. با این حال، بسیاری از گزینه های درمانی موثر در دسترس هستند.
فیستول کولون نادر است و ممکن است به عنوان یک عارضه جراحی یا شرایطی مانند دیورتیکولیت، بیماری کرون یا پیوند سرطان رخ دهد. مطالعات انجام شده در اروپا نشان داده است که از هر 10000 نفر حدود 1 یا 2 نفر فیستول آنورکتال دارند.
شایع ترین فیستول در زنان فیستول هایی است که بین مثانه و واژن (معروف به فیستول وزیکوواژینال) و فیستول بین رکتوم و واژن (معروف به فیستول رکتوواژینال) رخ می دهد.
سی تی اسکن می تواند به تعیین محل فیستول و تعیین علت آن کمک کند. تصویربرداری رزونانس مغناطیسی (MRI). این آزمایش تصاویری از بافت های نرم بدن شما ایجاد می کند. MRI می تواند محل فیستول را نشان دهد، آیا سایر اندام های لگن درگیر هستند یا اینکه آیا شما تومور دارید.
درمان با چسب فیبرین در حال حاضر تنها گزینه غیرجراحی فیستول مقعدی است. این شامل تزریق چسب به فیستول توسط جراح در حالی است که شما تحت بیهوشی عمومی هستید. چسب به مهر و موم شدن فیستول و ترغیب آن به بهبودی کمک می کند.
شایع ترین علل فیستول رکتوواژینال عبارتند از: ضربه یا پارگی پرینه (ناحیه بین مقعد و فرج) در هنگام زایمان. بیماری کرون یا بیماری التهابی روده. قبل از جراحی لگن
از بین رفتن بافت به علت گسترش آبسه زمینه ی گسترش عفونت ناشی از پارگی در مجرای مقعدی گاهی در نتیجه عواملی چون ضربه ، عفونت راست روده (از جمله با میکربی به نام کلامیدیا)، سرطان ، و اشعه درمانی ایجاد میشود.
دهانه رحم (یا باز شدن غیر طبیعی در دهانه رحم یا در گردن)
انترواژینال (بین روده و واژن)
متروپریتونال (بین رحم و حفره صفاقی)
رکتوم رحم (بین رحم و روده)
Vesico-uterine (بین رحم و مثانه)
فیستول های حالب واژینال (بین حالب و واژن)
فیستول مقعد (یک تونل کوچک با یک دهانه داخلی در کانال مقعد و یک سوراخ خارجی در پوست نزدیک مقعد)
مراقبت های پزشکی مناسب باعث می شود فیستول مقعدی در زنان هم قابل درمان و هم قابل پیشگیری باشند.
پزشک شما می خواهد در مورد علائم و آنچه ممکن است باعث آنها شده باشد صحبت کند. به عنوان بخشی از یک معاینه فیزیکی، پزشک ممکن است عفونت دستگاه ادراری را بررسی کند، آزمایش خون انجام دهد و از یک رنگ برای تشخیص همه مناطق نشت استفاده کند. همچنین ممکن است از اشعه ایکس یا اسکوپ برای مشاهده واضح و بررسی تمام آسیب های احتمالی بافت استفاده شود.
فیستول ها معمولاً به خودی خود بهبود نمی یابند. برخی از فیستول های کوچک وزیکوواژینال که زود تشخیص داده می شوند، ممکن است با قرار دادن کاتتر در مثانه برای مدتی معالجه شوند. با این حال، درمان بیشتر فیستول ها ترمیم جراحی است.
اغلب فیستول وزیکوواژینال را می توان با روش واژینال کم تهاجمی ترمیم کرد. در برخی موارد، روش لاپاراسکوپی کم تهاجمی یا رباتیک یا جراحی باز ممکن است ترجیح داده شود.
در حین جراحی، پزشک ناحیه آسیب دیده را از نظر سلولیت، ادم یا عفونت بررسی می کند، در حالی که هر گونه بافت اسکار را از بین می برد و از خون رسانی مناسب اطمینان حاصل می کند. پس از جراحی ممکن است آنتی بیوتیک یا سایر داروها تجویز شود.
.
درمان این بیماری فقط به روش جراحی است، یک جراحی کوچک برای برداشتن فیستول. معمولاً این کار با بی حسی موضعی انجام می پذیرد (البته گاهی بیهوشی عمومی لازم می شود.)
بسته به عمق درگیری، روش های جراحی مختلفی مورد استفاده قرار می گیرد. پس از عمل جراحی، بیمار معمولا عصر همان روز یا روز بعد از بیمارستان مرخص می گردد.
مراقبت از محل عمل شده، به صورت نشستن در لگن آب گرم حاوی چند قطره بتادین، سه الی چهار بار در روز و هر بار به مدت بیست دقیقه است که برای دو هفته ادامه می یابد. در صورت وجود درد از داروی مسکن استفاده می شود. سایر مراقبت ها بسته به نظر جراح، برای بیمار شرح داده می شود.
قابل ذکر است که امروزه عمل فیستول مقعد با لیزر قابل انجام است.در این عمل باید از لیزرهای پرتوان استفاده و مراحل جراحی مانند جراحی باز است
انرژی لیزر هموروئید را قطع می کند و آن را به طور کامل حذف می کند. مزیت استفاده از لیزر، به جای پوست سر، برای این برش این است که لیزرها فوراً برش را می بندند و خون را منسج می کنند و خونریزی را از بین می برند.
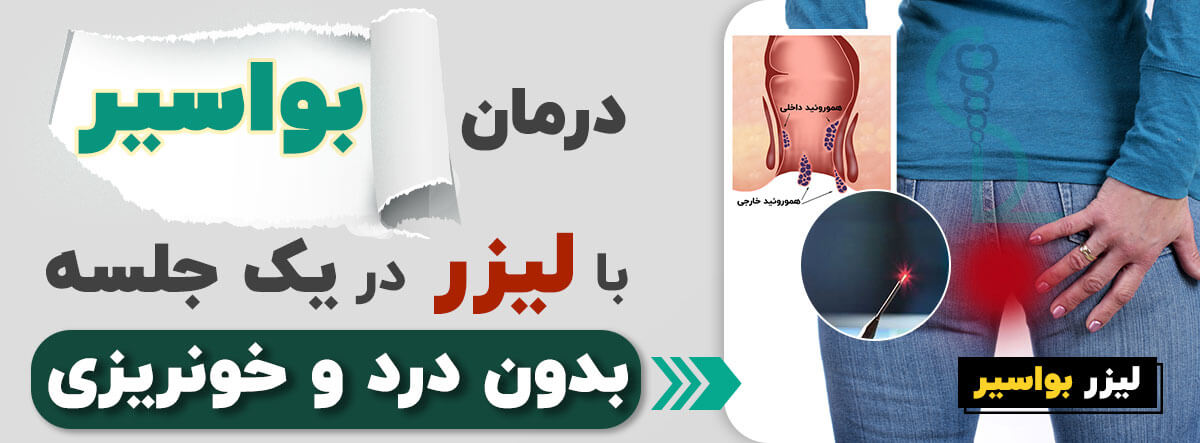
نتیجهگیری: با وجود هزینه بالاتر، روش لیزر هموروئید در کاهش درد پس از عمل، رفع علائم و بهبود کیفیت زندگی بیماران مبتلا به هموروئید درجه II یا III با پرولاپس ناقص مخاط موثرتر از بستن باند لاستیکی بود.
هموروئیدکتومی جراحی برای برداشتن هموروئید داخلی یا خارجی است. جراحی معمولا خط اول درمان نیست. اما وقتی همه چیز شکست بخورد، هموروئیدکتومی یک درمان ایمن و مؤثر است که نه تنها زندگی بواسیر را آسانتر میکند، بلکه به طور کلی از شر آنها خلاص میشود.
چاقی
بیماری کبدی
سرطان روده بزرگ
رابطه جنسی مقعدی
نشستن یا ایستادن به مدت طولانی، تحرک کم
بالا بردن فشار خون در سیستم سیاهرگی دستگاه گوارش
جراحی راست روده یا پارگی مجرای تناسلی به هنگام زایمان و دوختن آن
رژیم غذایی بدون فیبر ، مصرف غذاهاى کم فیبر، عدم استفاده از میوه جات و سبزیجات، مصرف الکل و...
حداقل درد – برش لیزر معمولاً در مقایسه با برش هایی که با چاقوی جراحی ایجاد می شود، درد کمتری دارد. اگرچه جراحی تحت بی حسی موضعی انجام می شود، اما با از بین رفتن بیهوشی، بیماران می توانند درد را احساس کنند. در صورت جراحی لیزر بواسیر، درد بسیار کمتر است.
علائم و نشانه های هموروئید معمولاً به نوع هموروئید بستگی دارد.
اینها زیر پوست اطراف مقعد شما هستند. علائم و نشانه ها ممکن است شامل موارد زیر باشد:
خارش یا سوزش در ناحیه مقعد شما
درد یا ناراحتی
تورم در اطراف مقعد شما
خون ریزی
هموروئید داخلی در داخل راست روده قرار دارد. معمولاً نمی توانید آنها را ببینید یا احساس کنید و به ندرت باعث ناراحتی می شوند. اما زور زدن یا تحریک در هنگام دفع مدفوع می تواند باعث موارد زیر شود:
خونریزی بدون درد در هنگام اجابت مزاج. ممکن است متوجه مقادیر کمی خون قرمز روشن روی دستمال توالت یا داخل توالت شوید.
بواسیر برای فشار دادن از دهانه مقعد (هموروئید افتادگی یا بیرون زده) که منجر به درد و سوزش می شود.
سه هدف هموروئیدکتومی جراحی عبارتند از: برداشتن ستون های هموروئیدی علامت دار، کاهش بافت اضافی که باعث افتادگی بافت های هموروئیدی (موکوپکسی) می شود و به حداقل رساندن درد و عوارض. به طور کلی، هر چه اکسیزیون قطعیتر باشد، درد بیشتر و دوره نقاهت طولانیتر خواهد بود، بدون اینکه عوارض احتمالی کاهش یابد.
مسائل جدی اغلب با هموروئید اشتباه گرفته می شود
عروق خونی غیر طبیعی در روده بزرگ. ...
شقاق مقعد، که پارگی های کوچک در بافت مقعد است که می تواند باعث خونریزی شود.
پولیپ روده بزرگ یا حتی سرطان کولورکتال. ...
دیورتیکولوز، که باعث می شود نواحی از پوشش روده ضعیف شده و کیسه های کوچکی تشکیل شود.
علائم هموروئید ممکن است شامل یافتن خون قرمز روشن روی دستمال توالت یا دیدن خون در توالت پس از اجابت مزاج باشد. سایر علائم رایج شامل درد مقعدی، فشار، سوزش و خارش است. همچنین ممکن است بتوانید توده ای را در ناحیه مقعد خود احساس کنید.
فیستولوتومی مؤثرترین درمان برای بسیاری از فیستول های مقعدی است، اگرچه معمولاً فقط برای فیستول هایی مناسب است که از بسیاری از عضلات اسفنکتر عبور نمی کنند، زیرا خطر بی اختیاری در این موارد کمتر است.
فیستول ها معمولاً در اثر جراحت یا جراحی ایجاد می شوند، همچنین ممکن است پس از عفونت منجر به التهاب شدید ایجاد شوند. شرایط التهابی روده مانند بیماری کرون و کولیت اولسراتیو نمونههایی از شرایطی هستند که منجر به تشکیل فیستول، به عنوان مثال، بین دو حلقه روده میشوند.
مزایای لیزر فیستول در مقایسه با روش جراحی چشمگیر است. این مزایا باعث شده تا عمل لیزر فیستول طرفدارهای جدی داشته باشد و تقریبا همه بیمارها حاضرند از لیزر برای درمان فیستول خود استفاده کنند تا بدنشان را به زیر تیغ جراحی بسپارند. در ادامه مزایای لیزر فیستول را به صورت خلاصه بیان می کنیم.
لیزر فیستول هیچ درد و خونریزی ندارد.
لیزر فیستول با بیحسی موضعی انجام می شود و عوارض داروهای بیهوشی را ندارد.
لیزر هم عفونت فیستول را برطرف می کند و هم نمی گذارد تا بدن بیمار عفونی شود.
در لیزر فیستول نیازی به بستری شدن ندارید و زمان نقاهت بیماری هم کمتر است.
لیزر فیستول به بافت های ماهیچه ای بندآور مقعد آسیبی نمی زند.
بعد از عمل لیزر بی اختیاری کنترل مدفوع نخواهید داشت.
هزینه پایین تری نسبت به جراحی دارد.
درمان فیستول با لیزر قطعی است و احتمال برگشت دوباره فیستول منتفی است.
زخم لیزر خیلی کم است ولی زخم عمل جراحی بزرگتر و عمیق تر است.
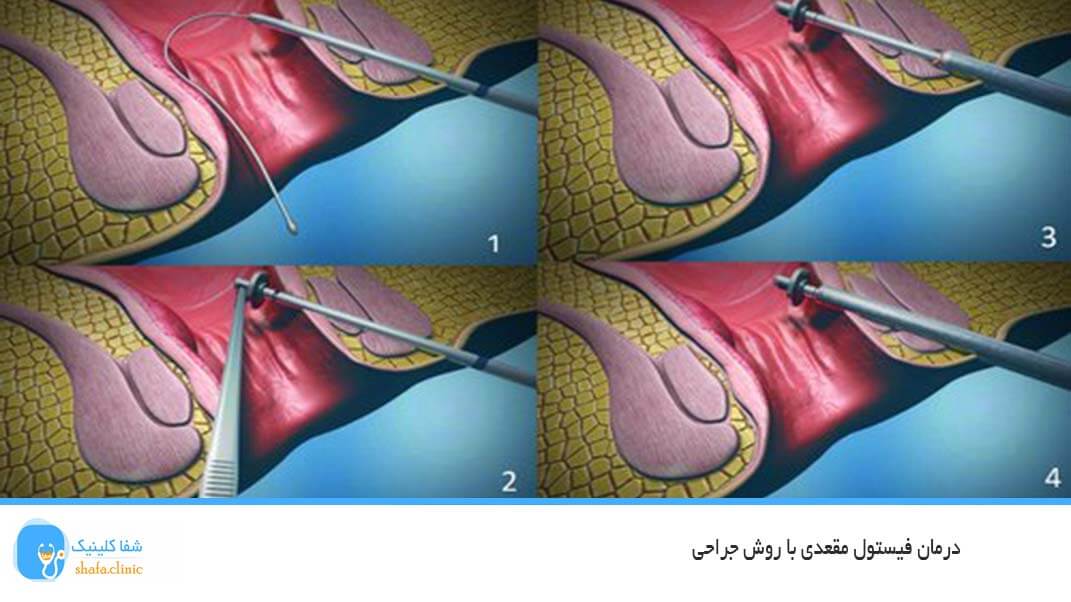
فیستول مقعدی یا آنورکتال یک راه تونل مانند غیرطبیعی، عفونی است که از غده مقعدی عفونی تشکیل می شود. گاهی اوقات فیستول مقعدی مسیر خود را از یک غده داخلی به سمت خارج از پوست اطراف مقعد حرکت می کند. روی پوست، این جوش مانند یک جوش باز به نظر می رسد.
فیستول می تواند دردناک و ترسناک باشد و ممکن است زندگی روزمره را تحت تاثیر قرار دهد، به خصوص اگر فرد در استفاده از حمام مشکل داشته باشد. همکاری با یک جراح که تجربه قابل توجهی در درمان فیستول دارد و پرسیدن سوالاتی در مورد بهترین گزینه های درمان جراحی برای اهداف سلامتی افراد بسیار مهم است.
علائم فیستول مقعدی می تواند شامل موارد زیر باشد:
تحریک پوست در اطراف مقعد
یک درد ثابت و ضربان دار که ممکن است هنگام نشستن، حرکت کردن، مدفوع یا سرفه بدتر شود
ترشحات بدبو از نزدیک مقعد شما
دفع چرک یا خون هنگام مدفوع
تورم و قرمزی در اطراف مقعد و درجه حرارت بالا (تب) در صورت داشتن آبسه
مشکل در کنترل حرکات روده (بی اختیاری روده) در برخی موارد
انتهای فیستول ممکن است به صورت سوراخی در پوست نزدیک مقعد شما قابل مشاهده باشد، اگرچه ممکن است دیدن خود برای شما دشوار باشد.
بیشتر فیستول های مقعدی بعد از آبسه مقعد ایجاد می شوند. اگر پس از تخلیه چرک، آبسه به درستی بهبود نیافت، می توانید آن را دریافت کنید.
علل کمتر شایع فیستول مقعدی عبارتند از:
بیماری کرون - یک بیماری طولانی مدت که در آن سیستم گوارشی ملتهب می شود
دیورتیکولیت - عفونت کیسه های کوچک که می تواند از کنار روده بزرگ (کولون) خارج شود.
هیدرادنیت چرکی - یک بیماری پوستی طولانی مدت که باعث آبسه و زخم می شود
عفونت با سل (TB) یا HIV
عارضه جراحی در نزدیکی مقعد
فیستول مقعدی معمولاً نیاز به جراحی دارد زیرا اگر درمان نشود به ندرت بهبود می یابد.
گزینه های اصلی عبارتند از:
فیستولوتومی - روشی که شامل بریدن تمام طول فیستول است تا به صورت اسکار صاف بهبود یابد.
روشهای seton - جایی که یک تکه نخ جراحی به نام ستون در فیستول قرار داده میشود و برای چند هفته در آنجا رها میشود تا به بهبود آن کمک کند قبل از اینکه روش دیگری برای درمان آن انجام شود.
همه روش ها مزایا و خطرات مختلفی دارند. می توانید این موضوع را با جراح در میان بگذارید.
بسیاری از افراد پس از جراحی نیازی به ماندن یک شبه در بیمارستان ندارند، اگرچه برخی ممکن است نیاز داشته باشند چند روز در بیمارستان بمانند.
علائم هموروئید می تواند شامل موارد زیر باشد:
خونریزی بدون درد در هنگام اجابت مزاج (شایع ترین علامت)
ناراحتی، خارش یا درد در ناحیه مقعد.
یک توده حساس یا دردناک در نزدیکی مقعد.
مدفوع هایی که به رنگ قهوه ای یا قیری به نظر می رسند (نشانه ای از خونریزی)
علائم هموروئید معمولاً خود به خود از بین می روند. برنامه درمانی پزشک شما به شدت علائم شما بستگی دارد. درمانهای خانگی. تغییرات ساده سبک زندگی اغلب می تواند علائم خفیف هموروئید را در عرض 2 تا 7 روز از بین ببرد.
مسائل جدی اغلب با هموروئید اشتباه گرفته می شود
عروق خونی غیر طبیعی در روده بزرگ. ...
شقاق مقعد، که پارگی های کوچک در بافت مقعد است که می تواند باعث خونریزی شود.
پولیپ روده بزرگ یا حتی سرطان کولورکتال. ...
دیورتیکولوز، که باعث می شود نواحی از پوشش روده ضعیف شده و کیسه های کوچکی تشکیل شود.
بواسیر می تواند در اثر افزایش فشار در قسمت تحتانی راست روده به دلیل: زور زدن در حین حرکات روده ایجاد شود. نشستن طولانی مدت روی توالت. داشتن اسهال مزمن یا یبوست.
خونریزی منتسب به هموروئید داخلی معمولاً قرمز روشن است و می تواند بسیار تند باشد. ممکن است روی دستمال توالت پیدا شود، در کاسه توالت چکه کند یا روی خود مدفوع رگههایی ایجاد شود. همه بیماران مبتلا به هموروئید داخلی علامت دار خونریزی قابل توجهی ندارند.
بواسیر ممکن است در داخل یا خارج راست روده ایجاد شود. نوع آن بستگی به محل ایجاد ورید متورم دارد. انواع عبارتند از:
خارجی: وریدهای متورم در زیر پوست اطراف مقعد تشکیل می شوند. مقعد شما مجرای خروج مدفوع است. هموروئید خارجی می تواند خارش و دردناک باشد. گهگاه خونریزی می کنند. گاهی اوقات پر از خون می شوند که می تواند لخته شود. این خطرناک نیست، اما می تواند منجر به درد و تورم شود.
داخلی: وریدهای متورم در داخل راست روده تشکیل می شوند. راست روده شما بخشی از سیستم گوارشی است که کولون (روده بزرگ) را به مقعد متصل می کند. هموروئیدهای داخلی ممکن است خونریزی کنند، اما معمولاً دردناک نیستند.
پرولاپس: هموروئیدهای داخلی و خارجی می توانند پرولاپس داشته باشند، به این معنی که در خارج از مقعد کشیده و برآمده می شوند. این هموروئیدها ممکن است خونریزی کنند یا باعث درد شوند.
علائم بواسیر به روشنی قابل تشخیص است. پس شما به راحتی می توانید علائم بواسیر را متوجه شوید و در اولین فرصت خودتان را برای درمان بواسیر به پزشک برسانید. اما خیلی از بیمارهایی که به مطب من می آیند با اینکه علائم بواسیر در آنها از قبل ظاهر شده, اما دست به کاری نزدند و همینطوری نشسته اند تا بواسیر به مراحل حاد خودش برسد, و بعد که حسابی خودشان را شکنجه داده اند, به پیش من می آیند و انتظار دارند زودتر هم درمان شوند.
اما علائم بواسیر کدام ها هستند؟ در حالت کلی بواسیر با حسی ناخوشایند و درد و خارش در ناحیه مقعد همراه است. خونریزی موقع دفع هم یکی از علامت های شایع بواسیر است. یکی دیگر از علائم بواسیر ایجاد برجستگی هایی در مقعد است. شما هر کدام از این علائم را دیدید سریعتر خودتان را به مطب پزشک برسانید تا در زمان مناسب درمان مناسب تجویز شود و مجبور نشوید درد و اذیت بیشتری را تحمل کنید.
بواسیر را با توجه به بیرون زدگی آن از ناحیه مقعد دسته بندی می کنند. هر چه بیرون زدگی بواسیر بیشتر باشد درجه بواسیر هم بالاتر می رود. هر کدام از این درجه های بواسیر درمان خاص خودشان را دارند.
درجه یک بواسیر داخلی است و وقتی که شکم به کار می افتد درون مجرای مقعد ظاهر می شود.
درجه دو بواسیر هم داخلی است و وقتی شکم شروع به کار می کند از مجرای مقعد بیرون می آید ولی دوباره به داخل کشیده می شود.
درجه سه بواسیر خارجی است و وقتی بواسیر به بیرون مقعد می آید می توانیم با دست آن را به داخل هدایت کنیم.
درجه چهار بواسیر خارجی است و بواسیر کلا به بیرون مقعد می آید و با هیچ کاری هم داخل نمی رود و همینطور در بیرون مقعد می ماند.
با بالا رفتن سن، هموروئید شایع است. این مراحل می تواند به جلوگیری از مدفوع سفت و یبوست که می تواند منجر به هموروئید شود کمک کند:
بیش از حد طولانی ننشینید یا به شدت به توالت فشار نیاورید.
وقتی میل شدید به توالت بروید - اجابت مزاج را به تعویق نیندازید.
در طول روز مقدار زیادی آب بنوشید.
غذاهای پر فیبر (میوه های تازه، سبزیجات و غلات کامل) را بیشتر مصرف کنید یا از مکمل ها استفاده کنید. به طور کلی، زنان باید 25 گرم فیبر در روز را هدف قرار دهند، در حالی که مردان باید 35 گرم فیبر دریافت کنند.
از نظر بدنی فعال بمانید. در حال حرکت بودن روده ها را در حرکت نگه می دارد.
ملین ها را مصرف کنید یا از تنقیه فقط طبق توصیه پزشک خود استفاده کنید. بسیاری از ملین ها یا تنقیه ها می توانند تنظیم مدفوع را برای بدن سخت کنند.
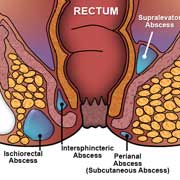
آبسه های مقعدی بر اساس محل قرار گرفتنشان در رابطه با ساختارهایی که مقعد و رکتوم را در بر می گیرند و آن را احاطه می کنند، طبقه بندی می شوند: پری آنال، ایسکیوآنال، بین اسفنکتریک و فوق بالابر. ناحیه پری آنال شایع ترین و ناحیه فوق بالابر کمترین شیوع است.
نتیجهگیری: با وجود هزینه بالاتر، روش لیزر هموروئید در کاهش درد پس از عمل، رفع علائم و بهبود کیفیت زندگی در بیماران مبتلا به هموروئید درجه II یا III با پرولاپس ناقص مخاط مؤثرتر از بستن باند لاستیکی بود.
هموروئید، فیستول، شقاق، پولیپ و سینوس پیلونیدال چند بیماری هستند که به طور موثر با استفاده از تکنیک های لیزر درمان می شوند. لیزر بواسیر و شقاق به طور فزاینده ای برای درمان موفقیت آمیز آنها در مردان و زنان استفاده می شود.
این جراحی شامل درد کم و بدون درد است. در طول عمل، لیزر بر روی ناحیه آسیب دیده متمرکز می شود و رگ های خونی کوچک و اعصاب را می بندد. با بسته شدن انتهای عصب، به سختی هیچ ناراحتی برای بیماران ایجاد می شود.
هموروئیدکتومی جراحی موثرترین درمان برای هموروئید است، اگرچه با بیشترین میزان عوارض همراه است. تصویر با اجازه انجمن جراحان کولون و رکتوم آمریکا تجدید چاپ شد.
درجه 3 - بواسیر در حین زور زدن یا تخلیه از طریق مقعد بیرون زده، اما باید به صورت دستی به موقعیت خود بازگردانده شود. درجه 4 - بواسیر بیرون از مقعد پرولاپس باقی می ماند. هموروئید درجه 3، هموروئید داخلی است که پرولاپس می کند، اما تا زمانی که بیمار آنها را به داخل فشار ندهد، به داخل مقعد باز نمی گردند.
هموروئیدکتومی جراحی برای برداشتن هموروئید داخلی یا خارجی است. جراحی معمولا خط اول درمان نیست. اما وقتی همه چیز با شکست مواجه شد، هموروئیدکتومی یک درمان ایمن و مؤثر است که نه تنها زندگی بواسیر را آسانتر میکند بلکه به طور کلی از شر آنها خلاص میشود.
یک جراح عمومی، یک جراح کولون و رکتوم یا پروکتولوژیست جراحی برداشتن هموروئید شما را در بیمارستان یا مرکز جراحی سرپایی انجام می دهد. بلوک عصبی یا بیهوشی عمومی خواهید داشت. اکثر مردم روز جراحی به خانه می روند اما ممکن است مجبور شوید یک شب در بیمارستان بمانید.
حرکت به سمت معایب جراحی هموروئید با لیزر:
ممکن است به دلیل ماشین های لیزری احتمال آتش سوزی نادر وجود داشته باشد. در مورد خونریزی شدید، هزینه درمان ممکن است در مقایسه با سایر درمان ها بسیار گران باشد.
در هنگام مراجعه، بیماران معمولاً از درد شدید در ناحیه مقعد شکایت میکنند که معمولاً برای چندین روز وجود داشته است. این به دلیل عفونت غدد مقعدی است که به اندازه کافی از طریق کریپت های مقعدی تخلیه نمی شوند. غدد مقعدی به مجراهایی که اسفنکتر داخلی را طی می کنند تخلیه می شوند و به داخل کریپت های مقعدی در سطح خط دندانه ای تخلیه می شوند. اگر به اندازه کافی تخلیه نشود، عفونت این غدد آبسه ای را تشکیل می دهد که می تواند در امتداد چندین صفحه مانند فضاهای پری آنال یا پری رکتوم پخش شود. فضای پری مقعد اطراف مقعد را احاطه کرده و با چربی باسن پیوسته است. هنگامی که یک مجموعه مایع تشکیل می شود، می تواند در امتداد مسیری با کمترین مقاومت گسترش یابد، که معمولاً به فضای بین اسفنکتریک و سایر فضاهای بالقوه مانند فضای فوق بالابر یا فضای ایسکیورکتال است.
آبسه پری آنال نشانه ای برای برش و تخلیه به موقع است. تجویز آنتی بیوتیک به تنهایی ناکافی و نامناسب است. پس از انجام برش و درناژ، نیازی به تجویز آنتی بیوتیک نیست، مگر اینکه برخی مسائل پزشکی نیاز به مصرف داشته باشد. چنین شرایطی شامل بیماری دریچه ای قلب، بیماران دچار نقص ایمنی، بیماران دیابتی یا در شرایط سپسیس می شود. آنتی بیوتیک ها نیز در این بیماران یا مواردی با علائم عفونت سیستمیک یا سلولیت قابل توجه اطراف در نظر گرفته می شوند.
برش و درناژ معمولا در محیط کلینیک یا بلافاصله در بخش اورژانس انجام می شود. بی حسی موضعی با لیدوکائین 1% ممکن است به بافت های اطراف تزریق شود. یک برش صلیبی تا حد امکان نزدیک به لبه مقعدی ایجاد می شود تا تشکیل فیستول بالقوه را کوتاه کند. از لمس بلانت برای اطمینان از عدم وجود پارگی یا پاکت آبسه دیگر استفاده می شود. قبل از تکمیل عمل، برداشتن فلپ پوستی برش صلیبی یا نوک چهار فلپ پوستی برای اطمینان از تخلیه کافی و جلوگیری از بهبودی زودرس پوست روی پاکت آبسه مفید است. ممکن است در ابتدا بسته بندی برای هموستاز قرار داده شود. بسته بندی مداوم ممکن است بیشتر برای بهبودی با قصد ثانویه مورد استفاده قرار گیرد. به بیماران توصیه می شود محل برش و درناژ را تمیز نگه دارند. حمام سیتز ممکن است به تسکین درد کمک کند.
آبسه های گسترده تر ممکن است نیاز به اتاق عمل برای معاینه کافی تحت بیهوشی داشته باشند تا از تخلیه کافی و بررسی بیماری های دیگر مانند فیستول در آنیو اطمینان حاصل شود.
پس از درمان، بیمار به کنترل درد، ملینها یا مکملهای فیبر برای جلوگیری از یبوست و دستورالعملهایی در مورد انجام صحیح حمام سیتز نیاز دارد.
آنتی بیوتیک های سرپایی به ندرت اندیکاسیون می شوند، اما اگر بیمار علائم عفونت سیستمیک مانند تب یا لکوسیتوز بالا را نشان دهد، باید مورد توجه قرار گیرد. فرهنگ ها و حساسیت های ارگانیسم عامل به ندرت مفید هستند.
به دلیل نرخ بالای عود، همه بیماران باید تا بهبودی کامل پیگیری شوند که ممکن است تا 8 هفته طول بکشد. علاوه بر این، تا یک سوم از بیماران ممکن است قبلاً فیستول در ano داشته باشند یا بعد از آبسه خود یک فیستول ایجاد کنند، که دلیل دیگری برای پیگیری دقیق است. اگر یک آبسه راجعه وجود داشته باشد، ارزیابی بیشتر برای HIV بالقوه کرون، نئوپلاسم یا سایر علل زمینه ای مورد نیاز است.
تقریبا بدون درد مدت زمان بهبودی بسیار کمتر است. مدرن ترین و به روزترین روش درمانی. اطمینان حاصل کنید که بافت اطراف را به خطر نمی اندازد.
زخم های ناشی از جراحی باز فیستول مقعدی حدود 6 هفته زمان نیاز دارد تا بهبود یابد. اما در مورد جراحی لیزر، بهبودی کامل بیش از 2-3 هفته طول نمی کشد.
اکثر افراد می توانند 1 یا 2 روز پس از جراحی به سر کار یا روال عادی خود برگردند. احتمالاً حدود 2 تا 3 هفته طول می کشد تا آبسه مقعدی شما به طور کامل بهبود یابد. اکثر مردم بدون هیچ مشکلی بهتر می شوند.
برش و درناژ جراحی رایج ترین درمان برای انواع آبسه مقعدی است و معمولاً موفقیت آمیز است.
بستن فیستول پری آنال با لیزر یک روش کم تهاجمی و با عوارض کم است که یک راه نجات دهنده برای فیستول های پیچیده است و از آسیب اسفنکتر مقعدی محافظت می کند. متأسفانه، میزان موفقیت طیف گسترده ای که قبلاً گزارش شده بود (30-80٪)، محققان در جستجوی دستیابی به نرخ های بهتر هستند.
جراحی لیزری نوعی جراحی است که در آن از پرتوهای نور مخصوص به جای ابزار برای اعمال جراحی استفاده می شود. لیزر مخفف "تقویت نور توسط انتشار تحریک شده تابش" است. لیزرها برای اولین بار در سال 1960 ساخته شدند.
نتیجهگیری: بستن لیزر یک درمان ایمن و مؤثر برای فیستول مقعدی ترانسفینتریک است. طول فیستول تنها عامل مهم پیش آگهی در هنگام بستن فیستول های مقعدی منحصراً با لیزر است: فیستول های کوتاه تر نتیجه بهتری دارند.
درمان با چسب فیبرین در حال حاضر تنها گزینه غیرجراحی فیستول مقعدی است. این شامل تزریق چسب به فیستول توسط جراح در حالی است که شما تحت بیهوشی عمومی هستید. چسب به مهر و موم شدن فیستول و ترغیب آن به بهبودی کمک می کند.
اکثر بیماران مبتلا به آبسه پری مقعدی نیازی به تخلیه بیشتر نخواهند داشت، اما برخی از آنها فیستول، مجرای زهکشی از کانال مقعدی به پوست ایجاد می کنند و ممکن است جراحی لازم باشد.
آبسه پری آنال یک عفونت سطحی است که به صورت یک توده قرمز حساس در زیر پوست نزدیک مقعد ظاهر می شود. عفونت زمانی اتفاق میافتد که باکتری در غدد کریپت که کانال مقعد را پوشاندهاند به دام میافتد. باکتری و مایع (چرک) جمع شده و تبدیل به یک توده قرمز و دردناک می شود (مانند "جوش").

فیستول ها نیاز به مراقبت فوری پزشکی دارند تا از بروز عفونت های جدی یا سایر مشکلات جلوگیری شود. گزینه های درمانی شامل داروها، جراحی یا هر دو است. فیستول زمانی ایجاد می شود که التهاب باعث ایجاد زخم یا زخم در دیواره داخلی روده یا اندام های مجاور شود.
اگر فیستول وزیکوواژینال دارید، به احتمال زیاد مایع نشت کرده یا از واژن شما خارج می شود. اگر فیستول رکتوواژینال، کولوواژینال یا انترواژینال دارید، به احتمال زیاد ترشحات بدبو یا گاز از واژن خود دارید.
لیزرها به عنوان یک گزینه کمتر تهاجمی به طور فزاینده ای در روش های مختلف جراحی مورد استفاده قرار می گیرند. یکی از تکنیک های جدید که می تواند به عنوان گزینه ای برای درمان فیستول مقعدی استفاده شود، تکنیک FiLaC™ (بستن لیزر فیستول) است. این شامل استفاده از فیبر لیزری برای مهر و موم کردن فیستول است.
ممکن است قبل از عمل FiLaC آماده سازی لازم باشد، از جمله تنقیه رکتوم یک روز قبل از عمل برای آماده سازی روده برای جراحی و آماده سازی خود فیستول. این ممکن است شامل کاوش فیستول با کاتتر، تمیز کردن آن با سالین، و انجام برداشتن دهانه داخلی، قرار دادن فلپ میوموکوزال در جای خود باشد.
هموروئید (هموروئید هموروئید) یا «پول»، تودههایی هستند که در داخل و اطراف مقعد (گذرگاه پشتی) ایجاد میشوند. آنها بسیار رایج هستند.
بواسیر گاهی اوقات به عنوان "وریدهای واریسی" مقعد توصیف می شود. آنها زمانی اتفاق میافتند که در کنار کانال مقعد ضعفی وجود داشته باشد که منجر به ضخیم شدن پوشش داخلی آن میشود و سپس سیاهرگها میتوانند بزرگ شده و تبدیل به هموروئید شوند و علائمی مانند خونریزی، درد و ناراحتی ایجاد کنند.
بواسیر ممکن است فقط در داخل (هموروئید داخلی) یا خارج (بواسیر خارجی) مقعد باشد. بواسیر داخلی بزرگ ممکن است به خارج از مقعد (پرولپس) بیرون بزند.
اگر بواسیر دارید، ممکن است هنگام اجابت مزاج متوجه خون قرمز روشن روی دستمال توالت یا داخل توالت شوید. ممکن است کمی خارش، ناراحتی یا درد در اطراف مقعد وجود داشته باشد. گاهی اوقات ممکن است یک توده قابل توجه وجود داشته باشد که از مقعد بیرون زده است
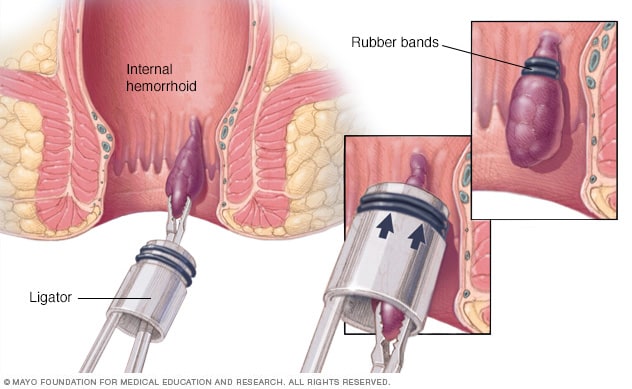
بواسیر معمولاً در اثر یبوست (حرکات سخت روده ای که دفع آن دشوار است) ایجاد می شود. یبوست باعث می شود وقتی به توالت می روید زور بزنید. این امر به عروق خونی مقعد فشار وارد می کند و باعث متورم شدن آنها می شود.
موارد دیگر می تواند احتمال ابتلا به هموروئید را افزایش دهد:
سالخورده
اضافه وزن داشتن
داشتن اسهال
گذراندن مدت زمان طولانی در توالت
بلند کردن مرتب اجسام سنگین
بواسیر به ویژه در دوران بارداری شایع است. این به این دلیل است که یبوست در بارداری بسیار شایع است، اما همچنین:
کودک در حال رشد به شکم فشار وارد می کند
خون بیشتری در بدن جریان دارد
هورمون های تولید شده در دوران بارداری رگ های خونی را نرم می کند
هموروئید ممکن است در برخی از خانواده ها بیشتر از سایرین باشد.
علائم خفیف ممکن است پس از چند روز بدون درمان خاصی از بین بروند. در بیشتر موارد، در صورت داشتن یبوست، پزشک اقداماتی را برای تسکین یبوست توصیه می کند.
اگر هموروئید شما باعث درد یا ناراحتی شما می شود، از پزشک یا شیمیدان خود در مورد کرم ها یا پمادهای دارویی که ممکن است علائم شما را کاهش دهند، سوال کنید.
در حدود 40 درصد از افراد مبتلا به هموروئید پاتولوژیک علائم قابل توجهی وجود ندارد.هموروئیدهای داخلی و خارجی ممکن است متفاوت ظاهر شوند. با این حال، بسیاری از مردم ممکن است ترکیبی از این دو را داشته باشند.خونریزی به اندازه ای که باعث کم خونی شود، نادر است، و خونریزی تهدید کننده زندگی حتی نادرتر است. بسیاری از مردم هنگام مواجهه با مشکل احساس خجالت میکنند و اغلب تنها زمانی که مورد پیشرفته باشد به دنبال مراقبت پزشکی هستند.
اگر هموروئید خارجی ترومبوز نشود، ممکن است مشکلات کمی ایجاد کند. با این حال، هنگامی که ترومبوز می شود، هموروئید ممکن است بسیار دردناک باشد. با این وجود، این درد معمولاً طی دو تا سه روز برطرف میشود. با این حال، تورم ممکن است چند هفته طول بکشد تا ناپدید شود. ممکن است یک برچسب پوستی پس از بهبودی باقی بماند. اگر بواسیر بزرگ باشد و باعث ایجاد مشکلاتی در بهداشت شود، ممکن است باعث تحریک پوست اطراف و در نتیجه خارش در اطراف مقعد شود.
لیدوکائین یک بی حس کننده موضعی است که با مسدود کردن انتقال پیام های عصبی قبل از رسیدن به سیستم عصبی مرکزی، کانال کلسیم را مسدود می کند. در نتیجه بیمار هیچ دردی احساس نمی کند. علاوه بر این، این دارو ضد التهاب بوده و در درمان بواسیر مؤثر است. اگر باردار هستید یا حساسیت موضعی دارید، مصرف لیدوکائین توصیه نمی شود
بواسیر داخلی معمولاً با خونریزی مقعدی بدون درد و قرمز روشن در حین یا پس از اجابت مزاج ظاهر می شود.خون معمولاً مدفوع را میپوشاند (شرایطی که به نام هماتوشزی شناخته میشود)، روی دستمال توالت است یا به داخل کاسه توالت میچکد. خود مدفوع معمولاً رنگی است. علائم دیگر ممکن است شامل ترشحات مخاطی، توده دور مقعدی در صورت پرولاپس از طریق مقعد، خارش و بی اختیاری مدفوع باشد. بواسیر داخلی معمولاً فقط در صورتی دردناک است که ترومبوز یا نکروز شود
آسیب شناسی ناخوشایند هموروئید، که رگ های خونی را پر کرده است.
بالشتک های هموروئید بخشی از آناتومی طبیعی انسان هستند و تنها زمانی که تغییرات غیرطبیعی را تجربه می کنند به یک بیماری پاتولوژیک تبدیل می شوند. سه بالشتک اصلی در کانال طبیعی مقعد وجود دارد.اینها به طور کلاسیک در موقعیتهای جانبی چپ، قدامی راست و خلفی راست قرار دارند. آنها نه از شریانها و نه سیاهرگها تشکیل شدهاند، بلکه از رگهای خونی به نام سینوسی، بافت همبند، و ماهیچه صاف تشکیل شدهاند. این مجموعه از عروق خونی به شبکه هموروئیدی معروف است
علل هموروئید عبارتند از
زور زدن در هنگام اجابت مزاج
نشستن در توالت برای مدت طولانی
یبوست مزمن یا اسهال
یک رژیم غذایی کم فیبر
ضعیف شدن بافت های حمایت کننده در مقعد و راست روده که با افزایش سن اتفاق می افتد
بارداری
اغلب اجسام سنگین را بلند می کنند
حمام سیتز به طور کلی، متخصصان به افراد مبتلا به هموروئید دردناک توصیه می کنند که به مدت 15 دقیقه در آب گرم بنشینند، چند بار در روز – به خصوص پس از اجابت مزاج. دکتر لیپمن می گوید: «این یکی از بهترین درمان هاست.
اغلب می توانید درد خفیف، تورم و التهاب هموروئید را با درمان بواسیر تسکین دهید.
غذاهای پر فیبر بخورید. بیشتر میوه، سبزیجات و غلات کامل بخورید. انجام این کار مدفوع را نرم می کند و حجم آن را افزایش می دهد، که به شما کمک می کند از فشاری که می تواند علائم بواسیر موجود را بدتر کند، اجتناب کنید. فیبر را به آرامی به رژیم غذایی خود اضافه کنید تا از مشکلات گاز گرفتگی جلوگیری کنید.
از درمان های موضعی استفاده کنید. از کرم یا شیاف هموروئید بدون نسخه حاوی هیدروکورتیزون استفاده کنید یا از پدهای حاوی فندق جادوگر یا یک عامل بی حس کننده استفاده کنید.
به طور منظم در یک حمام گرم یا حمام نشسته غوطه ور شوید. ناحیه مقعد خود را دو تا سه بار در روز به مدت 10 تا 15 دقیقه در آب گرم ساده خیس کنید. یک حمام سیتز روی توالت قرار می گیرد.
مسکن های خوراکی مصرف کنید. می توانید به طور موقت از استامینوفن (تیلنول، سایرین)، آسپرین یا ایبوپروفن (Advil، Motrin IB، دیگران) برای کمک به تسکین ناراحتی خود استفاده کنید.
اگر بواسیر شما فقط ناراحتی خفیفی ایجاد می کند، پزشک ممکن است کرم ها، پمادها، شیاف ها یا پدهای بدون نسخه را پیشنهاد دهد. این محصولات حاوی موادی مانند فندق جادوگر یا هیدروکورتیزون و لیدوکائین هستند که می توانند به طور موقت درد و خارش را تسکین دهند.
اگر یک لخته خون دردناک (ترومبوز) در یک هموروئید خارجی ایجاد شده باشد، پزشک شما میتواند هموروئید را حذف کند، که میتواند تسکین سریع را فراهم کند. این روش که تحت بیحسی موضعی انجام میشود، در صورتی مؤثرتر است که ظرف 72 ساعت پس از ایجاد لخته انجام شود.
جراحی شقاق با لیزر یک روش بسیار پیشرفته و جدیدترین روش جراحی برای درمان شقاق است. جراحی لیزری توسط اکثر جراحان آنورکتال، پروکتولوژیست ها و جراحان عمومی برای درمان دائمی شقاق به دلیل مزایای آن ترجیح داده می شود. اگر مایل به انجام جراحی شقاق لیزری با هزینه ای مقرون به صرفه هستید، می توانید به ما مراجعه کنید.
با این حال، هنگامی که از طریق لیزر انجام می شود، این روش کاملاً بدون درد و بدون خون است. جراحی شقاق با لیزر فقط 30 دقیقه طول می کشد. درمان به عنوان یک روش مراقبت روزانه انجام می شود و بیمار طی 24 تا 48 ساعت مرخص می شود. لیزر درمانی حداقل تهاجمی است و بیمار به سختی دردی را تجربه می کند.
میزان موفقیت جراحی لیزر بیش از 97 درصد است. میزان عود بسیار کم است و بین 1-3٪ متغیر است. در اینجا برخی از اقدامات احتیاطی که باید بعد از جراحی شقاق انجام دهید (بیشتر آنها در مورد LIS) آورده شده است. برخی از اقدامات احتیاطی وجود دارد که باید پس از جراحی شقاق برای جلوگیری از عوارض انجام دهید.
معمولاً طی 3 تا 4 هفته از طریق درمانهای خانگی و داروها بهبود مییابد. اگر جراحی لیزر شقاق مقعدی انجام شود، بیمار میتواند از روز بعد از جراحی، کار عادی خود را شروع کند و بهبودی کامل 1 تا 2 هفته طول میکشد.
این کار در بسیاری از موارد شقاق مقعد انجام می شود زیرا منجر به کاهش درد و اسپاسم می شود. این یک روش معمول ترجیحی و درمان کم تهاجمی برای اسپاسم شدید مقعد در موارد شقاق مقعد است.
1) لزومی به بستری در بیمارستان و گرفتن بیهوشی عمومی یا بی حسی نخاعی که یکی از علل ترس بیماران است نداشته ومتعاقب آن نیازی به استراحت چند روزه در منزل که از ضروریات جراحی سنتی است را ندارند و از روز بعد از عمل میتوانند به سرکار خود بازگردند زیرا بیمار بیهوشی نگرفته ودرد زیادی بعد از عمل ندارد.
2) نیاز نست به پانسمان داخلی (توپی یا تامپون)ندارد که معمولا در جراحی سنتی اجباری و خارج کردن آن بسیار دردناک است .
3)عمل معمولا در مطب انجام و بیمار بعد از عمل مرخص ومیتواند بعد از عمل تغذیه معمولی و دفع مدفوع داشته باشد در حالی که در جراحی سنتی اصل برعدم تغذیه حداقل برای24ساعت وسپس تغذیه با سوپ برای به تاخیر انداختن دفع برای مدت چند روزمی باشد.
4) درد بعد از عمل با لیزر نسبت به جراحی سنتی بسیارکمتر و میزان خونریزی نیز کمتر است همچنین میزان عود کمتر است.
5)باید بدانید انتقال عفونت های خطرناک مثل هپاتیت که در جراحی سنتی محتمل است درعمل با لیزر وجود ندارد.
6)بر خلاف تصور عموم لیزر در هر مرحله ای حتی مراحل پیشرفته هموروئید وغیرو کارآیی دارد و حتی درمورد بیماران با سن بالا و مشکلات دیابتی-کبدی-کلیوی وبیماران قلبی که داروهای رقیق کننده خون مصرف می کنند قابل انجام است.
درمان بیماری سینوس پیلونیدال عمدتاً به دلیل عوامل متعددی که باعث بهبود زخم و عود آن می شوند همچنان چالش برانگیز است. با پیشرفت های اخیر در زمینه جراحی، استفاده از لیزر به عنوان یک روش موثر در تخریب کیست پیلونیدال شناخته شده است.
در حالی که روش برش و درناژ معمولاً اولین گزینه جراحی است که برای کیست پیلونیدال در نظر گرفته می شود، پزشک شما ممکن است سیستکتومی را در موارد زیر توصیه کند:
قبلاً عمل برش و درناژ انجام داده اید، اما کیست شما برگشته است.
عفونت شما بسیار پیچیده یا شدید است
جراحی لیزر یک درمان نسبتا سریع و موثر برای کیست پیلونیدال است. این کیست ها که در نزدیکی بالای استخوان دنبالچه قرار دارند، جیب هایی هستند که با مو و مواد زائد فرو می روند و باعث عفونت می شوند. هدف از جراحی تمیز کردن ناحیه عفونی و برداشتن گودال است تا عفونت عود نکند.
بعد از تشخيص بيماري توسط پزشك ناحيه عمل با بيحسي موضعي كامل بيحس ميشود و فرد هيچ دردي احساس نميكند و سپس به كمك ليزرco2 اقدام به لیزر کیست مویی و برداشتن كيست از ناحیه کمر یا انتهای دنبالچ بطور كامل ميشود.
با توجه به اينكه ليزر همزمان با برش معمولا از نوع بسيار ظريف ميباشد باعث سورزاندن رگهاي خون دهنده ناحيه عمل ميگردد و همین امر سبب می شود عمل كاملا بدون خونريزی شود. با توجه به صدمه حداقلی اعصاب و بافت های منطقه بيمار بعد از عمل نيز دردى احساس نميكند همچنين لیزر کیست مویی بخاطر حداقل صدمه به بافت هاي اطراف كيست مرحله ترميم زخم نيز سريعتر از جراحي با چاقو اتفاق مي افتد.
در نهایت، این پتانسیل را دارد که منجر به مرگ شود. سرطانی که در داخل سینوس پیلونیدال قرار دارد، پیش آگهی را پیچیده می کند، زیرا سرطان ممکن است برای مدت طولانی شناسایی نشود. علائم را می توان به راحتی با عوارض جانبی عادی عفونت اشتباه گرفت.
چگونه کیست پیلونیدال را درمان می کنید؟ یک متخصص پوست ممکن است برای جلوگیری از گسترش عفونت، کیست را با جراحی تخلیه یا خارج کند. اگر کیست شما قبلاً باز شده است، ممکن است ارائه دهنده مراقبت های بهداشتی به شما دستور دهد که قبل از درمان رشد، آنتی بیوتیک مصرف کنید.
بسته به پیچیدگی کیست پیلونیدال، عمل جراحی ممکن است بین ۲ تا ۳ ساعت طول بکشد. پس از پایان عمل جراحی، شما را به اتاق ریکاوری میبرند، جایی که تقریباً 2 ساعت در آنجا میمانید تا قبل از رفتن به خانه از بیهوشی خلاص شوید.
بله، در صورت داشتن کیست پیلونیدال، لیزر موهای زائد می تواند کمک کننده باشد. اگر در حال حاضر کیست پیلونیدال دارید، لیزر قادر به حذف آن نیست. اما اگر قبلاً کیست پیلونیدال داشته اید و می خواهید از کیست دیگر جلوگیری کنید، لیزر موهای زائد درمان مناسبی برای شماست.
عود زودرس معمولاً به دلیل عدم شناسایی یک یا چند سینوس در زمان برش و درناژ است. عود دیرتر (بیش از شش ماه پس از جراحی) معمولاً به دلیل تنش در شکاف خط وسط و عفونت ثانویه ناشی از تجمع بیشتر مو یا سایر مواد زائد است (خانزادا و صمد، 2007).
تنها راه خلاص شدن از شر کیست پیلونیدال از طریق یک عمل جراحی جزئی است. اما چند کار وجود دارد که می توانید در خانه انجام دهید تا درد و ناراحتی را در این بین کاهش دهید. سعی کنید چند بار در روز از کمپرس گرم و مرطوب روی کیست استفاده کنید. گرما به بیرون کشیدن چرک کمک می کند و به کیست اجازه تخلیه می دهد.
موهای فرو رفته و پارگی فولیکول های مو تنها دلایل احتمالی کیست پیلونیدال نیستند. تروما، جراحت یا استرس روی پوست ممکن است به طور بالقوه باعث رشد نیز شود. به عنوان مثال، اگر تمایل دارید تمام روز در محل کار بنشینید، ممکن است بر روی شکاف بین باسن خود فشار وارد کنید.
برای خلاص شدن از شر موهای زائد و جلوگیری از رشد مجدد آن در ناحیه سینوس عفونی، دو گزینه وجود دارد. یک تیغ (تراش) یا یک کرم موبر مانند Nair™ در جلوگیری از عود بیماری پیلونیدال موثر است.
با استفاده از لیزر، هنگامی که شمع ها بریده می شوند، پرتو تا حدی بافت ها و رگ های خونی را مهر و موم می کند که منجر به از دست دادن خون کمتر (در واقع بسیار کمتر) می شود. برخی از پزشکان ادعا می کنند که از دست دادن خون تقریباً ناچیز است. هنگامی که برش مهر و موم شده است (حداقل تا حدی)، احتمال عفونت چندین برابر کاهش می یابد.
افرادی که تحت درمان لیزر شمع ها قرار می گیرند ممکن است 1-2 هفته طول بکشد تا به طور کامل بهبود یابند.
بواسیر اغلب بدون جراحی یا حتی روش هایی که پزشک می تواند در مطب انجام دهد بهبود می یابد. با محصولات بدون نسخه و تغییرات سبک زندگی شروع کنید. (اگر باردار هستید، قبل از استفاده از هر دارویی یا تغییر رژیم غذایی باید با پزشک خود صحبت کنید.)
هموروئیدکتومی جراحی موثرترین درمان برای هموروئید است، اگرچه با بیشترین میزان عوارض همراه است. تصویر با اجازه انجمن جراحان کولون و رکتوم آمریکا تجدید چاپ شد.

هنگامی که اثرات بیهوشی از بین رفت، بیمار ممکن است ناراحتی و احساس درد خفیفی را تجربه کند که احتمالاً بسیار بسیار کم است. محل جراحی بعد از جراحی حساس می شود.
بعد از عمل لیزر هموروئید چه اتفاقی می افتد؟
پس از برداشتن هموروئید، می توانید انتظار داشته باشید که هر روز احساس بهتری داشته باشید. ناحیه مقعد شما به مدت 2 تا 4 هفته دردناک یا دردناک خواهد بود. و ممکن است به داروی ضد درد نیاز داشته باشید. معمولاً خونریزی خفیف و مایعات شفاف یا زرد از مقعد وجود دارد.
اغلب اوقات، هموروئید پس از درمان برمی گردد. این یکی از دلایل مهم این است که یک پزشک رفع هموروئید در بورلی هیلز در کنار شما باشد، هم برای درمان و هم برای کمک به کاهش خطر عود بیماری
لیزر درمانی یا ترابکولوپلاستی (tra-BECK-you-low-plas-tee) یک روش ساده است که چشم پزشک شما می تواند در مطب انجام دهد. این کار با استفاده از لیزر برای کمک به تخلیه مایع چشم شما، که می تواند به کاهش فشار داخل چشم شما کمک کند، عمل می کند. از چشم پزشک خود بپرسید که آیا لیزر درمانی برای شما مناسب است یا خیر.
در پایان درمان با لیزر هموروئید، لنز از چشم خارج می شود. ژل ممکن است تا یک ساعت روی چشم شما باقی بماند و منجر به تاری دید یا احساس سنگینی شود. به عنوان یک اقدام ایمنی، فشار چشم شما مدتی پس از عمل بررسی می شود.
جراحی لیزر سریعتر است. 2 می توان از آن برای درمان ضایعات متعدد یا ضایعاتی که در نواحی ظریف هستند استفاده کرد. 2 بهبودی پس از جراحی لیزر زمان کمتری میبرد و خطر عفونت کمتر است. 1 از طرف دیگر، جراحی لیزر گران است و در همه جا در دسترس نیست. 2 لیزر درمانی نیز به نام لایه برداری لیزری است.
یبوست بعد از جراحی هموروئید می تواند مشکل ساز باشد. اگرچه اجابت مزاج اول ممکن است دشوار باشد، بهتر است روده های خود را به طور منظم حرکت دهید تا اینکه دچار یبوست شوید.
ممکن است بتوانید در عرض یک هفته پس از لیزر غیرتهاجمی، فعالیت های عادی خود را از سر بگیرید و به سر کار خود بازگردید. برخی از افراد می توانند تنها در یک یا دو روز به سر کار برگردند. حتی اگر هموروئیدکتومی با لیزر انجام دهید، ممکن است نیازی نباشد که روزهای بیماری زیادی را به بهبودی خود اختصاص دهید.
چگونه بعد از جراحی هموروئید به دستشویی برویم؟
هنگامی که روی توالت می نشینید، پاهای خود را با یک چهارپایه کوچک حمایت کنید. این به خم شدن باسن کمک می کند و لگن شما را در حالت چمباتمه قرار می دهد. این می تواند حرکات روده را بعد از جراحی آسان تر کند. بعد از اجابت مزاج به جای دستمال توالت از دستمال مرطوب نوزاد یا پدهای دارویی مانند تاکس استفاده کنید.
جراحی لیزر یک درمان نسبتا سریع و موثر برای کیست پیلونیدال است. این کیست ها که در نزدیکی بالای استخوان دنبالچه قرار دارند، جیب هایی هستند که با مو و مواد زائد فرو می روند و باعث عفونت می شوند. هدف از جراحی تمیز کردن ناحیه عفونی و برداشتن گودال است تا عفونت عود نکند.
عود طولانی مدت سینوس پیلونیدال با رعایت بهداشت و حذف منظم موهای زائد مانند لیزر موهای زائد کاهش می یابد. برای جلوگیری از عود سینوس، موها باید برداشته شوند. لیزر موهای زائد به طور دائمی موهای ناحیه آسیب دیده را کاهش می دهد و احتمال عود مشکل را تا حد زیادی کاهش می دهد.

در صورتی که در مرحله اولیه ی بیماری می باشید می توان به وسیله ی وارد کردن فیبر دیود دیواره ی کیست را حذف کرد.
در این حالت نیاز به جراحی نیست . بعد از اینکه فیبر لیزر کیست مویی خارج شد کیست مویی برداشته شده و یک زخم بیضوی کوچک ایجاد می شود.
به وسیله این لیزر می توان سینوس را به طور کامل برداشت و بیشتر برای برداشتن کیست های متعدد کاربرد دارد.
این میتواند جایگزین بسیار جذابی برای جراحی باز باشد و بیماران را قادر میسازد تا از مشکلات مکرر و شدید پس از عمل مرتبط با ... لیزر Nd-YAG یک درمان مؤثر برای کیستهای پیلونیدال است که نتایج عالی را با بهبودی سریع و بدون خطر عوارض جانبی جدی ارائه میکند.
اگر سینوس پیلونیدال شما عفونی و دردناک است، باید حتماً توسط پزشک معاینه شوید. پزشک شما ممکن است کیست را لنگ بزند، جراحی انجام دهد و آنتی بیوتیک ها را پیگیری کند. عود طولانی مدت سینوس پیلونیدال با رعایت بهداشت و حذف منظم موهای زائد مانند لیزر موهای زائد کاهش می یابد.
کیست های پیلونیدال که به درستی «سینوس های پیلونیدال» نامیده می شوند، پاکت ها یا کانال هایی زیر پوست هستند. این منافذ غیر طبیعی در بافت می تواند خاک، سلول های مرده پوست و ریزش مو را در خود جای دهد. با گذشت زمان، این مجموعه ممکن است آلوده شود.
قبل از اقدام به روشهای درناژ یا جراحی پیلونیدال، ممکن است از آنتیبیوتیکها برای از بین بردن عفونت استفاده شود. این گاهی اوقات یک رویکرد موثر برای موارد خفیف بیماری پیلونیدال است. بیشتر اوقات برای بیمارانی که درد یا سایر علائم ناخوشایند را تجربه نمی کنند توصیه می شود.
آنتی بیوتیک های خوراکی معمولاً داروی انتخابی هستند. گاهی ممکن است نیاز به زایمان IV باشد. برخی از پزشکان استفاده موضعی از پماد آنتی بیوتیک را نیز توصیه می کنند.
عفونت سینوس های پیلونیدال ممکن است حاوی ترکیبی از باکتری های هوازی و بی هوازی باشد. اگرچه باکتری های بی هوازی ممکن است شایع تر باشند، مطالعات نشان داده اند که حداقل 40 درصد از زخم های پیلونیدال شامل باکتری های هوازی نیز می شود. علاوه بر این، ممکن است هر دو باکتری گرم مثبت و گرم منفی وجود داشته باشد.
به دلیل انواع باکتریهایی که ممکن است در زخم پیلونیدال وجود داشته باشند، معمولاً توصیه میشود که پزشکان آنتیبیوتیکهای وسیع الطیف را تجویز کنند. اینها آنتی بیوتیک هایی هستند که در مبارزه با چندین نوع باکتری موثر هستند.
یکی از رایج ترین آنتی بیوتیک هایی که برای عفونت های پیلونیدال تجویز می شود مترونیدازول است. ممکن است به پاک کردن آبسه کمک کند زیرا از تکثیر باکتری ها جلوگیری می کند. مترونیدازول را می توان به صورت خوراکی یا موضعی استفاده کرد و گاهی اوقات قبل از درمان جراحی به صورت داخل وریدی تجویز می شود.
این دارو اغلب همراه با اریترومایسین، کلاریترومایسین یا آنتی بیوتیک دیگری تجویز می شود. شروع هر چه زودتر این داروها ممکن است اثربخشی آنها را افزایش دهد.
یکی دیگر از گزینه های برتر برای درمان پیلونیدال اریترومایسین است. این ماکرولید به دو صورت عمل می کند: از بین بردن باکتری ها و محدود کردن رشد باکتری ها. یکی از دوزهای خوراکی ممکن 250 میلی گرم دو بار در روز است.
یک نوع پنی سیلین، فلوکلوکساسیلین، انتخاب جالبی برای درمان پیلونیدال است. برخلاف سایر داروهای موجود در این لیست، این یک آنتی بیوتیک با طیف باریک است که باکتری های گرم مثبت را درمان می کند. علیرغم تمرکز محدود آن، این می تواند ابزار قدرتمندی برای پاکسازی برخی از عفونت های پیلونیدال باشد.
یک آنتی بیوتیک لینکومایسین، کلیندامایسین یک گزینه تجویزی اضافی است. مانع از تکثیر باکتری ها می شود. گاهی اوقات کلیندامایسین به عنوان جایگزینی برای افراد مبتلا به آلرژی به پنی سیلین استفاده می شود.
علاوه بر زایمان خوراکی، این دارو اغلب به صورت موضعی برای بیماری های پوستی استفاده می شود.
کلاریترومایسین مانند اریترومایسین یک داروی ماکرولید است. این دارو می تواند برای عفونت های پیلونیدال مفید باشد زیرا از تولید مثل باکتری ها جلوگیری می کند.
پزشکانی که معمولاً به فلوکلوکساسیلین متکی هستند ممکن است برای افرادی که به پنی سیلین حساسیت دارند، کلاریترومایسین را تجویز کنند.
تعریف فیستول: فیستول یک اتصال یا گذرگاه غیر طبیعی است که دو اندام یا رگ را که معمولاً به هم متصل نمی شوند، به هم متصل می کند. آنها می توانند در هر نقطه ای بین روده و پوست، بین واژن و راست روده و جاهای دیگر ایجاد شوند. شایع ترین محل فیستول در اطراف مقعد است.
مجاری فیستول کوتاهتر از 30 میلیمتر با نرخ بهبودی اولیه 3/58 درصد همراه بود در حالی که مسیرهای بلندتر از 30 میلیمتر تنها در 6/16 درصد موارد بهبود یافتند (02/0>p). نتیجهگیری: بستن لیزر یک درمان ایمن و مؤثر برای فیستول مقعدی ترانسفینتریک است.
نتیجهگیری: بستن لیزر یک درمان ایمن و مؤثر برای فیستول مقعدی ترانسفینتریک است. طول فیستول تنها عامل پیش آگهی مهم در هنگام بستن فیستول مقعدی منحصراً با لیزر است: فیستول های کوتاه تر نتیجه بهتری دارند.
تقریبا بدون درد مدت زمان بهبودی بسیار کمتر است. مدرن ترین و به روزترین روش درمانی. اطمینان حاصل کنید که بافت اطراف را به خطر نمی اندازد.
در صورت نیاز می توانید یک گاز گازی را روی دهانه فیستول قرار دهید تا زهکشی را جذب کند. اکثر افراد 1 تا 2 هفته پس از جراحی می توانند به سر کار و روال عادی خود برگردند. احتمالا چند هفته تا چند ماه طول می کشد تا فیستول شما به طور کامل بهبود یابد.
جراحی فیستول ممکن است یک عمل جزئی باشد، اما قطعا برای روند بهبودی صبر لازم است. ممکن است متوجه شوید که زخم شما هفتهها پس از جراحی لیزر فیستول تخلیه میشود، زیرا برای کمک به بهبودی باز میماند.
بیماری کرون (یک بیماری التهابی روده)
پرتو درمانی (درمان سرطان)
ضربه.
بیماری های منتقله از راه جنسی.
بیماری سل.
دیورتیکولیت (بیماری که در آن کیسه های کوچک در روده بزرگ ایجاد شده و ملتهب می شوند)
سرطان.
فیستول مقعدی اغلب از غده مقعدی ایجاد می شود که عفونت پر از چرک (آبسه) ایجاد کرده است. فیستول همچنین ممکن است با شرایط خاصی مانند بیماری کرون رخ دهد. یا ممکن است پس از پرتودرمانی سرطان رخ دهد. آسیب به کانال مقعد و جراحی نیز می تواند باعث فیستول مقعدی شود.
در آفریقا، شایعترین علت فیستول، زایمان و انسداد زایمان است که تسکین نمییابد. در حالی که بروز فیستول به دلیل زایمان های پیچیده در ایالات متحده کمتر است، علل دیگر می توانند این وضعیت دردسرساز را ایجاد کنند. بیماری کرون و بیماری دیورتیکول به خوبی شناخته شده است که باعث تشکیل فیستول می شود. علاوه بر این، افرادی که تحت پرتودرمانی هستند، در معرض خطر بیشتری برای انواع فیستول هستند.
عفونت های مقاربتی
این می تواند منجر به افزایش حساسیت به عفونت، با تشکیل آبسه مقعدی و فیستول مقعدی شود. کلامیدیا و سیفلیس نیز عفونت های مقاربتی هستند که می توانند خطر فیستول مقعدی را در فرد افزایش دهند.
درمان با چسب فیبرین در حال حاضر تنها گزینه غیرجراحی فیستول مقعدی است. این شامل تزریق چسب به فیستول توسط جراح در حالی است که شما تحت بیهوشی عمومی هستید. چسب به مهر و موم شدن فیستول و ترغیب آن به بهبودی کمک می کند
هموروئیدوپلاستی با لیزر یک روش نسبتاً جدید برای درمان هموروئید است که در آن جریان خون هموروئیدی توسط لیزر منعقد می شود. قبل از انجام عمل، بیماران باید توسط متخصص بیهوشی بیهوش شوند. متعاقباً، این روش توسط متخصص کولوپروکتولوژیست / جراح کولورکتال انجام می شود، پروب لیزر در داخل هموروئید قرار می گیرد. به دلیل گرمای شدید، پرتو لیزر رگهای خونی را سوزانده و میبندد، بنابراین بواسیر به سادگی کوچک میشود و در عین حال خطر خونریزی بیش از حد در طول و بعد از عمل کاهش مییابد. از آنجایی که هموروئیدوپلاستی با لیزر یک روش دقیق است، هیچ اثری برای بافت های اطراف و همچنین اسفنکترهای مقعدی باقی نمی گذارد.
عادات روده سالم و اصلاح شیوه زندگی می تواند به طور قابل توجهی خطر ابتلا به هموروئید را کاهش دهد.
از نشستن زیاد در توالت (بیش از 5 تا 10 دقیقه) خودداری کنید. خواندن کتاب و استفاده از تلفن همراه، زیرا ممکن است فشار بر بواسیر را افزایش دهد.
هنگامی که میل به مدفوع سفت و اجابت مزاج دشوار می شود، مدفوع را نگه ندارید.
از زور زدن بیش از حد خودداری کنید.
مصرف رژیم غذایی با فیبر بالا به عنوان مثال میوه ها و سبزیجات.
مقدار زیادی آب بنوشید، حداقل 6-8 فنجان در روز برای کمک به نرم نگه داشتن مدفوع.
هموروئیدهای مکرر بسیار شایع هستند. با این حال، شدت ممکن است متفاوت باشد. در میان چندین گزینه درمانی، مناسب ترین رویکرد برای هر بیمار به طور مفصل با جراح کولوپروکتولوژیست/کولورکتال مورد بحث قرار می گیرد که قطعاً تظاهرات بالینی، شدت بیماری و شرایط و نگرانی های کلی سلامت بیمار را در نظر می گیرد.
هموروئیدوپلاستی با لیزر یک روش کم تهاجمی برای درمان هموروئید در نظر گرفته می شود. این روش به بیمار اجازه می دهد تا بهترین نتایج ممکن را با حداقل ناراحتی و بهبودی سریع به دست آورد. بیمار با کیفیت زندگی خوب سریعتر به روال روزانه باز می گردد.
نتیجهگیری: با وجود هزینه بالاتر، روش لیزر هموروئید در کاهش درد پس از عمل، رفع علائم و بهبود کیفیت زندگی در بیماران مبتلا به هموروئید درجه II یا III با پرولاپس ناقص مخاط مؤثرتر از بستن باند لاستیکی بود.
حداقل درد – برش لیزر معمولاً در مقایسه با برش هایی که با چاقوی جراحی ایجاد می شود، درد کمتری دارد. اگرچه جراحی با بی حسی موضعی انجام می شود، اما با از بین رفتن بیهوشی، بیماران می توانند درد را احساس کنند.
این جراحی از آنجایی که ماشین آلات گران است، گران است. به همین دلیل انواع ماشین آلات مورد نیاز برای انجام جراحی هموروئید با لیزر در تمامی بیمارستان ها موجود نمی باشد.
با توجه به تشعشعات ساطع شده از این دستگاه ها، جراحان برای اهداف ایمنی نیاز به استفاده از عینک مخصوص دارند.
ممکن است به دلیل ماشین های لیزری احتمال آتش سوزی نادر وجود داشته باشد.
در مورد خونریزی شدید، هزینه درمان ممکن است در مقایسه با سایر درمان ها بسیار گران باشد.
خوب، جراحی هموروئید با لیزر به عنوان هموروئیدکتومی نیز شناخته می شود. علیرغم مزایای عمده جراحی هموروئید با لیزر، هنوز هم بسیاری از بیماران ترجیح می دهند به جای انجام هر گونه جراحی، مشکلات هموروئید خود را با استفاده از محصولات درمانی طبیعی حل کنند.
اگرچه تا حدودی حق با آنهاست. اما در مواردی که جراحی تنها گزینه است، پزشکانی که در دهلی جنوبی عمل لیزر را برای انبوه شمعها انجام میدهند، میپذیرند که جراحی هموروئید با لیزر امنترین گزینه است.
وقتی از جراحی صحبت می کنیم، اولین فکری که به ذهن ما خطور می کند، دردی است که بر بدن وارد می کند. جراحی هموروئید با لیزر یکی از کم دردترین روش های جراحی برای درمان انبوه انبوه است. درد یکی از عوامل کلیدی در مورد درمان Piles است، زیرا مردم از دریافت درمان مناسب می ترسند. هیچ سوختگی، دود یا جرقه ای برای جراحی لیزر ایجاد نمی شود. بنابراین، یکی از ایمن ترین تکنیک ها برای درمان شمع ها در نظر گرفته می شود.
جراحی لیزر شمع یکی از سریع ترین روش های درمانی موجود است. کل جراحی را می توان در عرض یک ساعت انجام داد. در مقایسه با سایر روش های درمانی انعطاف پذیری زیادی دارد. برای سایر جراحی ها، ممکن است هفته ها طول بکشد تا بیمار به طور کامل بهبود یابد، اما با لیزر درمانی می توان به نتایج سریع دست یافت.
مزیت استفاده از لیزر این است که میتوانید دقیقاً بر روی قسمتهای بد و آسیبدیده بدن تمرکز کنید، بدون اینکه مانع از قسمتهای خوب اطراف آن شوید. همچنین، برش ها تمیز و دقیق هستند. بنابراین، این باعث می شود که عملیات لیزری برای شمع ها یک روش درمانی قطعی باشد.
هر روش درمانی مزایا و معایب خود را دارد. عملیات لیزری برای Piles نیز دارای معایبی است. در زیر به چند مورد از معایب لیزر درمانی اشاره می کنیم:
لیزرها مطمئناً یک اثر هنری هستند، اما استفاده از آنها معامله ارزانی نیست. لیزر از انرژی نور استفاده می کند تا کار خود را انجام دهد که به قدرت زیادی نیاز دارد. حتی تجهیزات مورد استفاده نیز ارزان نیستند، بنابراین این جراحی هزینه گرانی را به همراه دارد.

تخم مرغ منبع بسیار خوبی از پروتئین ارزان قیمت و با کیفیت است. بیش از نیمی از پروتئین تخم مرغ در سفید تخم مرغ یافت می شود که همچنین شامل ویتامین B2 و مقادیر کمتری از چربی نسبت به زرده است. تخم مرغ منابع غنی از سلنیوم ، ویتامین D ، B6 ، B12 و مواد معدنی مانند روی ، آهن و مس است.
سفیده تخم مرغ حاوی مواد مغذی بسیاری است که به بدن شما برای عملکرد صحیح کمک می کند. همچنین ، سفیده تقریباً فاقد چربی است و در مقایسه با تخم مرغ کامل ، کالری کمتری دارد. اجزای موجود در تخم مرغ اشتها را کاهش داده و سطح انرژی را افزایش می دهند. بنابراین خوردن سفیده می تواند ساعت ها شما را سیر نگه دارد. تخم مرغ منبع پروتئین با کیفیت بالا است. پروتئین ها عضلات را ترمیم می کنند ، سطح قند خون را مدیریت می کنند ، ایمنی و قدرت را فراهم می کنند. تخمها برای شروع کاهش وزن موثراند. با این حال ، زرده با افزایش سطح کلسترول و تحریک افزایش وزن ارتباط مشهودی دارد. بدون شک ، خوردن تخم مرغ هر روز فواید بسیاری دارد. تخم مرغ نه تنها پروتئین با کیفیت بالا ارائه می کند ، بلکه حاوی 11 ویتامین و مواد معدنی ، اسیدهای چرب امگا 3 و آنتی اکسیدان است. و این بدان معنی است که آنها می توانند سهم ارزنده ای در نیاز روزانه به مواد مغذی داشته باشند. بیشتر پروتئین موجود در تخم مرغ را می توان در سفید تخم مرغ یافت ، در حالی که زرده حاوی چربی های سالم ، ویتامین ها ، مواد معدنی و آنتی اکسیدان است.
در زیر ، برخی از مزایای اثبات شده خوردن تخم مرغ برای سلامتی را ذکر کرده ایم.
بیایید با این واقعیت شروع کنیم که تخم مرغ ها دارای طیف وسیعی از ویتامین ها و مواد معدنی هستند. فقط یک تخم مرغ آب پز شامل:
تخم مرغ پروتئین بسیار با کیفیتی را در اختیار ما قرار می دهد که حاوی همه نه اسید آمینه ضروری به مقدار مناسب مورد نیاز بدن برای رشد و نگهداری مطلوب است. برخی از غذاهای دیگر نسبتاً بیشتر از تخم مرغ حاوی پروتئین هستند اما کیفیت پروتئین موجود در تخم مرغ است که واقعاً برجسته است. تخم مرغ به افزایش سطح لیپوپروتئین با چگالی بالا (HDL) یا همان کلسترول خوب کمک می کند. مقادیر بالاتر HDL می تواند به کاهش خطر بیماری های قلبی کمک کند. این لیپوپروتئین با چگالی کم (LDL) یا کلسترول "بد" است که می تواند سلامت قلب را در معرض خطر قرار دهد. وعده های غذایی حاوی چربی های اشباع شده و چربی های ترانس مانند غذاهای آماده سرخ کرده ، سطح کلسترول LDL را افزایش می دهد. تخم مرغ غنی از مواد مغذی و منبع عالی پروتئین با کیفیت بالا ، یکی از سالم ترین غذاهایی است که می توانید برای مدیریت وزن مصرف کنید.
مطالعات نشان داده است که خوردن تخم مرغ می تواند باعث احساس سیری طولانی مدت شما شود:
افزایش سطح هورمونی که به شما کمک می کند بعد از غذا خوردن احساس رضایت کنید.
خوردن تخم مرغ همچنین می تواند به کاهش تغییرات سطح گلوکز و انسولین کمک کند که می تواند برای مدیریت وزن مزایایی داشته باشد.
تخم مرغ ها مملو از پروتئین با کیفیت بالا است که آنها را به عنوان بخشی از بسیاری از الگوی های غذایی مناسب که می تواند به افراد در کنترل وزن کمک کند ، ایده آل می کند.
میزان سیری زیاد تخم مرغ منجر به احساس رضایت بیشتر ، گرسنگی کمتر و تمایل کمتری به غذا خوردن در اواخر روز می شود ، به این معنی که تمایل کمتری برای خوردن آن میان وعده بعد از ظهر خواهید داشت.
گرچه بسیاری از افراد هرگز نام کولین را نشنیده اند ، این ماده مغذی نقش مهمی در سلامت ما دارد.
کولین برای عملکرد طبیعی سلول ضروری است و به ویژه در دوران بارداری برای حمایت از رشد سالم مغز در کودک بسیار مهم است. برای اطلاعات بیشتر در مورد تخمک و بارداری اینجا را کلیک کنید.
تخم مرغ یکی از بهترین منابع غذایی کولین است.
تخم مرغ همچنین به بهبود عملکرد بینایی -که ممکن است با افزایش سن بینایی تحلیل می رود- کمک کند.
تخم مرغ سرشار از آنتی اکسیدان های لوتئین و زاگزانتین است ، اعتقاد بر این است که هر دو نقش محافظتی در کاهش خطر ابتلا به برخی بیماری های چشم ، از جمله آب مروارید و تخریب ماکولا دارند. مطالعات نشان می دهد که این آنتی اکسیدان ها بهتر از منابع گیاهی توسط تخم مرغ جذب بدن می شوند.
ویتامین A و اسیدهای چرب امگا 3 موجود در تخم مرغ همچنین ممکن است از چشم در برابر آسیب شبکیه محافظت کند.
بحث های زیادی در مورد این موضوع انجام شده است که آیا خوردن تخم مرغ برای افراد دیابتی سالم است؟ این بدان دلیل است که به طور متوسط در افراد دیابتی میزان کلسترول "بد" (LDL) و تری گلیسیرید بالاتر از افراد بدون دیابت وجود دارد.
تحقیقات جدید نشان داده است که افراد مبتلا به دیابت پیش دیابت یا دیابت نوع 2 به عنوان بخشی از یک رژیم غذایی سالم می توانند تا 12 تخم در هفته بخورند و این باعث افزایش عوامل خطر قلبی عروقی نمی شود. به طور فزاینده ، تحقیقات نشان می دهد که درج تخم مرغ روزانه ممکن است برای مبتلایان به دیابت نوع 2 مفید باشد ، به ویژه اگر آنها جایگزین غذاهای کمتر سالم مانند غلات تصفیه شده شوند و سطح پروتئین با کیفیت را در رژیم غذایی افزایش دهند. تخم مرغ همچنین غذایی کم کربوهیدرات با نمره شاخص گلیسمی بسیار پایین است. البته ، لازم به یادآوری است که الگوهای کلی رژیم غذایی ، فعالیت بدنی و ژنتیک بیش از هر ماده غذایی دیگری بر ایجاد دیابت نوع 2 تأثیر می گذارد.
رژیم تخم مرغ پخته یک رژیم غذایی محبوب است که نوید کاهش سریع وزن را می دهد. همانطور که از نام آن پیداست ، رژیم غذایی شامل خوردن چندین وعده تخم مرغ پخته سفت در روز ، همراه با سایر پروتئین های بدون چربی ، سبزیجات غیر نشاسته ای و میوه های کم کربوهیدرات است.
۱) موقعی که گرسنه هستید خرید نکنید. چرا که ممکن است مواد غذائی غیرضروری و یا پرکالری خرید کنید.
۲)موقعی که خسته هستید خرید نکنید. چرا که ممکن است توان طی مسافت برای خرید اقلام غذائی مناسب را نداشته باشید.
۳)با برنامه و هدف برای خرید از منزل خارج شوید.
۴) پول به اندازه لیست خریدونه بیشتر همراه داشته باشید.
۵) گول ظاهر و بسته بندی برخی اقلام غذائی پرکالری را نباید خورد.
۶)هنگام خریدمواد غذائی بسته بندی شده به پروانه ساخت از وزارت بهداشت، درمان و آموزش پزشکی، تاریخ تولید و انقضاء آن ملاحظه کنید.
۷) به ترکیبات ومیزان کالری ماده غذایی خریداری شده توجه کنید
۸) همیشه به اندازه نیاز خرید کنید و از انبارکردن مواد غذائی در منزل خودداری کنید.
۹) هنگام خرید اقدام به خوردن مواد غذائی خصوصا” انواع اسنک ها و سایرتنقلات بی ارزش مانندچیپس وپفک و نکنید.
۱۰) اگر مدت زمان خرید شما به طول انجامید حتما” مقداری آب سالم و بهداشتی بنوشید.چراکه بعضا احساس تشنگی با احساس گرسنگی اشتباه گرفته می شود وشما به تصوراینکه گرسنه هستید مقدارزیادی غذا می خورید.
۱۱)سعی کنید مواد غذائی تازه خریداری کنید و از خرید مواد غذائی کنسروشده وغذاهای آماده که معمولا کالری بالا اجتناب کنید.
۱۲)سهم بیشتری از خرید خود را به میوه و سبزی اختصاص دهید.
۱۳) حجم های کوچک مواد غذائی را خرید کنید برای مثال غذاهای نیم پرس ویا ساندویچ های کوچک را انتخاب کنید.
به طور کلی ، خوردن تخم مرغ کاملاً بی خطر است ، حتی اگر روزانه حداکثر 3 تخم مرغ کامل بخورید. تخم مرغ های با کیفیت با توجه به طیف وسیعی از مواد مغذی و فواید قدرتمند سلامتی ممکن است از جمله غذاهای سالم کره زمین باشند.
تغذیه مناسب درطول زندگی برای داشتن جسمی و روان سالم از ضروریات زندگی هر فرد است اما همه افرد دانش کافی جهت داشتن تغذیه سالم را ندارند. به همین دلیل متخصص تغذیه به یاری شما می آید و شما را در رسیدن به تغذیه مناسب یاری می کند. متخصص تغذیه فردی است که در زمینه تغذیه و رژیم غذایی تخصص دارد. متخصص تغذیه در انتخاب غذای مناسب و تنظیم برنامه غذایی سالم شما را یاری می دهد و همچنین برای بیماران رژیم غذایی مناسب تدوین می کند و توصیه های غذایی لازم را به بیماران ارائه میکند.
منبع: http://mynutrition.ir/
خمیازه یک رفلکس غیر ارادی است که در آن دهان به طور گسترده ای باز می شود و ریه ها هوا زیادی را می گیرند. هوا سپس به آرامی بازدم می شود. در این مدت ، لاله های گوش کشیده می شوند ، و ممکن است چشم ها نیز محکم بسته شوند و باعث آبریزش شوند. برای تولید خمیازه لازم نیست هیچ فکر و اقدامی انجام شود و روند کار برای همه مشابه است. خمیازه معمولاً یا قبل یا بعد از خواب اتفاق می افتد ، به همین دلیل معمولاً نشانه خستگی محسوب می شود. خمیازه نیز در افرادی که کارهای خسته کننده انجام می دهند به طور مکرر اتفاق می افتد. خمیازه نیز جنبه اجتماعی دارد. به نظر می رسد خمیازه بین انسان و سایر حیوانات مسری است و مسری بودن خمیازه کاملاً مستند است اما به سختی قابل درک است.

در اینجا چند نکته اساسی در مورد خمیازه کشیدن آورده شده است. جزئیات بیشتر و اطلاعات پشتیبانی شده در مقاله اصلی است.
هنوز دلیل قطعی برای خمیازه وجود ندارد. بسیاری از نظریه های پیشنهادی ظاهر و مورد مطالعه قرار گرفته اند و برخی از سرنخ ها را ارائه می دهند.
تغییر حالت
معمولاً تصور می شود که خمیازه کشیدن نشانه خواب آلودگی یا کسالت است ، گرچه همیشه اینگونه نیست. در حالی که کسی که خمیازه می کشد ممکن است خسته باشد ، ضربان قلب در هنگام خمیازه سریع افزایش می یابد. این افزایش ضربان قلب نشان می دهد خمیازه می تواند نشانه هوشیاری باشد تا تنبلی.
خمیازه ، به طور کلی ، ممکن است به سادگی راهی برای تغییر وضعیت آگاهی در بدن باشد:
قبل از خواب: خمیازه می تواند نشانه آمادگی بدن برای خواب باشد.
وقتی خسته شدید: خمیازه کشیدن هنگام انجام یک کار خسته کننده ممکن است نشانه انتقال مغز از سطح هوشیاری بالا به سطح پایین تر باشد.
بعد از ورزش یا ورزش: خمیازه کشیدن بعد از یک فعالیت شدید ورزشی ممکن است نشانه انتقال از انرژی زیاد به انرژی کم در مغز باشد.
افراد همچنین ممکن است هنگام تغییر حالت های جسمی ، مانند حرکت از یک منطقه با فشار بالا به فشار کم ، خمیازه بکشند. این فشار می تواند در لاله های گوش جمع شده و باعث شود فرد خمیازه بکشد تا آن را آزاد کند.
عملکرد تنفسی
خمیازه ممکن است تابعی از تنفس باشد. در صورت نیاز خون به اکسیژن ، خمیازه ممکن است بیشتر باشد. خمیازه باعث جذب زیاد هوا و ضربان قلب سریعتر می شود ، که از نظر تئوری می تواند به این معنی باشد که اکسیژن بیشتری در بدن پمپ می کند. بنابراین خمیازه ممکن است به سادگی برای کمک به پاکسازی سموم از خون و تأمین اکسیژن تازه طراحی شود.
برای خنک کردن مغز
خمیازه ممکن است مغز را خنک کند. خمیازه باعث کشیده شدن فک می شود و باعث افزایش جریان خون در صورت و گردن می شود. استنشاق زیاد و ضربان قلب سریع ناشی از خمیازه همچنین باعث چرخش سریع خون و مایع نخاع در بدن می شود. کل این فرایند ممکن است راهی برای خنک سازی مغزی باشد که بیش از حد داغ شده است.
به عنوان یک ابزار ارتباطی
برخی از محققان معتقدند دلیل خمیازه کشیدن انسان ها بیشتر به تکامل مربوط است. قبل از اینکه انسانها صوتی خود را برقرار کنند ، ممکن است از خمیازه برای انتقال پیام استفاده کرده باشند. خمیازه ها را نشانه کسالت یا خواب آلودگی می دانند و این می تواند همان چیزی باشد که انسان های اولیه نیز با آن ارتباط برقرار می کردند. با این حال ، انسانهای اولیه ممکن است از خمیازه استفاده کنند تا هوشیاری خود را به دیگران نشان دهند ، دندانهای خود را در برابر متجاوزان خالی کنند ، یا به عنوان ابزار ارتباطی دیگری عمل کنند. خمیازه کشیدن بازتابی است که از بسیاری از الگوهای سازگار پیروی نمی کند.
یک چیز که بسیاری از مردم در مورد آن اتفاق نظر دارند این است که خمیازه مسری به نظر می رسد. دیدن خمیازه فرد دیگری می تواند باعث شود کسانی که تماشا می کنند ، خودشان "خمیازه" بکشند. علم در شگفت است که چرا این اتفاق افتاده است و بسیاری از نظریه ها از جمله:
زمان روز: برخی از محققان گفته اند که زمان روز یا هوش افرادی که خمیازه می کشند باعث خمیازه مسری می شود ، اما اکثر مردم دیگر این فرضیه را تایید نمی کنند.
همدلی: یکی از رایج ترین نظریه ها این است که خمیازه مسری نشانه همدلی با دیگران است. دیدن خمیازه کشیدن ممکن است باعث خمیازه بیننده شود ، خصوصاً اگر با آن شخص نزدیک یا راحت باشد.
همانطور که همه می دانیم کم خوابی مشکلات بسیار جدی را برای انسان ها به وجود می آورد. از تمام مضرات کم خوابی که بگذریم بدتر از همه خمیازه هایی است که صبح روز بعد هنگام رفتن به سرکار و یا مدرسه می کشیم. بعضی وقت ها آنقدر خمیازه می کشیم که اطرافیان مان را هم خواب آلود می کنیم. حتما برای شما هم پیش آمده است که پس از خمیازه های متعدد اطرافیان شما را سرزنش کنند بگویند که باعث خواب آلودگی آنها شده اید. دلایل خمیازه کشیدن هنوز نامعلوم است. البته جنبه های بسیار متعددی از رفتارهای انسان وجود دارند که هنوز به شکل یک معما هستند. دانشمندان پاسخ قانع کننده ای در مورد علل واگیر دار بودن آن ندارند. اما در عین حال معتقدند خمیازه عللی به جز خستگی و کم خوابی دارد. آنچه که دانشمندان از خمیازه بیان کرده اند تنها به شکل یک تیوری است که کاملا هم به اثبات نرسیده است.
منبع: http://lungspecialist.ir/
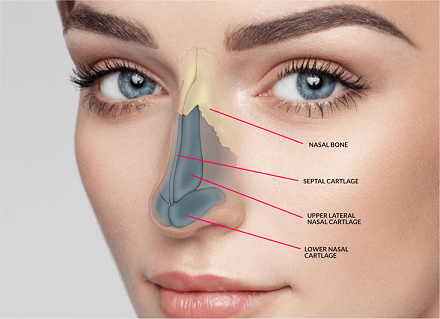
اصطلاح رینوپلاستی به جراحی پلاستیک بینی گفته می شود که اغلب افراد به عنوان "عمل بینی" شناخته می شوند. جراحی زیبایی بینی ثانویه جراحی بینی اصلاح کننده است که برای تغییر فرم و / یا عملکرد بینی بعد از جراحی بینی قبلی انجام می شود. “جراحی بینی ثانویه” یا عمل دوباره بینی به عملی گفته میشود که در آن، بینی بهمنظور تغییر شکل و یا تغییر عملکرد پس از جراحی اولیه، مجدداً تحت عمل ترمیمی قرار میگیرد. بعضی مواقع بعد از انجام اولین عمل جراحی بینی نتیجه مطلوب حاصل نمیشود. بهعنوان مثال ممکن است روی بینی ناصافیهای بسیار مختصری ایجاد شود و یا افتادگی نوک بینی پیدا کند و یا نوک بینی پهن باشد و یا غضروفهای دو طرف نوک بینی عدم تقارن داشته باشند و یا سوراخهای بینی نامساوی شده باشد و یا به دنبال عمل زیبایی از داخل هنوز انحراف بینی باقیمانده باشد و بیمار مشکل تنفسی داشته باشد. لازم به یادآوری است که بینی یک اندام عملکردی است و فقط یک ساختار آرایشی صورت نیست. دانش آناتومی و فیزیولوژی آن برای جراحانی که جراحی زیبایی بینی انجام می دهند بسیار مهم است. دو هدف از انجام هر جراحی زیبایی بینی بهبود زیبایی و حفظ عملکرد طبیعی آن است. عدم اطلاع از این اصل بیماران را دچار نقص دائمی در عملکرد بینی می کند.
بیشتر اوقات ، ما با بیمارانی ملاقات می کنیم که به جراح پلاستیک قبلی مراجعه کرده اند و از نتایج خود احساس ناراحتی می کنند. توصیه می شود به یک جراح پلاستیک جدید مراجعه کنید زیرا برخی از ما باتجربه تر از دیگران هستیم و در طولانی مدت بهترین نتیجه را برای شما می خواهیم. ما نیاز شما به یک ظاهر مطلوب را درک می کنیم ، بنابراین امروز برخی از دلایل عمده ای که بیماران به دنبال جراحی زیبایی بینی هستند را با شما در میان خواهیم گذاشت:
بینی فشرده شده
این ناهنجاری بینی با نوک بسیار باریک بینی مشخص می شود. در حالی که معمول نیست ، برخی از مردان و زنان با این شکل بینی متولد می شوند. با این حال ، بیشتر نوک های بینی خورده در نتیجه جراحی زیبایی بینی شکست خورده است.
ظاهر بینی کشیده شده
بینی واژگون اغلب باعث می شود بینی کوچکتر از حد واقعی باشد و می تواند منجر به توهم سوراخ های بینی بیش از حد بزرگ شود. این ناهنجاری غالباً مشخصه ای است که افراد با آن متولد می شوند ، اما همچنین می تواند نتیجه ضربه ، جراحت یا حتی یک عمل جراحی زیبایی بینی ناموفق باشد. جراحی زیبایی بینی تجدید نظر می تواند ظاهر بینی رویه را اصلاح کند.
دریچه های بینی فرو ریخته
دریچه های جمع شده بینی باعث افزایش مقاومت جریان هوا از طریق بینی می شوند و حتی باعث می شوند بیماران نتوانند از طریق بینی تنفس مناسب داشته باشند. این بدشکلی معمولاً نتیجه جراحی زیبایی بینی ناموفق است. جراحی زیبایی بینی تجدید نظر می تواند دریچه های بینی فروریخته را ترمیم کند تا جریان هوا مناسب برگردد و ظاهر آن بهتر شود.
سوراخ های بینی قوسی
در طی برخی از اقدامات جراحی زیبایی بینی اولیه ، سایر جراحان پلاستیک ممکن است شکل یا قوس سوراخ های بینی را بیش از حد تصحیح کنند و ظاهری ناموزون برای بیمار ایجاد کنند. با استفاده از جراحی زیبایی بینی تجدید نظر می توان به شکلی هنرمندانه سوراخ های بینی را شکل داد و ظاهر دلپذیری را ایجاد کرد.
انسداد بینی باعث ایجاد مشکلات تنفسی می شود.
متأسفانه ، برخی از اقدامات اولیه جراحی زیبایی بینی طبق برنامه پیش نمی رود و در نهایت باعث انسداد بینی می شود که منجر به مشکلات تنفسی می شود. اگر با مشکلات تنفسی ناشی از اولین عمل بینی خود روبرو هستید ، می توان برای اصلاح این مشکلات جراحی زیبایی بینی تجدید نظر کرد.
کولوملا
کلوملا بخشی از بینی است که نوک آن را به پایه متصل می کند. این قسمت از بافت اساساً بینی را شکل می دهد و قسمت عمده ای از ساختار آن را تأمین می کند. وقتی بیماران بعد از جراحی زیبایی بینی با یک کلوملا آویزان روبرو می شوند ، مقدار زیادی از کالوملا را که به پایین آویزان است مشاهده می کنند. جراحی زیبایی بینی مجدد می تواند بینی را که آرزو داشتید به شما بدهد.
تغییر شکل Polly Beak
این عارضه که می تواند پس از جراحی زیبایی بینی رخ دهد ، هنگامی که نوک بینی به سمت پایین رانده می شود ، مشخص می شود که به نظر می رسد منقار طوطی است. اگر اولین عمل زیبایی شما باعث تغییر شکل آن بینی منقار شکل شود ، جراحی زیبایی بینی مجدد می تواند زیبایی بینی مجذوبی به شما ببخشد.
زمان بیشتر. علاوه بر افزایش پیچیدگی ، جراحی زیبایی بینی مجدد به زمان بیشتری نیاز دارد. این روش به خودی خود می تواند بسیار طولانی تر از روش اصلی باشد. زمان بهبودی نیز معمولاً طولانی تر است زیرا بافت هایی که قبلاً تغییر داده شده و بافت زخم تشکیل شده اند ، برای بهبودی مجدد به زمان بیشتری نیاز دارند
تورم و کبودی پس از انجام یک عمل جراحی زیبایی بینی معمول است ، اما این علائم معمولاً طی چند روز پس از درمان از بین می روند. در همین حال ، بیماران جراحی زیبایی بینی تجدید نظر به طور معمول حدود 10 تا 14 روز برای بهبودی نیاز دارند.
1. به دکتر خود گوش فرا دهید.
اول و مهمترین ، دستورالعمل های پزشک خود را دنبال کنید. شما می توانید 100 مقاله وب مانند این مقاله درباره بهبودی جراحی زیبایی بینی را مطالعه کنید ، اما هیچ چیز با اطلاعاتی که از جراح پلاستیک صورت خود دریافت می کنید مقایسه نمی شود. شما در مورد اینکه چه داروهایی باید بخورید ، چه وقت آنها را مصرف کنید ، چگونه از ناحیه جراحی برای جلوگیری از عفونت مراقبت کنید ، و همچنین در چه مواردی باید دوباره برای معاینه پیگیری کنید ، دستورالعمل های خاصی دریافت خواهید کرد.
2. به بدن خود گوش دهید.
جراح پلاستیک شما می تواند ببیند که بهبودی جراحی زیبایی بینی شما از خارج چگونه انجام می شود ، اما فقط شما می دانید که چه احساسی دارید. به بدن خود گوش دهید - اگر پس از جراحی چیزی درست احساس نشد ، فوراً با پزشک خود در این باره صحبت کنید.
3. سر خود را بالا نگه دارید.
خوابیدن به پهلو بعد از جراحی زیبایی بینی فقط ناراحت کننده نیست - با ایجاد کبودی و تورم اضافی می تواند زمان بهبودی شما را طولانی کند. با ترس تر ، می تواند بینی شما را جابجا کند. برای جلوگیری از این مسئله ، باید 6 هفته پس از عمل جراحی سر خود را بالا نگه دارید. یکی از ساده ترین راه ها این است که سر خود را روی دو یا سه بالش قرار دهید یا از یک گوه کف استفاده کنید. خوابیدن روی تختخواب نیز خوب است. اگر تمایل به پرتاب و چرخش دارید ، می توانید سر خود را با بالش مسافرتی در محل خود نگه دارید یا خود را با حوله های رول شده محاصره کنید.
4. از کمپرس سرد استفاده کنید.
در 72 ساعت اول پس از جراحی ، استفاده از کمپرس سرد می تواند به کاهش تورم کمک کند. فقط مراقب باشید کمپرس را مستقیماً روی بینی خود قرار ندهید. در عوض ، آن را روی گونه های خود بمالید تا به طور تصادفی هیچ استخوان یا غضروفی را جابجا نکنید.
5. استراحت کافی داشته باشید.
احتقانی که پس از جراحی احساس می کنید ممکن است خوابیدن را دشوارتر کند ، اما استراحت بخشی حیاتی از روند بهبود است. بدن شما برای بهبودی خود از انرژی استفاده می کند و داشتن یک خواب هفت یا هشت ساعته خوب هر شب به بدن شما زمان می دهد تا این انرژی را بازیابی کند.
6. یک رژیم غذایی سالم داشته باشید.
خوردن سبزیجات شما چه ارتباطی با بهبودی از عمل بینی دارد؟ در واقع خیلی خوردن یک رژیم غذایی متعادل پس از جراحی می تواند با دادن مواد مغذی مورد نیاز بدن برای بهبودی ، به تسریع بهبودی شما کمک کند. پروتئین یکی از عناصر اساسی ساخت پوست ، عضلات ، غضروف ها و خون است. یک رژیم غذایی متشکل از آجیل ، گوشت ، تخم مرغ ، ماست ، ماهی و سایر غذاهای غنی از پروتئین به بدن شما کمک می کند تا بافت آسیب دیده داخل و اطراف بینی شما را بازسازی کند.
همچنین باید مطمئن شوید که ویتامین A و ویتامین C زیادی در رژیم غذایی خود دریافت می کنید. ویتامین A که معمولاً در سبزیجات تیره و برگ مانند اسفناج و کلم پیچ وجود دارد ، یک تقویت کننده ایمنی عالی است که می تواند به شما در مقابله با عفونت ها پس از جراحی کمک کند. ویتامین C نقش مهمی در بازسازی کلاژن ، پروتئین اتصال دهنده بافت پوست شما دارد. منابع خوبی از ویتامین C مرکبات ، جوانه بروکسل و کلم بروکلی است.
7. خونسرد باشید.
دوش های بخارپز ، کاسه های داغ سوپ و سونا های آرامش بخش ممکن است احساس خوبی داشته باشند ، اما برای تورم بینی شما چندان مناسب نیستند. گرما باعث تورم بیشتر بافت های بینی شما می شود ، به همین دلیل بهتر است در هفته های بعد از عمل تغییر شکل بینی ، به یک رژیم غذایی با غذاهای خنک و در دمای اتاق پایبند باشید ، دوش آب گرم بگیرید و از گرما دور باشید.
8. بینی خود را منفجر نکنید.
بعد از جراحی ، شما ممکن است برای چند هفته ، شاید حتی چند ماه ، گرفتگی داشته باشید. این احساس در اثر تورم بافت های بینی ایجاد می شود. در برابر تمایل به دمیدن بینی خود مقاومت کرده و با پزشک خود در مورد استفاده از اسپری شور بینی برای آبرسانی به مجاری بینی تا زمان کاهش تورم صحبت کنید. بعد از 6 هفته از جراحی می توانید دمیدن بینی خود را از سر بگیرید.
عطسه چطور؟ نمی توانید فقط عطسه کنید. در عوض ، سعی کنید به جای بینی از طریق دهان خود عطسه کنید. به نظر ناخوشایند می رسد ، اما بهتر از آسیب رساندن به مجاری شکننده بینی و کاهش سرعت بهبودی عمل جراحی ترمیم بینی است.
9. از ورزش شدید پرهیز کنید.
در اکثر بیماران ، برای بهبودی استخوان های بینی شما بعد از جراحی حدود 6 هفته طول می کشد. در این مدت باید از انجام ورزش های سنگین پرهیز کنید. حتی حرکاتی که مانند کشش ، بلند کردن یا خم شدن بی خطر به نظر می رسند ، می توانند تورم بینی را افزایش دهند. منتظر بمانید تا دکتر شما به شما چراغ سبز نشان دهد تا فعالیت طبیعی خود را از سر بگیرید قبل از اینکه دوباره شروع به تمرین کنید.
10. از عینک استفاده نکنید.
عینک آفتابی ، عینک طبی ، عینک طبی - هر چیزی که به دلیل بهبودی بینی شما را تحت فشار قرار دهد ، می تواند باعث کبودی ، تورم یا حتی تورفتگی های اضافی شود که نیاز به جراحی زیبایی بینی در جاده ها دارد.
جراح پلاستیک صورت به شما توصیه می کند که چه زمانی شروع به استفاده مجدد از عینک امن است. در این صورت ، اگر می توانید به مخاطبین بروید. اگر نمی توانید ، کمترین قاب های ممکن را بپوشید و فقط در صورت نیاز کاملاً آنها را بپوشید. کارمندان ما آتل آتشی را که بعد از جراحی روی بینی شما قرار داشت ، به شما می دهند. در صورت لزوم استفاده از این عینک می توان آن را روی بینی قرار داد.
11. از خورشید دور بمانید.
همیشه ایده خوبی است که از پوست در معرض آفتاب گرفتن محافظت کنید ، اما این امر خصوصاً بعد از عمل بینی مهم است. در هفته ها و ماه های بعد از عمل بینی شما نه تنها مستعد آفتاب سوختگی است ، بلکه آفتاب بیش از حد نیز می تواند باعث ایجاد زخم در شما شود و تورم شما افزایش یابد.
12. سیگار نکشید.
قبل و بعد از جراحی ، مهم است که شما سیگار نکشید و در صورت امکان از سیگار سیگار کشیدن اجتناب کنید. نیکوتین موجود در محصولات توتون و تنباکو جریان خون را محدود می کند ، و بدن را برای بهبود خود سخت تر می کند و در بهبود جراحی پلاستیک شما تداخل ایجاد می کند.
13. صبور باشید!
بیش از هر چیز ، صبر داشته باشید. شما بهبود می یابید و نتایج زیبایی بینی را که می خواهید خواهید داشت - این فقط زمان می برد. پیروی از مراحل بالا ، روند بهبودی یک ساله را به یک هفته تبدیل نمی کند ، اما به سرعت بخشیدن و بهبود تجربه پس از جراحی کمک می کند.
دکتر محمد صوفی زاده با تجربه بیش از 28 سال در کار طبابت موفق به کسب تجارب فراوانی در زمینه ی جراحی بینی گردیده است ایشان که چندین سال مشغول طبابت داخلی بوده، علاوه بر رشته تخصصی خود در سایر بیماری ها نیز دارای اطلاعات بسیار ارزشمندی می باشند، دکتر صوفی زاده اکنون با بیش از 17 سال کار جراحی متخصص گوش و حلق و بینی و تمرکز بر جراحی های زیبایی صورت و بینی از جراحان بسیار با سابقه و جزو بهترین جراحان بینی در کشور می باشند.
منبع:http://ent-clinic.ir/

کودکاني که بيش از حد فعال هستند ناجور ، بي قرار و به راحتي خسته و کسل مي شوند. آنها ممکن است سختي در ساکت ماندن يا در مواقع لزوم ساکت بمانند. آنها ممکن است به سرعت در جريان کارها قرار بگيرند و اشتباهات سهل انگاري انجام دهند آنها ممکن است صعود کنند ، بپرند يا کارهاي خطرناک انجام دهند. بيش فعالي نوعي فعاليت غيرمعمول يا غير عادي بودن است. اغلب مديريت افراد اطراف فرد بيش فعال مانند معلمان ، کارفرمايان و والدين دشوار است. اگر بيش فعالي داريد ، ممکن است مضطرب يا افسرده شويد به دليل شرايط خود و چگونگي واکنش مردم به آن.
ويژگي هاي مشترک بيش فعالي عبارتند از:
اگر مي خواهيد بي حرکت بمانيد يا تمرکز خود را حفظ کنيد ، ممکن است در نتيجه مشکلات ديگري پيدا کنيد. به عنوان مثال ، ممکن است:
بيش فعالي اغلب علامت يک بيماري زمينه اي روحي يا جسمي است. يکي از اصلي ترين شرايط مرتبط با بيش فعالي ، اختلال بيش فعالي با کمبود توجه (ADHD) است. ADHD باعث مي شود بيش فعال ، بي توجه و تکانشگر شويد. اين معمولاً در سنين جواني تشخيص داده مي شود. اگرچه ، برخي از افراد ممکن است براي اولين بار به عنوان بزرگسال تشخيص داده شوند. بيش فعالي قابل درمان است. براي بهترين نتيجه ، تشخيص و درمان به موقع مهم است. چه عواملي باعث بيش فعالي مي شود؟
بيش فعالي مي تواند ناشي از شرايط روحي يا جسمي باشد. به عنوان مثال ، شرايطي که بر سيستم عصبي يا تيروئيد شما تأثير مي گذارد ممکن است در آن تأثير داشته باشد.
شايع ترين دلايل اين موارد:
کودکان با بيش فعالي ممکن است در تمرکز در مدرسه مشکل داشته باشند. آنها همچنين ممکن است رفتارهاي تکانشي از قبيل:
بزرگسالان داراي بيش فعالي ممکن است تجربه کنند:
در بسياري از موارد ، بزرگسالاني که بيش فعالي را تجربه مي کنند ، از کودکي علائمي از آن نشان دادند. اگر پزشک شما فکر مي کند بيش فعالي ناشي از يک بيماري جسمي زمينه اي است ، ممکن است داروهايي براي درمان آن بيماري تجويز کند. بيش فعالي همچنين ممکن است به دليل يک وضعيت بهداشت روان ايجاد شود. در اين صورت ، پزشک ممکن است شما را به يک متخصص بهداشت روان ارجاع دهد. متخصص ممکن است دارو ، درمان يا هر دو را تجويز کند.
مرکز کاردرماني افق در نظر دارد با رويکردي علمي و تخصصي و با در نظر گرفتن اخلاق پزشکي و حرفه اي خدمات مورد نياز کودکان با نيازهاي ويژه را در محدوده غرب تهران ارائه نمايد. اين مرکز با استفاده از رويکردهاي نوين توانبخشي کودکان و تجربه درمانگراني مجرب از کارشناسان ارشد کاردرماني سعي در ارائه و اجراي بالاترين سطح خدمات توانبخشي دارد. اين مرکز خدمات تخصصي درماني خود را در حيطه هاي کاردرماني جسماني، ادراکي- حرکتي، ذهني- آموزشي و بازي درماني ارائه مي دهد. در اين مرکز مراجعين پس از جلسه ارزيابي، با توجه به نتايج ارزيابي و در نظر گرفتن شرايط کودک و والدين، برنامه درماني دقيق و علمي براي بهبود وضعيت کودک پيشنهاد مي گردد که پس از انجام مشاوره هاي تخصصي توانبخشي به والدين برنامه درماني بصورت هفتگي پيگيري مي شود. در نهايت پس از اجراي کامل برنامه درماني تعيين شده جلسه ارزيابي مجدد با حضور والدين به منظور بررسي روند درمان و پيگيري وضعيت کودک برگزار مي گردد. ما در كلينيك كاردرماني افق معتقديم که با ارزيابي دقيق و اجراي برنامه درماني بصورت تيمي و هماهنگ و همچنين ارزيابي هاي دوره اي و به موقع مي توان شاهد بيشترين و بالاترين سطح پيشرفت در کودکان بود.
منبع: http://drkardarmani.ir/

سرطان پروستات سرطاني است که در پروستات رخ مي دهد. پروستات يک غده گردويي شکل کوچک در مردان است که مايع مني را توليد مي کند که باعث تغذيه و انتقال اسپرم مي شود. سرطان پروستات يکي از رايج ترين انواع سرطان است. بسياري از سرطان هاي پروستات به آرامي رشد مي کنند و در غده پروستات محدود مي شوند ، در اين صورت ممکن است صدمه جدي وارد نکنند. با اين حال ، در حالي که برخي از انواع سرطان پروستات به آرامي رشد مي کنند و ممکن است به حداقل درمان يا حتي بدون درمان نياز داشته باشند ، انواع ديگر آنها تهاجمي هستند و به سرعت گسترش مي يابند. سرطان پروستات که زود تشخيص داده مي شود - زماني که هنوز به غده پروستات محدود مي شود - بيشترين شانس را براي درمان موفقيت آميز دارد.
سرطان پروستات ممکن است در مراحل اوليه خود هيچ علائم و نشانه اي ايجاد نکند. سرطان پروستات که پيشرفته تر است ممکن است علائم و نشانه هايي مانند:
پزشکان مي دانند که سرطان پروستات از زماني شروع مي شود که سلولهاي پروستات تغييراتي در DNA آنها ايجاد شود. DNA سلول حاوي دستورالعمل هايي است که به سلول مي گويد چه کاري بايد انجام دهد. اين تغييرات به سلولها مي گويد که رشد و تقسيم سريعتر از سلولهاي طبيعي دارند. سلولهاي غيرطبيعي ، زماني که سلولهاي ديگر مي ميرند ، به زندگي خود ادامه مي دهند. سلولهاي غير طبيعي تجمع يافته توموري را تشکيل مي دهند که مي تواند رشد کرده و به بافتهاي اطراف حمله کند. با گذشت زمان ، برخي از سلول هاي غير طبيعي مي توانند از بين بروند و به ساير قسمت هاي بدن گسترش پيدا کنند (متاستاز کنند).
عواملي که مي توانند خطر ابتلا به سرطان پروستات را افزايش دهند عبارتند از:
سن بالا. خطر ابتلا به سرطان پروستات با افزايش سن افزايش مي يابد. اين بيماري بعد از 50 سالگي بيشتر ديده مي شود.
نژاد. به دلايلي که هنوز مشخص نشده است ، افراد سياهپوست بيشتر از افراد ديگر نژاد در معرض خطر سرطان پروستات هستند. در افراد سياه پوست ، سرطان پروستات نيز به احتمال زياد تهاجمي يا پيشرفته است.
سابقه خانوادگي. اگر يکي از اقوام خون مانند پدر يا مادر ، خواهر و برادر يا کودک مبتلا به سرطان پروستات تشخيص داده شده باشد ، ممکن است خطر شما افزايش يابد. همچنين ، اگر سابقه خانوادگي ژن هايي داريد که خطر سرطان پستان را افزايش مي دهند (BRCA1 يا BRCA2) يا سابقه خانوادگي بسيار سرطان پستان داريد ، احتمال ابتلا به سرطان پروستات بيشتر است.
چاقي. افرادي که چاق هستند ممکن است در مقايسه با افرادي که داراي وزن سالم هستند ، بيشتر در معرض خطر سرطان پروستات قرار بگيرند ، هرچند که مطالعات نتايج متفاوتي داشته است. در افراد چاق ، احتمال سرطان تهاجمي تر است و پس از درمان اوليه دوباره بازگشت مي کند.
عوارض سرطان پروستات و درمان هاي آن عبارتند از:
سرطاني که گسترش مي يابد (متاستاز مي کند). سرطان پروستات مي تواند به اندام هاي مجاور مانند مثانه گسترش يابد يا از طريق جريان خون يا سيستم لنفاوي به استخوان ها يا ساير اندام ها منتقل شود. سرطان پروستات که به استخوان ها سرايت مي کند ، مي تواند باعث درد و شکستگي استخوان شود. هنگامي که سرطان پروستات به ساير مناطق بدن گسترش يابد ، ممکن است هنوز به درمان پاسخ دهد و قابل کنترل باشد ، اما بعيد است که بهبود يابد. بي اختياري هم سرطان پروستات و هم درمان آن مي تواند باعث بي اختياري ادرار شود. درمان بي اختياري به نوع شما ، شدت آن و احتمال بهبود آن با گذشت زمان بستگي دارد. گزينه هاي درماني ممکن است شامل داروها ، کاتترها و جراحي باشد. اختلال در نعوظ. اختلال نعوظ مي تواند ناشي از سرطان پروستات يا درمان آن باشد ، از جمله جراحي ، پرتودرماني يا هورمون درماني. داروها ، دستگاه هاي خلاuum که به دستيابي به نعوظ و جراحي کمک مي کنند براي درمان اختلال نعوظ در دسترس هستند.
در صورت زير مي توانيد خطر ابتلا به سرطان پروستات را کاهش دهيد:
يک رژيم غذايي سالم و پر از ميوه و سبزيجات انتخاب کنيد. از انواع ميوه ها ، سبزيجات و غلات کامل استفاده کنيد. ميوه ها و سبزيجات حاوي ويتامين ها و مواد مغذي بسياري هستند که مي توانند به سلامتي شما کمک کنند.
اينکه آيا مي توانيد از طريق رژيم غذايي از سرطان پروستات جلوگيري کنيد ، هنوز به طور قطعي اثبات نشده است. اما داشتن يک رژيم غذايي سالم با انواع ميوه ها و سبزيجات مي تواند سلامت کلي شما را بهبود بخشد.
غذاهاي سالم را به جاي مکمل ها انتخاب کنيد. هيچ مطالعه اي نشان نداده است که مکمل ها در کاهش خطر ابتلا به سرطان پروستات نقش دارند. در عوض ، غذاهايي را انتخاب کنيد که سرشار از ويتامين ها و مواد معدني باشند تا بتوانيد سطح سالم ويتامين ها را در بدن خود حفظ کنيد.
بيشتر روزهاي هفته ورزش کنيد. ورزش سلامت کلي شما را بهبود مي بخشد ، به شما کمک مي کند وزن خود را حفظ کنيد و روحيه شما را بهبود مي بخشد. سعي کنيد بيشتر روزهاي هفته ورزش کنيد. اگر تازه شروع به ورزش مي کنيد ، آهسته شروع کنيد و روزانه بيشتر به زمان ورزش ادامه دهيد.
وزن سالم داشته باشيد. اگر وزن فعلي شما سالم است ، با انتخاب رژيم غذايي سالم و ورزش بيشتر روزهاي هفته براي حفظ آن تلاش کنيد. در صورت نياز به کاهش وزن ، ورزش بيشتري اضافه کنيد و تعداد کالري هاي روزانه خود را کاهش دهيد. در تهيه برنامه اي براي کاهش وزن سالم از پزشک خود کمک بخواهيد.
با پزشک خود در مورد افزايش خطر ابتلا به سرطان پروستات صحبت کنيد. اگر خطر ابتلا به سرطان پروستات بسيار زياد است ، شما و پزشک ممکن است داروها يا ساير روش هاي درماني را براي کاهش خطر در نظر بگيريد. برخي مطالعات نشان مي دهد که مصرف مهارکننده هاي 5-آلفا ردوکتاز ، از جمله فيناسترايد (Propecia ، Proscar) و دوتاسترايد (Avodart) ، ممکن است خطر کلي ابتلا به سرطان پروستات را کاهش دهد. اين داروها براي کنترل بزرگ شدن غده پروستات و ريزش مو استفاده مي شوند.
با اين حال ، برخي شواهد نشان مي دهد که افرادي که از اين داروها استفاده مي کنند ممکن است خطر ابتلا به نوع جدي تري از سرطان پروستات (سرطان پروستات درجه بالا) را داشته باشند. اگر نگران خطر ابتلا به سرطان پروستات هستيد ، با پزشک خود صحبت کنيد.
يکي از روشهاي تشخيص اين سرطان معاينه انگشتي از طريق مقعد ميباشد که پزشک به همراه آن سطح پروستات را لمس مي نمايد. روش ديگر تشخيص اندازه گيري آزمايشگاهي ميزان PSA يا آنتي ژن اختصاصي پروستات در خون ميباشد هنگامي که ميزان PSA زياد باشد و معاينه انگشتي نيز غير نرمال باشد 60 درصد احتمال وجود سرطان پروستات وجود دارد . در شرايطي که احتمال وجود سرطان بالاست تستهاي تشخيص زياد تري لازم است بويژه نمونه برداري سوزني از پروستات که با اين متد بخش کوچکي از پروستات را برداشته و زير ميکروسکوپ بررسي مي نمايند. اگر نتيجه نمونه برداري از نظر سرطان پروستات مثبت باشد، بايد آزمايشهاي هاي تکنيکي مانندCT اسکن و MRI براي بررسي گسترش اين بيماري به بقيه ي نقاط بدن لازم است.
درمان مخصوص سرطان موضعي پروستات جراحي و راديوتراپي ميباشد. با کمک جراحي قسمت در گيرغده پروستات به همراه غدد لنفاوي ناحيه اي برداشته مي شود . در راديو تراپي شعاع هاي اشعه بر ناحيه سرطاني تابيده مي شود . به دليل اينکه سرطان پروستات به کندي رشد مي کند گاهي اوقات اگر بيمار سن بالايي داشته باشد و بيماري در مراحل ابتدايي باشد ، هيچ درماني براي بيمار انجام نمي شود و فقط تحت کنترل قرار مي گيرد.
منبع: http://myurologist.ir/
جراحی زیبایی صورت بر بهبود ظاهر صورت بیمار متمرکز است. روشهای معمول جراحی شامل جراحی زیبایی بینی ، بلفاروپلاستی (جراحی پلک) ، جراحی زیبایی بینی (لیفت صورت) ، لیفت زدن مو ، جراحی زیبایی (افزایش چانه) ، جراحی زیبایی بینی (جابجایی گوش) ، لیپوساکشن و انتقال چربی است.
جراحی پلاستیک یک تخصص جراحی است که شامل ترمیم ، بازسازی یا تغییر در بدن انسان است. می توان آن را به دو دسته اصلی تقسیم کرد: جراحی ترمیمی و جراحی زیبایی. جراحی ترمیمی شامل جراحی جمجمه ، صورت ، جراحی دست ، جراحی بسیار ریز و درمان سوختگی است. در حالی که جراحی ترمیمی با هدف بازسازی بخشی از بدن یا بهبود عملکرد آن انجام می شود ، جراحی زیبایی (یا زیبایی) بهبود شکل ظاهری آن را هدف قرار می دهد. از این دو تکنیک در سراسر دنیا استفاده می شود. جراحی زیبایی جز اصلی جراحی پلاستیک است و شامل جراحی زیبایی صورت و بدن است. جراحان پلاستیک از اصول جراحی زیبایی در کلیه روشهای جراحی ترمیمی و همچنین عملهای مجزا برای بهبود ظاهر کلی استفاده می کنند.
جراحی فک که به آن جراحی ارتوگناتیک (یا thog-NATH-ik) نیز گفته می شود ، بی نظمی استخوان های فک را اصلاح می کند و فکها و دندانها را برای اصلاح روش کار آنها دوباره مرتب می کند. انجام این اصلاحات همچنین ممکن است باعث بهبود چهره شما شود.

کانتورینگ صورت: جراحی زیبایی بینی ، چانه یا تقویت گونه. جوان سازی صورت: لیفت صورت ، لیفت پلک ، لیفت گردن ، لیفت ابرو. کانتورینگ بدن: Tummy Tuck ، لیپوساکشن ، درمان ژنیکوماستی. جوان سازی پوست: درمان لیزر ، بوتاکس ، پرکننده.
تفاوت جراحی زیبایی و پلاستیک چیست؟ در جراحی زیبایی مناطق تحت درمان به درستی عمل می کنند اما فاقد جذابیت زیبایی هستند ، پس جراحی زیبایی یک عمل جراحی انتخابی است. جراحی پلاستیک به عنوان یک تخصص جراحی اختصاص یافته به بازسازی نقص صورت و بدن به دلیل اختلالات هنگام تولد ، ضربه ، سوختگی و بیماری است. بی نظمی استخوان های فک را اصلاح می کند و فکها و دندانها را برای اصلاح روش کار آنها دوباره مرتب می کند. انجام این اصلاحات همچنین ممکن است باعث بهبود چهره شما شود.
اگر مشکلات فکی داشته باشید که فقط با ارتودنسی برطرف نمی شود ، ممکن است جراحی فک باشد. در بیشتر موارد ، شما قبل از جراحی و در طی بهبودی پس از جراحی تا زمان بهبودی و تراز ، بریس هایی نیز روی دندان خود دارید. متخصص ارتودنسی می تواند با جراح دهان و فک و صورت (فک و صورت) شما کار کند تا برنامه درمانی شما را تعیین کند. جراحی فک پس از توقف رشد مناسب است ، معمولاً در سنین 14 تا 16 سال برای زنان و سنین 17 تا 21 سال برای مردان.
جراحی فک ممکن است به موارد زیر کمک کند:
گاز گرفتن و جویدن را آسان تر می کند و در کل جویدن را بهبود می بخشد.
مشکلات بلع یا گفتار را اصلاح می کند.
سایش و خرابی بیش از حد دندان ها را به حداقل می رساند.
مناسب بودن جویدن یا مشکلات بسته شدن فک ، مانند زمانی که دندان های آسیاب لمس می کنند اما دندان های جلو لمس نمی کنند.(باز بایت)
عدم تعادل صورت (عدم تقارن) را اصلاح می کند ، مانند چانه های کوچک ، زیر لقمه ها ، اوربیت ها و کربیت ها
توانایی لب ها برای بسته شدن کاملا راحت لب ها را بهبود می بخشد.
درد ناشی از اختلال مفصل گیجگاهی فکی (TMJ) و سایر مشکلات فک را تسکین می دهد.
آسیب دیدگی صورت یا نقایص مادرزادی را ترمیمی کند.
رفع آپنه انسدادی خواب
پس از جراحی ، ممکن است موارد زیر را تجربه کنید:
درد و تورم
مشکلات مربوط به غذا خوردن که می تواند با مکمل های غذایی یا مشاوره با یک متخصص تغذیه برطرف شود.
یک زمان کوتاه برای عادت کردن به ظاهر جدید
قبل از عمل جراحي فک
جراحی فک توسط جراحان فک و صورت انجام می شود. جراحی معمولاً با بیهوشی عمومی انجام می شود. جراحی در بیمارستان انجام می شود و نیاز به دو تا چهار روز اقامت در بیمارستان دارد.
جراحی معمولاً می تواند در داخل دهان شما انجام شود ، بنابراین هیچ جای زخمی در صورت روی چانه ، فک یا اطراف دهان شما دیده نمی شود. با این حال ، گاهی اوقات ممکن است برش های کوچک در خارج از دهان شما لازم باشد. جراح شما بریدگی هایی را در استخوان فک ایجاد کرده و آنها را در موقعیت صحیح قرار می دهد. پس از تکمیل حرکت فک ، ممکن است از صفحات ریز استخوان ، پیچ ، سیم و نوارهای لاستیکی برای محکم نگه داشتن استخوان ها در موقعیت جدید استفاده شود. این پیچ ها - که کوچکتر از براکت استفاده شده برای مهاربندها هستند - با گذشت زمان در ساختار استخوان ادغام می شوند. در بعضی موارد ممکن است استخوان اضافی به فک اضافه شود. جراح استخوان را از مفصل ران ، پا یا دنده شما منتقل می کند و آن را با پلاک و پیچ محکم می کند. در موارد دیگر ، استخوان ممکن است برای ایجاد تناسب بهتر ، تغییر شکل دهد.
جراحی فک ممکن است روی فک بالا ، فک پایین ، چانه یا هر ترکیبی از این موارد انجام شود.
فک بالا (استئوتومی فک بالا)
در جراحی فک بالا ، جراح برش هایی در فک بالا ایجاد می کند ، آن را به جلو ، عقب ، بالا یا پایین در صورت لزوم حرکت می دهد و با پلاک و پیچ محکم می کند.
برای اصلاح جراحی در فک بالا ممکن است انجام شود:
فک فوقانی به طور قابل توجهی عقب رفته یا برجسته است
کراس بایت
دندان های زیاد یا خیلی کم نشان داده می شوند
نیش باز
کاهش رشد صورت در وسط صورت (هیپوپلازی میانی صورت)
فک پایین (استئوتومی فک پایین)
فک پایین تقسیم شده و قسمت جلویی به جلو یا عقب منتقل شده و با صفحه و پیچ محکم می شود.
استئوتومی فک پایین می تواند موارد زیر را اصلاح کند:
عقب رفتن فک پایین
فک پایین برآمده
با عمل ژنیوپلاستی می توان یک چانه کوچک (کمبود چانه) را اصلاح کرد. یک چانه کوچک غالباً فک پایین را که به شدت عقب است همراه می کند.
به طور معمول ، جراحان می توانند فک را تغییر داده و چانه را در همان جراحی تغییر ساختار دهند. جراح قطعه ای از استخوان چانه را در قسمت جلوی فک بریده ، آن را به جلو حرکت داده و با صفحات و پیچ در موقعیت جدیدی محکم می کند.
اصلاح و تراز فک و دندان با جراحی فک و صورت می تواند منجر به موارد زیر شود:
مزایای ثانویه جراحی فک می تواند شامل موارد زیر باشد:
فـعالیت های درمانی مجموعه متخصص جراحی های فک و زیبایی صورت و بازسازی دهان با ایمپلنت های دندانی می باشد. سعی و تلاش ما بر آن بوده است تا علاوه بر ارائه خدمات درمانی با کیفیت، محیط راحت و آرامی را نیز برای رفاه مراجعه کنندگان گرامی فراهم نماییم. این مجموعه با به کارگیری مدرن ترین تجهیزات جراحی، با کیفیت ترین مواد دارای استاندارد جهانی و کادری مجرب آماده ارائه خدمات درمانی گوناگون به مراجعه کنندگان گرامی است.
منبع: http://drfak.ir/

آنژیوپلاستی با قرارگیری استنت یک روش حداقل تهاجمی است که برای باز کردن شریان های باریک یا مسدود استفاده می شود. این روش بسته به موقعیت شریان آسیب دیده در قسمت های مختلف بدن شما استفاده می شود. فقط نیاز به یک برش کوچک دارد. آنژیوپلاستی کرونر (AN-jee-o-plas-tee) ، که به آن مداخله کرونر از طریق پوست نیز گفته می شود ، روشی است که برای بازکردن گرفتگی عروق قلب استفاده می شود. آنژیوپلاستی از یک کاتتر بادکنکی ریز استفاده می کند که در رگ خونی مسدود شده قرار دارد تا به گسترش آن و بهبود جریان خون در قلب شما کمک کند. آنژیوپلاستی غالباً با قرار دادن یک لوله کوچک مشبک به نام استنت ترکیب می شود. استنت به باز شدن شریان کمک می کند و احتمال باریک شدن مجدد آن را کاهش می دهد. بیشتر استنت ها با دارو پوشانده می شوند تا به شما کمک کند تا شریان شما باز باشد (استنت های پاک کننده دارو). بندرت ممکن است از استنت های فلزی برهنه استفاده شود. آنژیوپلاستی می تواند علائم انسداد شریان ها مانند درد قفسه سینه و تنگی نفس را بهبود بخشد. آنژیوپلاستی همچنین اغلب در هنگام حمله قلبی برای باز کردن سریع شریان مسدود شده و کاهش میزان آسیب به قلب شما استفاده می شود. از آنژیوپلاستی برای درمان تجمع پلاک های چربی در رگ های خونی قلب استفاده می شود. این تجمع نوعی بیماری قلبی است که به عنوان تصلب شرایین شناخته می شود.
آنژیوپلاستی ممکن است یک گزینه درمانی برای شما باشد اگر:
شما داروها یا تغییر سبک زندگی را امتحان کرده اید اما اینها سلامت قلب شما را بهبود نمی بخشد.
شما درد قفسه سینه (آنژین) دارید که بدتر می شود.
شما دچار حمله قلبی شده اید. آنژیوپلاستی می تواند به سرعت شریان مسدود شده را باز کرده و آسیب قلبی شما را کاهش دهد.
آنژیوپلاستی برای همه مناسب نیست. بسته به میزان بیماری قلبی و سلامت کلی شما ، پزشک ممکن است تشخیص دهد که جراحی بای پس عروق کرونر گزینه بهتری از آنژیوپلاستی برای شما است.
در موارد زیر ممکن است به جراحی بای پس عروق کرونر نیاز داشته باشید:
شریان اصلی که خون را به سمت چپ قلب شما می آورد ، باریک است.
عضله قلب شما ضعیف است.
شما مبتلا به دیابت و انسداد شدید متعدد در رگهای خود هستید.
در جراحی بای پس عروق کرونر ، قسمت مسدود شده شریان شما با استفاده از رگ سالم از قسمت دیگری از بدن شما استفاده می شود.
اگرچه آنژیوپلاستی در مقایسه با عمل جراحی بای پس راهی کم تهاجمی تر برای باز کردن عروق مسدود شده است ، اما این روش هنوز خطرات زیادی را به همراه دارد.
شایعترین خطرات آنژیوپلاستی عبارتند از:
مسدود شدن مجدد شریان. هنگامی که آنژیوپلاستی با محلول قرار دادن استنت در محلول دارویی ترکیب شود ، خطر کمی وجود دارد که شریان تحت درمان دوباره مسدود شود (کمتر از 5٪). خطر باریک شدن مجدد شریان در هنگام استفاده از استنت های فلزی برهنه حدود 10 تا 20 درصد است.
لخته شدن خون. لخته خون حتی پس از عمل می تواند درون استنت ها ایجاد شود. این لخته ها می توانند شریان را ببندند و باعث حمله قلبی شوند. مصرف آسپرین در ترکیب با کلوپیدوگرل (پلاویکس) ، پراسوگرل (Effient) یا داروی دیگری که به کاهش خطر لخته شدن خون دقیقاً طبق تجویز کمک می کند تا احتمال تشکیل لخته در استنت شما را کاهش دهد بسیار مهم است.
با پزشک خود در مورد مدت زمان مصرف این داروها صحبت کنید. هرگز این داروها را بدون گفتگو با پزشک خود قطع نکنید.
خون ریزی. ممکن است در محل قرارگیری کاتتر از ناحیه پا یا بازو خونریزی داشته باشید. معمولاً این به سادگی منجر به کبودی می شود ، اما گاهی اوقات خونریزی جدی رخ می دهد و ممکن است نیاز به انتقال خون یا اقدامات جراحی داشته باشد.
سایر خطرات نادر آنژیوپلاستی عبارتند از:
حمله قلبی. اگرچه نادر است ، اما ممکن است در طول عمل سکته قلبی داشته باشید.
آسیب عروق کرونر. در طی عمل ممکن است شریان کرونر شما پاره یا پاره شود. این عوارض ممکن است نیاز به جراحی بای پس اورژانسی داشته باشد.
مشکلات کلیوی رنگی که در طی آنژیوپلاستی و قرار دادن استنت استفاده می شود ، می تواند باعث آسیب کلیه شود ، به ویژه در افرادی که قبلاً مشکلات کلیوی دارند. اگر در معرض خطر بیشتری هستید ، ممکن است پزشک اقدامات لازم برای محافظت از کلیه های شما را انجام دهد ، مانند محدود کردن مقدار ماده حاجب و اطمینان از هیدراته شدن بدن در طی مراحل.
سکته. در هنگام آنژیوپلاستی ، در صورت رد شدن کاتترها از طریق آئورت ، پلاک ها از بین می روند. همچنین لخته های خون در سوندها تشکیل شده و در صورت از بین رفتن به مغز می روند. سکته مغزی یک عارضه بسیار نادر در آنژیوپلاستی کرونر است و در طول عمل از داروهای رقیق کننده خون برای کاهش خطر استفاده می شود.
ریتم های غیر طبیعی قلب. در طی این عمل ، قلب ممکن است خیلی سریع یا خیلی آهسته تپیده شود. این مشکلات ریتم قلب معمولاً کوتاه مدت هستند ، اما گاهی اوقات داروها یا ضربان ساز موقت مورد نیاز است.
قبل از آنژیوپلاستی برنامه ریزی شده ، پزشک سابقه پزشکی شما را بررسی کرده و معاینه فیزیکی می کند. ممکن است لازم باشد قبل از انجام آزمایشات ، برخی آزمایش های معمول از جمله عکسبرداری از رادیوگرافی قفسه سینه ، الکتروکاردیوگرام و آزمایش خون را انجام دهید. پزشک شما همچنین یک آزمایش تصویربرداری به نام آنژیوگرام کرونر را انجام می دهد تا ببیند که آیا عروق قلب شما مسدود شده اند و آیا با آنژیوپلاستی قابل درمان هستند.
اگر پزشک شما در حین آنژیوگرافی کرونر انسداد پیدا کند ، ممکن است بلافاصله بعد از آنژیوگرام در حالی که قلب شما هنوز کاتتریزه است تصمیم به انجام آنژیوپلاستی و استنت گذاری گرفته باشد.
پزشک دستورالعمل هایی را برای کمک به شما برای آماده شدن ارایه می کند.
پزشک ممکن است به شما دستور دهد بعضی از داروها را قبل از آنژیوپلاستی مانند آسپرین ، داروهای ضد التهاب غیراستروئیدی (NSAID) یا داروهای رقیق کننده خون تنظیم یا قطع کنید. حتماً تمام داروهای مصرفی از جمله مکمل های گیاهی را به پزشک خود بگویید.
معمولاً شش تا هشت ساعت قبل از آنژیوگرافی باید غذا و نوشیدن را متوقف کنید.
صبح روز عمل خود فقط با جرعه های کوچک آب داروهای مجاز را مصرف کنید.
در صورت مصرف تمام داروهای خود را جمع کنید تا با خود به بیمارستان ببرید ، از جمله نیتروگلیسیرین
آنژیوپلاستی توسط متخصص قلب و عروق و تیمی از پرستاران و تکنسین های متخصص قلب و عروق در یک اتاق عمل ویژه به نام آزمایشگاه کاتتریزاسیون قلب انجام می شود.
آنژیوپلاستی از طریق شریان موجود در کشاله ران ، بازو یا مچ دست شما انجام می شود. بیهوشی عمومی لازم نیست. برای کمک به آرامش ، داروی آرامبخش دریافت خواهید کرد ، اما بسته به میزان آرامبخشی ممکن است در طول عمل بیدار باشید.
شما مایعات ، داروهایی برای آرام سازی شما و داروهای رقیق کننده خون (داروهای ضد انعقاد خون) از طریق کاتتر IV در دست یا بازو دریافت خواهید کرد.
ضربان قلب ، نبض ، فشار خون و سطح اکسیژن شما در طی مراحل کنترل می شود.
پزشک شما ناحیه پا ، بازو یا مچ دست شما را با محلول ضد عفونی کننده آماده می کند و یک ورق استریل را روی بدن شما قرار می دهد.
پزشک شما از بی حسی موضعی برای بی حس کردن محل ایجاد یک برش بسیار کوچک استفاده خواهد کرد. سپس یک سیم راهنمای کوچک و نازک در رگ خونی قرار داده می شود.
با کمک اشعه ایکس زنده ، پزشک شما یک لوله نازک (کاتتر) را از طریق سرخرگ شما رد می کند.
رنگ کنتراست پس از قرار گرفتن در محل از طریق کاتتر تزریق می شود. با این کار پزشک می تواند داخل رگ های خونی شما را ببیند و انسداد تصاویر اشعه ایکس به نام آنژیوگرام را تشخیص دهد.
یک بالن کوچک با یا بدون استنت در نوک کاتتر در محل انسداد باد می شود و عروق مسدود شده را پهن می کند. پس از کشیده شدن سرخرگ ، بادکنک تخلیه شده و کاتتر خارج می شود.
اگر چندین انسداد داشته باشید ، ممکن است این روش در هر انسداد تکرار شود.
اگر شما یک عمل غیر اضطراری انجام داده اید ، احتمالاً یک شب در بیمارستان خواهید ماند در حالی که قلب شما کنترل می شود و داروهای شما تنظیم شده است. به طور کلی باید بتوانید هفته بعد از آنژیوپلاستی به محل کار یا روال عادی خود برگردید.
هنگام بازگشت به خانه ، مایعات زیادی بنوشید تا بدن شما را از رنگ ماده حاجب پاک کند. حداقل یک روز پس از آن از ورزش شدید و بلند کردن اجسام سنگین خودداری کنید. از پزشک یا پرستار خود در مورد سایر محدودیت های فعالیت بپرسید.
در موارد زیر فوراً با مطب پزشک یا کارکنان بیمارستان تماس بگیرید:
محلی که کاتتر شما در آن قرار گرفته است شروع به خونریزی یا تورم می کند.
در محلی که کاتتر شما قرار داده شده است احساس درد یا ناراحتی می کنید.
شما علائمی از عفونت دارید ، مانند قرمزی ، تورم ، تخلیه یا تب
در دما یا رنگ پا یا بازو تغییراتی ایجاد شده است که برای عمل استفاده شد.
احساس ضعف و ضعف می کنید
شما دچار درد قفسه سینه یا تنگی نفس می شوید
انجام آنژیوپلاستی کرونر جریان خون را از طریق شریان کرونر که قبلاً باریک یا مسدود شده است ،به طور چشمگیری بهبود می بخشد. درد قفسه سینه شما به طور کلی باید کاهش یابد ، و شما ممکن است بهتر بتوانید ورزش کنید.
انجام آنژیوپلاستی و استنت گذاری به معنای برطرف شدن بیماری قلبی شما نیست. شما باید عادات سبک زندگی سالم را ادامه داده و طبق تجویز پزشک داروهایی مصرف کنید.
اگر علائمی شبیه به علائمی مانند قبل از عمل دارید ، مانند درد قفسه سینه یا تنگی نفس ، با پزشک خود تماس بگیرید. اگر درد قفسه سینه در حالت استراحت یا دردی دارید که به نیتروگلیسیرین پاسخ نمی دهد ، با 911 یا کمک فوری پزشکی تماس بگیرید.
برای سالم نگه داشتن قلب خود پس از آنژیوپلاستی ، باید:
سیگار کشیدن را ترک کنید.
سطح کلسترول خود را کاهش دهید.
یک رژیم غذایی سالم و کم چربی اشباع داشته باشید.
وزن سالم داشته باشید.
سایر شرایط مانند دیابت و فشار خون را کنترل کنید.
ورزش منظم داشته باشید.
طبق تجویز پزشک از داروها استفاده کنید.
آنژیوپلاستی موفقیت آمیز همچنین به این معنی است که شما ممکن است مجبور به جراحی بای پس عروق کرونر نشوید ، یک روش تهاجمی تر که نیاز به زمان بهبودی بیشتری دارد.
آنژیوپلاستی و قرارگیری استنت گزینه های درمانی بیماری شریان محیطی (PAD) است. این وضعیت شایع شامل باریک شدن شریان در اندام شما است.
علائم PAD شامل موارد زیر است:
اگر دارو و سایر روش های درمانی به PAD شما کمک نمی کنند ، پزشک ممکن است از آنژیوپلاستی و قرار دادن استنت استفاده کند. در صورت بروز حمله قلبی یا سکته مغزی ، از آن به عنوان یک عمل اورژانسی نیز استفاده می شود. مرکز تحقیقات قلب وعروق، فعالیتهای خود را با تعداد 6 هئیت علمی آغازنمود هدف این مرکز درپاسخ به نیاز روزافزون فعلی جامعه اقدام به طراحی برنامه جامع پیشگیری ازبیماریهای قلب و عروق می باشد و برای جذب همکاری سازمانهای مختلف و اعتبار لازمه تلاش می کند.
منبع: http://hearthealth.ir/
کاشت دندان یک ریشه دندان مصنوعی است که برای نگه داشتن دندان یا بریج جایگزین در فک شما قرار می گیرد. کاشت دندان ممکن است گزینه ای برای افرادی باشد که به دلیل بیماری پریودنتال ، آسیب یا دلیل دیگر دندان یا دندان های خود را از دست داده اند.
ایمپلنت دندان یک پایه فلزی است که جایگزین قسمت ریشه دندان از دست رفته می شود. یک دندان مصنوعی (تاج) بر روی قسمت کششی پست (پایه) روی ایمپلنت دندان قرار می گیرد و به شما نمای دندان واقعی می بخشد.
آیا شما کاندیدای مناسب برای ایمپلنت های دندانپزشکی هستید؟
کاندیدای ایده آل برای کاشت دندان باید از سلامت عمومی و بهداشت دهان و دندان برخوردار باشد. برای نتیجه خوب کاشت به استخوان کافی در فک شما نیاز است و بهترین کاندیداها دارای بافت های لثه سالم و عاری از بیماری پریودنتال هستند. ایمپلنت های دندانی از نزدیک با بافت های لثه و استخوان زیرین در دهان ارتباط دارند. از آنجا که پریودنتیست ها متخصص دندانپزشکی هستند که دقیقاً در این زمینه ها تخصص دارند ، آنها اعضای ایده آل تیم کاشت دندان شما هستند. پریودنتیست ها نه تنها تجربه کار با سایر متخصصان دندانپزشکی را دارند ، بلکه دانش ، آموزش و امکانات ویژه ای را نیز دارند که شما برای داشتن دندانهایی شبیه و دقیق دندانهای خود نیاز دارید. دندانپزشک و پریودنتیست شما برای تحقق رویاهای شما همکاری خواهند کرد. در طی جراحی برای قرار دادن کاشت دندان ، جراح دهان شما برشی ایجاد می کند تا لثه شما باز شود و استخوان در معرض دید قرار گیرد. در جایی که پست فلزی ایمپلنت دندان قرار داده می شود سوراخ هایی در استخوان سوراخ می شود. از آنجا که این پایه به عنوان ریشه دندان عمل می کند ، در عمق استخوان کاشته می شود.
درونکاشت دندانی یا پروتز ایمپلنت دندانی، بخشی از درونکاشت (ایمپلنت) دندانی است که به صورت دندان برساخته (پروتزی) در دهان بیمار، جایگزین دندان طبیعی وی میگردد. ایمپلنتهای دندانی نوعی دندان، مصنوعی هستند و از لحاظ ظاهری در بیماران مختلف میتوانند متفاوت باشند. بعد از معاینات اولیه در ابتدا فیکسچر یا همان قسمت ریشه ایی پروتز با استفاده از جراحی کوچکی در داخل فک و به جای دندان از دست داده شده، جاگذاری میگردد و بعد از اطمینان از ثبات آن که معمولاً ۴ الی ۶ ماه به طول میانجامد، قسمت رویی یا همان تاج دندان (Crown) گذاشته میشود. اگر فردی دندان خود را از دست بدهد ایمپلنت در اندازه همان ریشه به جای آن قرار داده میشود. ایمپلنتها قطعاتی در اندازه دندان طبیعی میباشند. ایمپلنتها توسط ابزار بسیار دقیقی کنترل میگردند و توسط دستگاههای بسیار دقیق ساخته میشود. به دلیل خصوصیات ذکرشده برای ایمپلنت دندان، هنگامی در فک بیمار قرار بگیرد، یک جسم خارجی بهشمار نمیرود و با قرارگرفتن در فک بیمار با آن سازگار میشود. ایمپلنت باعث رشد استخوانهای کنار دندان هم میشود و از تحلیل استخوان فک جلوگیری به عمل میآورد.
ایمپلنتولوژی (علم دندانپزشکی کاشت ایمپلنتهای دندانی) بعد از علم جراحی دهان و دندان، جزء قدیمیترین روشهای دندان پزشکی است. استفاده از ایمپلنتهایی به فرم ریشهای قدمتی ۱۰۰۰ ساله دارند. ۴۰۰۰ سال پیش در چین باستان از بامبو برای جایگزینی دندان از دست رفته و ۲۰۰۰ سال پیش در مصر باستان از فلزات گران بها برای این منظور استفاده میکردهاند و در بعضی از مومیاییهای یافت شده در مصر دندان پیوند شدهٔ انسان یافت شدهاست که خود گواهی برای قدمت استفاده از ایمپلنتهای دندانی از سالیان دور میباشد.
در سال ۱۹۵۲ میلادی، جراح ارتوپدی سوئدی به نام برانمارک که علاقهمند به ترمیم و بازسازی استخوان بود، طی تحقیقاتی روی استخوان ران خرگوش، متوجه رشد استخوان در اطراف فلز تیتانیوم گردید. برانمارک تحقیقات خود را بر روی انسان و حیوان ادامه داد و توانست بعد از انجام آزمایشها زیادی این ویژگی خوب و مفید فلز تیتانیوم را ثابت کند.
اگر چه برانمارک اول روی استخوان ران کار میکرد، اما در ادامه تصمیم گرفت که بر روی دهان، مطالعاتش را ادامه دهد زیرا دسترسی بیشتر و نیاز بیشتری را در این بخش احساس میکرد. برانمارک در سال ۱۹۶۵ میلادی اولین ایمپلنت دندانی را در دهان یک داوطلب قرار داد.
ایمپلنت مجموع قطعاتی است که با جراحی داخل فک ثابت میشوند روی آن دندان مصنوعی قرار میگیرد و در نهایت ظاهری مشابه با دندان طبیعی پیدا میکند.بهطور کلی برای گذاشتن ایمپلنت دندان چندین مرحله باید انجام شود تا قطعات تشکیل دهنده در کنار یکدیگر قرار گیرند و بیمار بتواند به جای دندان طبیعی از آن استفاده کند. ایمپلنت از نظر ظاهری مشابه دندان طبیعی است و در دهان همان حس طبیعی را برای جویدن القا میکند و سوء هاضمه ایجاد شده بر اثر ناتوانی در جویدن غذا را برطرف مینماید.
ایمپلنت دندان برای جایگزین کردن یک یا چندین دندان از دست رفته کاربرد دارد و میتواند برای تمام دندانها به صورت ثابت یا متحرک استفاده شود. در هر دو حالت فوق کلمه ایمپلنت استفاده میشود اما حالت دوم بیانگر معنی واقعی ایمپلنت میباشد و به مجموعهای از قطعات ایمپلنت گفته میشود و هر کدام از قطعات به تنهایی نام و کارایی مجزایی دارند.
بزرگترین مزیت ایمپلنت حفظ استخوان باقیمانده و جلوگیری از تحلیل استخوان (که به خاطر بی دندانی رخ میدهد) میباشد. مزیت دیگر ایمپلنت عدم نیاز به تراش دندانهای مجاور در صورت استفاده از پروتز ثابت و کمک به گیر و ثبات پروتز متحرک از طریق ساختن اوردنچر (پروتز متحرک متکی بر ایمپلنت) است.
– کاشت دندان را میتوان در زمره درمانهای دندانپزشکی مادام العمر قرار داد.
– از جنس آلیاژ تیتانیوم است که پوسیده نمیشود
– نوع مرغوبتر آن استحکامی بیش از دندان طبیعی دارد.
– اگر از تکنیک پیشرفته استفاده شود درمان ایمپلنت در ردیف درمانهای دندانپزشکی کوتاه و کمدرد است.
– در مقایسه با هزینههای چند بار پر کردن و عصب کشی دندان، روکش دندان و … در دراز مدت درمان کاشت دندان درمان میتواند مقرون به صرفه باشد.
عدم استفاده از دو دندان سالم مجاور به عنوان پایه در ایمپلنت گذاری؛ آنگونه که در روش بریج استفاده میشود و امکان آسیب دیدن و در نهایت از دست رفتن آنها را بیشتر میکند، کاشت ایمپلنت، از آسیب به دندانهای مجاور ممانعت میکند و نیز وجود فیکسچر در استخوان فک، پدیده تحلیل استخوان فک را به میزان چشمگیری کاهش میدهد.
در بعضی موارد مراجعه دیرهنگام فرد برای کاشت دندان (ایمپلنت) یا وجود کیست و تومورهای دهانی منجر به از بین رفتن فضای مناسب و کم شدن قطر و ارتفاع استخوان فک میشود که در این حالت، دندانپزشک قبل یا همزمان با جایگذاری فیکسچر، با استفاده از پودر و بلاک استخوانی و ممبرین (بایومتریالها) استخوان را بازسازی کرده تا شرایط مناسب برای قرارگیری ایمپلنت مهیا گردد. در این مواقع طول درمان بیمار (آماده شدن استخوان برای جایگذاری ایمپلنت) بسته به شرایط بیمار از ۳ تا ۶ ماه طول میکشد و دندانپزشک به کمک عکسهای رادیوگرافی میتواند روند درمان را دنبال کند و بهترین زمان را برای کاشت ایمپلنت تشخیص دهد.

- Endosteal: این ایمپلنت معمولاً مانند یک پیچ یا استوانه یا تیغهای شکل هستند که از فلز یا فلز پوشش داده شده با سرامیک یا مواد سرامیکی ساخته میشوند. این نوع از ایمپلنت در استخوان فک جا میگیرد.
- Subperiosteal: این نوع ایمپلنت در استخوان و در زیر لثه قرار میگیرند و از جنس فلز تیتانیوم ساخته میشوند تا بهخوبی به استخوان فک بچسبد.
- Transos-teal: این نوع ایمپلنت به شکل یک پین فلزی یا یک قاب U شکل میباشد که از بین استخوان فک و بافت لثه عبور میکند و به داخل دهان میرسد.
جراحی ایمپلنت با بیحسی موضعی و معمولاً در ۴ مرحله انجام میشود. از اولین جراحی تا آخرین جراحی حدوداً ۹ ماه به طول میانجامد؛ اما این زمان بستگی به شرایط استخوان فک برای قبول ایمپلنت و شرایط ایمنی بدن برای التیام و ترمیم زخم دارد و ممکن است مدت زمان بیشتری برای ترمیم و التیام نیاز باشد.
در مرحله اول جراحی، در صورت مناسب بودن تراکم استخوان فک، (Fixture) به همراه کاور اسکرو (Cover screw) در فک جاگذاری میشود؛ و در صورت نیاز به تحریک استخوان سازی و بدست آوردن تراکم استخوان مطلوب از بایومتریالها (پودر استخوان و ممبرین و …) استفاده میگردد. بایومتریالها دارای انواع مختلفی هستند و از منابع متفاوتی تولید میشوند و بسته به تشخیص دکتر نوع بایومتریال مناسب انتخاب میگردد. معمولاً پس از گذشت ۲۴–۱۲ هفته لثه اطراف فیکسچر را میگیرد. در این زمان مرحله دوم جراحی یعنی برداشتن کاور اسکرو و قرار دادن هیلینگ اباتمنت (Healing Abutment) به جای آن انجام میشود سپس بعد از گذشت ۲–۱ هفته، قالبگیری به کمک ایمپرشن و آنالوگ (Impression Coping and Analog) انجام میشود تا شکل دندان مورد نظر ساخته شود و اندازه اباتمنت لازم مشخص شود و در مرحله آخر دندان پروتزی آماده شده که به همراه اباتمنت است روی فیکسچر قرار میگیرد.
شرایط پس از عمل کاشت دندان یا ایمپلنت و التیام بافتها چگونه است؟ پس از عمل باید مسکن مصرف کنید. مسکنهای بدون نسخه برای کنترل درد و ناراحتی حاصل از عمل جراحی کاشت ایمپلنت، کفایت میکند. دستورالعمل دقیق مراقبتهای خانگی را دندانپزشک به اطلاع شما میرساند. در صورتی که متوجه خونریزی غیرطبیعی، درد غیرقابل کنترل یا علایم عفونت شدید فوراً با دندانپزشک تماس بگیرید. برای شش ساعت اول یا تا زمان رفع بی حسی ، غذاهای نرم مانند میلک شیک ، اسموتی ، ماست ، بستنی ، پودینگ ، سس سیب ، پوره سیب زمینی یا سوپ خامه ای بخورید. با جویدن دور از محل های جراحی ، ممکن است هر چیز نرم بخورید. دریافت کالری زیاد و پروتئین بسیار مهم است.
از نی استفاده نکنید ، از لیوان بنوشید. استفاده از نی با حرکت مکیدن می تواند باعث خونریزی بیشتر شود. از نوشیدنی های گازدار یا غذاها یا نوشیدنی های بسیار گرم خودداری کنید. یک رژیم نرم و غیر جویدنی به مدت 10 روز تا 2 هفته پس از جراحی توصیه می شود تا بافت لثه بهبود یابد.
مهم است که به یاد داشته باشید که روزانه غذا بخورید. خوردن و آشامیدن منظم باعث بهبودی و بهبودی سریعتر می شود. همچنین به شما انرژی و تغذیه بیشتری می بخشد. یکی از مواردی که بیماران هنگام رژیم غذایی با غذای نرم کمترین میزان را دارند ، پروتئین است. ما توصیه می کنیم مکمل های پروتئینی را به رژیم خود اضافه کنید. چند روز اول غذا خوردن ممکن است کمی ناخوشایند باشد ، بنابراین رعایت محدودیت های رژیم غذایی و خوردن غذاهای توصیه شده مهم است تا اطمینان حاصل کنید که روند بهبودی خود را تشدید نمی کنید. اگر دیابتی هستید ، عادات غذایی خود را حفظ کنید و مرتباً گلوکز خود را بررسی کنید. این کلید پیشگیری از عفونت و جلوگیری از عوارض مربوط به دیابت است.
ایمپلنت پین های باریکی هستند که از تیتانیوم خالص ساخته شده و درون استخوان فک گذاشته می شوند و روی آن روکش سوار می شود. حدود 3 تا 6 ماه لازم است که ایمپلنت به استخوان متصل شود. در صورت نبودن استخوان کافی از پیوند استخوان استفاده می شود. بهترین زمان جهت ایمپلنت 2 ماه بعد از کشیدن دندان می باشد ولی اگر از زمان جایگذاری طولانی تر گردد مانعی وجود ندارد. هزینه ی ایمپلنت بسته به کشور سازنده متفاوت است. در این مرکز از ایمپلنت های کره ای , آلمانی و آمریکایی با توجه به درخواست بیمار استفاده میشود. درمان ایمپلنت برای همه ی بیماران به غیر از دیابت کنترل نشده , بیماری شدید لثه امکان پذیر است. بعد از درمان جراحی استفاده از مسکن و دهان شویه و آنتی بیوتیک توصیه می شود و معمولا عوارض خاص دیگری ندارد. یک هفته بعد از جراحی بخیه کشیده می شود و تا زمان جای گذاری روکش ها مراجعه به دندانپزشک لازم نیست. در این مرکز ایمپلنت توسط دکتر متخصص جراحی لثه و ایمپلنت صورت می گیرد.
منبع: http://toothimplants.ir/
آبسیاه یا گلوکوم (به انگلیسی: glaucoma) گلوکوم گروهی از بیماری های چشم است که به عصب بینایی آسیب می رساند ، سلامت آن برای بینایی خوب حیاتی است. این آسیب اغلب در اثر فشار غیر طبیعی زیاد در چشم شما ایجاد می شود. گلوکوم یکی از دلایل عمده نابینایی در افراد بالای 60 سال است.
اصطلاحی برای توصیف گروهی از اختلالات چشمی با علتهای متفاوت ولی اثری بالینی و مشترک بر روی چشم و عصب بینایی و وابسته به فشار داخل چشمی است.
لذا این مشکل میتواند به بینایی چشم آسیب برساند که غیرقابل برگشت است و در صورت عدم معالجه سبب کوری میشود. به زبانی ساده علت آن افزایش شدید فشار زلالیه یا همان ماده درون چشم است. بهطور کلی اشکال در خروج این مایع از منافذ بسیار کوچکی در پیرامون عنبیه (دایره رنگی چشم) است. در برخی موارد بهطور مادرزادی منافذ تنگ هستند. در موارد دیگر جلو آمدن عنبیه یا مسدود شدن این منافذ با رنگدانههای عنبیه یا یاختههای خون پس از خونریزی داخل چشم مسیر تخلیه مایع داخل چشم تقریباً مسدود میشود. گلوکوم را به عنوان دزد بینایی میشناسند زیرا بدون علائم است و شخص در طول عمر خود از آن آگاه نمیشود.
برخلاف گلوکوم زاویه باز ، این نوع گلوکوم علائم خاصی دارد ، مانند:
طبق مطالعه منتشر شده در مجله آمریکایی علوم پزشکی ، شایعترین علائم بینایی گزارش شده توسط بیماران مبتلا به گلوکوم به شرح زیر است: نیاز به نور بیشتر. تاری دید. دید خیره
آیا ورزش بر گلوکوم تأثیر می گذارد؟ تحقیقات جدید نشان می دهد که ورزش - به ویژه با شدت متوسط تا شدید ، مانند راه رفتن سریع یا آهسته دویدن - ممکن است به کاهش خطر ابتلا به گلوکوم ، علت اصلی نابینایی کمک کند. فعالیت بدنی منظم می تواند خطر ابتلا به گلوکوم را تا 73 درصد کاهش دهد.

آیا گلوکوم می تواند ناشی از استرس باشد؟ در حالی که برخی تحقیقات وجود دارد که استرس معاینه ممکن است بر افزایش فشار داخل چشم تأثیر بگذارد ، اما به نظر نمی رسد شواهد کافی برای نشان دادن ارتباط بین استرس معاینه ، آسیب دیسک بینایی یا افزایش خطر ابتلا به گلوکوم وجود ندارد.
این مراحل مراقبت از خود می تواند به شما کمک کند تا گلوکوم را در مراحل اولیه تشخیص دهید ، که در جلوگیری از کاهش بینایی یا کاهش سرعت پیشرفت آن مهم است.
به طور منظم معاینات چشم گشاد را انجام دهید. معاینات منظم چشم بصورت منظم می تواند به تشخیص گلوکوم در مراحل اولیه آن ، قبل از آسیب قابل توجه کمک کند. به عنوان یک قاعده کلی ، آکادمی چشم پزشکی آمریکا توصیه می کند که اگر زیر 40 سال ندارید ، هر پنج تا 10 سال یک معاینه چشم جامع انجام دهید. اگر 40 تا 54 سال دارید هر دو تا چهار سال یکبار. اگر 55 تا 64 سال داشته باشید هر یک تا سه سال یکبار اگر شما بیش از 65 سال سن دارید ، هر یک تا دو سال یکبار. اگر در معرض خطر آب سیاه هستید ، به غربالگری مکرر بیشتری نیاز خواهید داشت. از پزشک متخصص چشم خود بخواهید که برنامه مناسب غربالگری را برای شما توصیه کند.
از سابقه سلامت چشم خانواده خود مطلع شوید. آب سیاه در خانواده ها شیوع پیدا می کند. اگر در معرض خطر بیشتری هستید ، ممکن است نیاز به غربالگری مکرر داشته باشید.
با خیال راحت ورزش کنید. ورزش منظم و متوسط ممکن است با کاهش فشار چشم از گلوکوم جلوگیری کند. با پزشک خود در مورد یک برنامه ورزشی مناسب صحبت کنید.
قطره چشم تجویز شده را مرتباً مصرف کنید. قطرات چشمی گلوکوم می تواند خطر پیشرفت فشار چشم به گلوکوم را به میزان قابل توجهی کاهش دهد. برای موثر بودن ، قطره های چشمی که توسط پزشک تجویز شده است ، باید حتی به طور مرتب استفاده شود حتی اگر علائمی نداشته باشید.
از محافظ چشم استفاده کنید. صدمات جدی چشم می تواند منجر به گلوکوم شود. هنگام استفاده از ابزار برقی یا ورزش راکت پرسرعت در زمین های محصور ، از محافظ چشم استفاده کنید
از آنجا که کاهش بینایی ناشی از گلوکوم قابل بازیابی نیست ، انجام معاینات منظم چشم که اندازه گیری فشار چشم شما را تشکیل می دهد بسیار مهم است تا تشخیص در مراحل اولیه انجام شود و به طور مناسب درمان شود. اگر گلوکوم زود تشخیص داده شود ، می توان آسیب بینایی چشم را کند یا جلوگیری کرد. اگر به این بیماری مبتلا باشید ، بقیه عمر خود را به درمان نیاز خواهید داشت.
در صورت مشاهده برخی از علائم گلوکوم ، مانند سردرد شدید ، درد چشم و تاری دید ، بلافاصله به اورژانس یا مطب پزشک چشم (چشم پزشک) مراجعه کنید.
جراحی های گلوکوم یا آب سیاه شامل ترابکلکتومی برشی ظریف ، میکروسکوپی (با یا بدون کاشت میکروشانت ExPRESS) ، کاشت شنت لوله ای (شنت دستگاه تخلیه گلوکوم است) و انعقاد سیکلوفوتوکوک. همچنین روشهای جدیدتری به نام MIGS یا جراحی گلوکوم با حداقل تهاجم وجود دارد.
بیشتر مطالعات مربوط به پیگیری برای یک دوره یک ساله انجام می شود. در آن گزارش ها ، این نشان می دهد که در بیماران مسن تر ، جراحی فیلتراسیون گلوکوم در حدود 70-90٪ موارد ، حداقل برای یک سال موفقیت آمیز است. گاهی اوقات ، سوراخ تخلیه ایجاد شده توسط جراحی شروع به بسته شدن می کند و فشار دوباره افزایش می یابد
چه مدت طول می کشد تا از جراحی گلوکوم بهبود یابد؟
زمان بهبودی پس از جراحی معمولی گلوکوم معمولاً بیش از 3-4 هفته طول نمی کشد. در موارد نادر ، ممکن است چندین ماه طول بکشد.
منبع: http://eyesclinic.ir/

بيماري معده يا رفلاکس بيماري است که در صورت برگشت اسیدهای معده اسیدی یا غذا و مایعات از معده به مری ایجاد می شود. ریفلاکس افراد در هر سنی را تحت تأثیر قرار می دهد - از نوزاد تا بزرگسال. افراد مبتلا به آسم در معرض خطر بیشتری برای ابتلا به GERD قرار دارند.بازگشت اسید به مری یا واشاریدگی معدهای مروی یا ریفلاکس گاستروازوفاژیال که در میان مردم به نام ترش کردن شناخته میشود به معنی آسیبهای موکوزی و نشانههای مزمن در اثر بازگشت غیرعادی محتویات و اسید معده به مری است. نشانههای متداول بازگشت معدهای مروی سوزش سر دل، درد قفسه سینه (پشت جناغ) و بوی بد دهان و احساس ترش کردن است. یک پنجم ایرانیها مبتلا به واشاریدگی معده هستند، یعنی حداقل هفتهای یک یا دو بار ترش میکنند. علل مختلفی مانند شل بودن اسفنگتر تحتانی مری یا زیاد بودن دفعات شل شدن این اسفنگتر یا ضعف مکانیسمهای دفاعی انتهای مری موجب این آسیب میشود. در واقع تغییرات دائمی یا ناپایدار در مانع بین معده و مری موجب این بیماری میشود. افرادی که اضافه وزن دارند، وعدههای غذایی حجیم میخورند، لباسهای تنگ میپوشند یا سیگار میکشند بیشتر در معرض خطر هستند. GERD در اثر ریفلاکس مکرر اسید ایجاد می شود. هنگام بلع ، یک نوار عضلانی دایره ای در اطراف مری (اسفنکتر تحتانی مری) شل می شود و اجازه می دهد مواد غذایی و مایعات به معده شما بریزند. سپس اسفنکتر دوباره بسته می شود.
درمان دارویی ریفلاکس با آنتی اسید، مهارکننده پمپ هیدروژنی مانند پنتوپرازول وامپرازول و داروهای افزایش دهنده تون عضلانی اسفنگتر تحتانی مری مانند دومپریدون و متوکلوپرامید و سیزاپراید است. نوشیدنیها و خوراکیهای دارای کافئین یا دارای اسید مثل کاکائو، قهوه، چای، نوشابههای گازدار و مرکبات (پرتقال، لیموترش و ...) باعث تشدید این بیماری میشود. همچنین مصرف الکل، کشیدن سیگار، مصرف مواد مخدر، دراز کشیدن بعد از غذا، مصرف حجم زیادی از مایعات همراه با غذا و مصرف غذاهای چرب، برگشت اسید را تشدید میکند. بیماران همچنین باید از مصرف غذاهای تند و سبزیجاتی مثل پیاز، سیر و نعناع اجتناب کنند. بالا بردن ارتفاع بالاتنه بدن نسبت به پایینتنه هنگام دراز کشیدن و خواب میتواند از برگشت اسید معده به مری جلوگیری کند. همچنین نبایستی کمربند و لباس تنگ پوشید.
هنگام ابتلا به ریفلاکس از مصرف چه غذاهایی باید خودداری کرد؟
غذاهای محرک معمول برای افرادی که دچار ریفلاکس هستند:
اگرچه تحقیقات درباره رفلاکس عسل و اسید محدود است ، اما هنوز هم یک روش ایمن و موثر برای درمان ریفلاکس اسید در نظر گرفته می شود. اگر تصمیم دارید عسل را امتحان کنید ، به یاد داشته باشید: یک دوز معمول حدود یک قاشق چای خوری در روز است. عسل می تواند بر میزان قند خون شما تأثیر بگذارد.
زنجبیل به طور طبیعی ضد التهاب است ، و یک درمان طبیعی برای مشکلات دستگاه گوارش است ، به همین دلیل بسیاری از افراد در حالت تهوع از زنجبیل استفاده می کنند. برای تسکین علائم ریفلاکس اسید می توانید تقریباً به هر چیزی زنجبیل رنده شده اضافه کنید!
چه میوه ای برای ریفلاکس اسید مفید است؟ خربزه - هندوانه ، طالبی و عسل همه میوه های کم اسیدی هستند که از بهترین مواد غذایی برای ریفلاکس اسید هستند. بلغور جو دوسر - این استاندارد صبحانه دلپذیر ، سیرکننده ، دلچسب و سالم ، برای ناهار نیز جواب می دهد.
آیا ماست انتخاب خوبی است؟ ماستی که خیلی ترش هم نباشد برای ریفلاکس اسید بسیار عالی است ، به دلیل پروبیوتیک هایی که به نرمال شدن عملکرد روده کمک می کنند. ماست همچنین پروتئین را تأمین می کند و ناراحتی معده را تسکین می دهد و اغلب احساس خنک سازی می کند
آیا سرکه سیب برای ریفلاکس اسید مفید است؟
ممکن است برای تسکین علائم ریفلاکس اسید از سرکه سیب استفاده کنید ، اما هیچ تضمینی وجود ندارد که موثر باشد. تصور می شود این داروی خانگی با خنثی سازی اسید معده به تعادل pH معده شما کمک می کند. به طور کلی مصرف مقدار کمی سرکه سیب بی خطر است. آن را با آب رقیق کنید.
غذاهایی که ممکن است به کاهش علائم شما کمک کنند:
آیا نان برای ریفلاکس اسید مفید است؟
غلات کامل - فیبر بالا ، غلات کامل مانند برنج قهوه ای ، بلغور جو دوسر و نان های سبوس دار به جلوگیری از علائم ریفلاکس اسید کمک می کنند. آنها منبع خوبی از فیبر هستند و ممکن است به جذب اسید معده کمک کنند.
سریعترین راه برای بهبود اسیدیته چیست؟
سعی کنید از ترشی ها ، غذاهای دودی تند و پر ادویه ، سرکه های تند و غیره پرهیز کنید - مقداری برگ نعنا را در آب بجوشانید و بعد از غذا یک لیوان از آن بنوشید. - مکیدن یک تکه گل میخک یکی دیگر از درمان های موثر است. - موز ، بادام و ماست همه برای تسکین فوری اسیدیته شناخته شده اند.
چه ویتامین هایی می توانید برای ریفلاکس اسید مصرف کنید؟
GERD نوعی پیشرفته از ریفلاکس معده است. نتایج نشان داد که مصرف ویتامین های A ، C و E از طریق میوه ها ، سبزیجات و مکمل های ویتامین ممکن است به جلوگیری از GERD و عوارض آن کمک کند. شرکت کنندگان در یک مطالعه که میوه و سبزیجات بیشتری مصرف کردند ، علائم کمتری از ریفلاکس اسید را تجربه کردند.
چه چیزی می توانم به جای امپرازول استفاده کنم؟
اینها شامل مهارکننده های پمپ پروتون مانند esomeprazole (Nexium) ، امپرازول (Prilosec) ، pantoprazole (Protonix) و lansoprazole (Prevacid) است. سایر آنتی اسیدها مانند Maalox ، Mylanta و Tums هستند. و آنتاگونیست های گیرنده های H2 (هیستامین) مانند رانیتیدین (Zantac) ، فاموتیدین (Pepcid) و سایمتیدین (Tagamet).
ورزش ملایم و با حرکات کم می تواند برای مبتلایان به ریفلاکس اسید کاملاً مفید باشد. فعالیت هایی مانند پیاده روی ، دویدن خیلی سبک ، یوگا ، دوچرخه ثابت یا شنا همه گزینه های خوبی هستند. عمدتا این ورزش ها می تواند به شما کمک کند مقداری وزن کم کنید و علائم مرتبط با ریفلاکس اسید معده را کاهش دهید.
بیماریهای معده و عوارض ناشی از آنها خیلی زیاد و گوناگون هستند بنابراین در این بخش تنها به برخی از بیماریهای معده که شیوع و عوارض زیادتری دارند می پردازیم :
در ابتدا برای درک راحت تر و طبقه بندی بیماریهای معده ، آنها را به 2 دسته تقسیم می کنیم:
1- بیماریهای موقت معده
2- بیماریهای مزمن معده
منبع: http://digestive-system.ir/
اسکين تگ، يک ضايعه پوستي همرنگ پوست است که يک مقدار پررنگ تر از زگيل تناسلي ميباشد که بعضي از افراد، آن را با زگيل هاي تناسلي اشتباه ميگيرند.که قسمت تناسلي، شکم و کشاله ران هم مي تواند درگير اين ضايعه پوستي خوش خيم شود و درمان اين دو ضايعه پوستي با هم فرق دارد.
البته اسکين تگ ها، ضايعات بسيار بي خطري هستند که مسري نيستند. زگيل تناسلي ممکن است در ظاهر،فرد علائمي نداشته باشد ولي ويروس عامل زگيل تناسلي را بدون هيچ علامتي دفع کند. در خانمها نيز ممکن است زگيل در قسمت داخلي دستگاه تناسلي باشد و گاهي با خونريزي خود را نشان دهد.
چرا برچسب هاي پوستي ايجاد مي شود
کلاژن نوعي پروتئين است که در بدن يافت مي شود. زنان و مردان مي توانند برچسب هاي پوستي ايجاد کنند. اين موارد در افراد مسن و افراد چاق يا ديابت نوع 2 ديده مي شود. زنان باردار همچنين ممکن است در اثر تغيير در سطح هورمون هاي خود ، برچسب هاي پوستي ايجاد کنند.
برچسب هاي پوستي رشد کمي از پوست است که در انتها برآمدگي دارد. آنها معمولاً در جاهايي ايجاد مي شوند که پوست شما به هم مي مالد ، مانند گردن ، زير بغل يا کشاله ران. در بيشتر موارد ، لازم نيست نگران آنها باشيد. اما اگر آنها دردناک ، خونريزي يا تحريک شده اند ، به پزشک خود نشان دهيد.
بريدن يا چسباندن برچسب پوستي با تيغه تيز ، ناخن گير يا قيچي مي تواند وسوسه انگيز باشد. اين کار را فقط با تأييد پزشک متخصص انجام دهيد و براي جلوگيري از عفونت پوست و ابزار را کاملاً تميز کنيد.
آنها گره هاي کوچکي هستند که در زير پوست تشکيل مي شوند و با کراتين ، پروتئين ساختاري موجود در پوست ، پر مي شوند.
برچسب هاي پوستي ترومبوز معمولاً طي 3 تا 10 روز به خودي خود از بين مي روند و نيازي به درمان اضافي نيستند. برچسب هاي پوستي که تغيير رنگ داده يا خونريزي کرده اند ممکن است نياز به ارزيابي و اطمينان پزشک داشته باشند.
گاهي اوقات برچسب هاي پوستي با کشيدن و تحريک شدن خود به خود مي ريزند. هنگامي که اين اتفاق مي افتد ، آنها خشک مي شوند ، و باعث سقوط آنها مي شود. اگر آنها شما را اذيت کنند ، پزشک مي تواند آنها را از طريق: قطع آنها در مطب حذف کند.
خال ، برچسب پوست و قلم هاي رفع خال کوبي
وي توصيه مي کند از دستگاه هايي که براي از بين بردن ضايعات پوستي (مانند خال ها) طراحي شده اند ، دوري کنيد. وي مي گويد ، خطر قابل توجهي براي ايجاد زخم وجود دارد.
برچسب پوست بدون درد است ، اگرچه اگر زياد ماليده شود مي تواند تحريک شود. اگر برچسب پوست روي ساقه آن پيچ خورده باشد ، ممکن است لخته خون در آن ايجاد شود و برچسب پوست دردناک شود
آنوريسم قلب: بيرون ريختن قسمت نازک غيرطبيعي ديواره قلب. آنوريسم قلب تمايل دارد بطن چپ را درگير کند زيرا خون در آنجا بيشترين فشار را دارد.
اين مي تواند باعث نشتي شود که خون به بدن شما ريخته شود. برخي از آنوريسم هاي آئورت ترکيدند ، برخي ديگر نه. برخي ديگر جريان خون را از اندام ها و بافت هاي شما دور مي کنند و باعث مشکلاتي مانند حملات قلبي ، آسيب کليه ، سکته مغزي و حتي مرگ مي شوند.
همانند آنوريسم آئورت توراسيک ، گاهي اوقات پزشک مي تواند در طي يک معاينه معمول ، آنوريسم آئورت شکمي را تشخيص دهد. او همچنين ممکن است يک غربالگري سونوگرافي را پيشنهاد کند ، به خصوص اگر شما مردي از 65 تا 75 ساله هستيد که تاکنون سيگار کشيده ايد ، يا فکر مي کند احتمال ابتلا به آنوريسم آئورت زياد است.
يک کيسه که در يک طرف ديواره رگ خوني تشکيل مي گردد.
هنگامي که ديواره سرخرگ دچار اتساع و تورم از همه طرف شود، سرخرگ شکل دوک مانند به خود ميگيرد. درنتيجه آنوريسم دوکي شکل مي گويند.
در اين آنوريسم، سرخرگ دچار ترکيدگي مي شود و خونريزي به بافتهاي اطراف انتشار پيدا ميکند.
تشريح آئورت وقتي ايجاد مي شود که پارگي در لايه داخلي ديواره آئورت ايجاد شود. اين باعث جدا شدن يک يا چند لايه از ديواره آئورت مي شود که باعث ضعف ديواره آئورت مي شود. داشتن آنوريسم آئورت همچنين خطر ترکيدن آنوريسم (پارگي) را افزايش مي دهد. پخش کننده ويديو در حال بارگيري است. اين يک پنجره مدال است.
• درد قفسه سينه
• درد گردن
• درد کمر
• درد شکم
• درد کمر (گاهي شديد)
• بياشتهايي و کاهش وزن
• وجود يک توده ضرباندار در شکم
• ضعف و رنگپريدگي پا به علت نرسيدن خون کافي به پا
• تورم و کبودي پا
• امکان وجود يک توده ضرباندار در ناحيه کشاله ران يا پشت زانو
• سردرد (اغلب ضرباندار)
• ضعف، فلج يا کرختي
• درد پشت چشم، تغيير بينايي يا نابينايي نسبي
• مساوي نبودن اندازه مردمکهاي چشم
• نامنظم شدن ضربان قلب
• نارسايي احتقاني قلب
آنوريسم قلبي مي تواند به يک اورژانس پزشکي تبديل شود. اگر شما يا شخصي که مي دانيد علائم و نشانه هاي آنوريسم را داريد ، با شماره اورژانس محلي خود تماس بگيريد و سريعاً به پزشک مراجعه کنيد.
اگر آنوريسم غيرقابل انقطاع تشخيص داده شده ايد ، با دکتر خود کار کنيد تا تغييرات آنوريسم را کنترل کند. شرايط شما بسته به اندازه و موقعيت آنوريسم ممکن است به معاينه منظم نياز داشته باشد.
برخي از آنوريسم ها ممکن است براي تقويت ديواره شريان با استنت نياز به جراحي داشته باشند. وقتي آنوريسم از طرف رگ خوني بالون شد ، ممکن است يک گيره يا روش پيچش باعث بسته شدن ناحيه شود.
بعضي از افراد سالها با اين نوع آنوريسم و ??بدون هيچ درمان خاصي زندگي مي کنند. درمان محدود به جراحي (کاهش بطن) براي اين نقص قلب است. با اين حال ، در بيشتر موارد جراحي لازم نيست ، اما محدود کردن سطح فعاليت بدني بيمار براي کاهش خطر بزرگتر شدن آنوريسم توصيه مي شود. همچنين ، به نظر مي رسد مهارکننده هاي ACE از بازسازي بطن چپ و تشکيل آنوريسم جلوگيري مي کنند.
ممکن است عوامل رقيق کننده خون براي کمک به کاهش ضخيم شدن خون و تشکيل لخته ها همراه با استفاده از داروها براي اصلاح ريتم نامنظم قلب (در الکتروکارديوگرام ديده شود)
يکي از جديدترين انواع جراحي بواسير ، که براي همه بواسيرها از جمله بواسير خونريزي دهنده استفاده مي شود ، رويه پرولاپس و بواسير يا PPH ناميده مي شود. اين روش همچنين با نام Stapled Hemorrhoidectomy شناخته مي شود.
جراحي براي از بين بردن هموروئيد، hemorrhoidectomy يا هموروئيدکتومي ناميده مي شود.
پزشک ممکن است برش هاي کوچکي در ناحيه مقعد داده و آن ها را بصورت بخش هاي کوچکي جدا کند. ممکن است شما با بي حسي موضعي عمل شويد و در هوشياري باشيد و جراحي صورت گيرد يا اينکه با بيهوشي عمومي به خواب رفته و از مراحل جراحي هيچ چيزي متوجه نشويد . هموروئيدکتومي اغلب يک روش سرپايي است و معمولا در همان روز مي توانيد به خانه برويد.
معمولا بخش جراحي شده بعد از جراحي هموروئيد بسيار حساس است و بخيه زده شده است ممکن است بسيار دردناک باشد ( اغلب در جراحي باز). دوره درمان بعد از جراحي باز اغلب حدود 2 هفته طول مي کشد اما اين زمان مي تواند بين 3 تا 6 هفته طول بکشد تا شما احساس کنيد به حالت عادي برگشته ايد
براي درک بهتر مزيت ليزر هموروئيد، راحت تر آن است که يک مقايسه بين ليزر و جراحي باز داشته باشيم. نکته اي که در جراحي هاي معمولي يا همان جراحي باز نياز هست که بدانيم اين است که حتماً بايستي بيمار در بيمارستان بستري شود و بيهوش شود و همچنين 2 هفته از محل کار و زندگي خود دور شده که اين مورد براي مريض و محل کار او مساله ساز مي باشد.
بعد از جراحي تمام بيماراني که قبلاً جراحي با چاقو هموروئيد انجام دادند خاطرات بسيار بدي از اين مساله داشته و از دردهاي بسيار زياد، از گذاشتن توپي در داخل معقد که همگي اين پروسه را بسيار دردناک ياد مي کنند و کساني که 20 - 30 سال پيش از اين گونه جراحي ها انجام داده اند اين پروسه هميشه تکرار شدني بوده و هست و همه هم با بدي ازش ياد مي کنند.
اين نوع بواسير ممکن است نياز به جراحي داشته باشد. گزينه هاي غير جراحي درمان بواسير براي درمان موارد خفيف تر بواسير وجود دارد. جراحي بواسير گزينه اي براي تسکين طولاني مدت بواسيرهاي شديد است ، به خصوص مواردي که با گذشت زمان افتادگي پيدا مي کنند.
هموروئيدکتومي جراحي براي از بين بردن بواسير است ، چه داخلي باشد و چه خارجي. جراحي به طور معمول خط اول درمان نيست. اما وقتي همه راه هاي ديگر از کار مي افتد ، هموروئيدکتومي يک درمان ايمن و موثر است که فقط زندگي در بواسير را آسان نمي کند - بلکه به طور کلي از بين مي رود.
فهرست مطالب. بهبودي از درمان بواسير يا جراحي معمولاً يک تا شش هفته طول مي کشد ، بسته به نوع درمان ، شدت بواسير و تعداد برداشته شده.
در بعضي موارد ، پزشک شما ممکن است براي از بين بردن بواسير ، جراحي بواسير ، معروف به بواسير ، انجام دهد. اگر پزشک شما براي بواسير شما عمل جراحي را توصيه کرده است ، بهتر است قبل از موعد تمام آنچه را که مي توانيد در مورد اين روش انجام دهيد بياموزيد ، بنابراين مي توانيد در مورد انتظار راحت و راحت باشيد.
بياييد به سه روش محبوب در درمان بواسير و پروتکل هاي مراقبت هاي بعدي آنها نگاهي بيندازيم: هموروئيدکتومي جراحي براي برداشتن مستقيم بواسير است. به شما بي حسي عمومي يا بي حسي موضعي در ناحيه داده مي شود تا دردي را تجربه نکنيد.
فهرست مطالب. بهبودي از درمان بواسير يا جراحي معمولاً يک تا شش هفته طول مي کشد ، بسته به نوع درمان ، شدت بواسير و تعداد برداشته شده.
باکتري هايي که باعث عفونت هاي توليد کننده اسهال مي شوند شامل سالمونلا و E. coli هستند. مواد غذايي و مايعات آلوده منابع مشترک عفونت هاي باکتريايي هستند. ويروس روتاويروس ، نورو ويروس و انواع ديگر گاستروآنتريت ويروسي ، که معمولاً "آنفلوانزاي معده" ناميده مي شود ، از جمله ويروس هايي است که مي تواند باعث اسهال انفجاري شود.
پزشک در مورد سوابق پزشکي شما سوال خواهد کرد ، داروهايي را که مصرف مي کنيد مرور مي کند ، معاينه فيزيکي مي کند و ممکن است آزمايشاتي را براي تعيين علت اسهال شما انجام دهد. آزمايشات احتمالي شامل موارد زير است:
آزمايش خون. آزمايش کامل شمارش خون مي تواند به شما نشان دهد که چه چيزي باعث اسهال شما شده است.
ازمايش مدفوع. پزشک ممکن است آزمايش مدفوع را براي ديدن اينکه آيا باکتري يا انگلي باعث اسهال شما شده است ، توصيه کند.
سيگموئيدوسکوپي يا کولونوسکوپي انعطاف پذير. با استفاده از يک لوله نازک و روشن که در راست روده شما قرار داده شده است ، پزشک مي تواند داخل روده بزرگ شما را ببيند. اين دستگاه همچنين به ابزاري مجهز است که به پزشک اجازه مي دهد نمونه کوچکي از بافت (بيوپسي) را از روده بزرگ شما خارج کند. سيگموئيدوسکوپي انعطاف پذير نمايي از روده بزرگ پايين را فراهم مي کند ، در حالي که کولونوسکوپي به دکتر اجازه مي دهد کل روده بزرگ را ببيند.

بيشتر موارد اسهال در طي چند روز و بدون درمان به خودي خود برطرف مي شوند. اگر بدون موفقيت تغيير شيوه زندگي و درمان هاي خانگي براي اسهال را امتحان کرده ايد ، ممکن است پزشک داروها يا ساير روش هاي درماني را به شما توصيه کند.
آنتي بيوتيک ها ممکن است به درمان اسهال ناشي از باکتري يا انگلي کمک کنند. اگر ويروسي باعث اسهال شما شود ، آنتي بيوتيک ها کمکي نمي کنند.
آبرساني به بدن
استراحت کافي
عدم مصرف غذاهاي سفت و دير هضم
مصرف غذاهاي رقيق و نرم که هضم آسان تري دارند
در صورت ابتلا به اسهال آبکي مصرف هيچ دارويي توصيه نمي شود همچنين با عدم وجود سلول هاي چرکي و گلبول سفيد در آزمايش فرد ، بيمار پس از چند روز با رعايت نکات ذکر شده بهبود مي يابد.
يک رژيم غذايي معروف به BRAT نيز ممکن است به سرعت اسهال را برطرف کند. BRAT مخفف موز ، برنج ، سيب سس و نان تست است. اين رژيم غذايي به دليل نرم بودن اين غذاها و همچنين نشاسته بودن و غذاهاي کم فيبر موثر است. اين غذاها داراي اثر الزام آور در دستگاه گوارش هستند تا مدفوع را حجيمتر کند.
اسهال حاد مي تواند از 2 روز تا 2 هفته طول بکشد. اين نوع اسهال معمولاً خفيف است و با درمان هاي خانگي بهتر مي شود. از طرف ديگر ، اسهال مزمن ممکن است 4 هفته يا بيشتر طول بکشد. اين به طور معمول يک وضعيت سلامتي زمينه اي را نشان مي دهد ، مانند کوليت اولسراتيو يا سندرم روده تحريک پذير.
اسهال معمولاً علامت عفونت روده (گاستروانتريت) است که مي تواند ناشي از: ويروس - مانند ويروس نورو ويروس يا روتاويروس باشد. باکتريها - مانند کمپيلوباکتر ، کلوستريديوم ديفيسيل (C. ديفيسيل) ، اشريشيا کلي (E
پزشک احتمالاً به شما توصيه مي کند مايعات و نمک ها را جايگزين کنيد. براي بيشتر بزرگسالان ، اين به معناي نوشيدن آب ، آب يا آبغوره است. اگر نوشيدن مايعات معده شما را ناراحت مي کند يا باعث استفراغ مي شود ، ممکن است پزشک دريافت مايعات IV را توصيه کند.
آب روش خوبي براي جايگزيني مايعات است ، اما حاوي املاح و الکتروليتها نيست - مواد معدني مانند سديم و پتاسيم - که براي عملکرد بدن شما ضروري است. با نوشيدن آب ميوه براي پتاسيم يا خوردن سوپ براي سديم مي توانيد به حفظ سطح الکتروليت خود کمک کنيد. اما برخي از آب ميوه ها مانند آب سيب ممکن است اسهال را بدتر کند.
براي کودکان ، براي جلوگيري از کمبود آب بدن يا جايگزيني مايعات از دست رفته ، از پزشک خود در مورد استفاده از محلول آب رساني دهان مانند پدياليت سوال کنيد.
ممکن است شنيده باشيد بهتر است به جاي درمان اسهال ، روند خود را ادامه دهيد. اما به جز در موارد معدودي که بايد به پزشک خود مراجعه کنيد (براي اطلاعات بيشتر به "چگونه مي توان تسکين اسهال را پيدا کرد" مراجعه کنيد) ، مي توانيد اسهال خود را در خانه با داروهاي بدون نسخه درمان کنيد.
درد يا گرفتگي شکم ممکن است همراه با اسهال باشد. برخي از علل شايع شامل حساسيت هاي غذايي ، عفونت هاي باکتريايي يا ويروسي و مصرف دارو يا الکل است. همچنين ممکن است در اثر استرس يا شرايط مزمن مانند سندرم روده تحريک پذير (IBS) ايجاد شود.
گفته مي شود که داروي سريع و محبوب - معمولاً به شکل کولا ، گياه زنجبيل يا نوشابه هاي شفاف - با گاز کمي که دارد معده را تسويه مي کند و مايعات و گلوکز حاصل از استفراغ و اسهال آبکي را دوباره پر مي کند.
جراحي قلب حداقل تهاجمي شامل ايجاد برش هاي کوچک در سمت راست قفسه سينه براي رسيدن به قلب بين دنده ها است ، نه بريدن استخوان پستان ، همانطور که در جراحي قلب باز انجام مي شود. جراحي حداقل تهاجمي قلب مي تواند براي درمان انواع بيماري هاي قلبي انجام شود.

در جراحي با حداقل تهاجم ، جراح قلب شما ممکن است ديد بهتري نسبت به جراحي قلب باز از برخي قسمت هاي قلب شما داشته باشد. همانند جراحي باز ، برخي از روشهاي جراحي قلب با حداقل تهاجم ممکن است نياز به توقف موقت قلب و هدايت جريان خون از قلب با استفاده از باي پس قلب و ريه داشته باشند ...
همانگونه که گفته شد مزاياي اين روش شامل موارد زير است:
با پرهيز از برش استخوان جناغ سينه، مساله جوش نخوردن استخوان و عوارض بعدي منتفي است. برخي بيماران، بويژه افراد کهنسال که پوکي استخوان دارند در خطر جوش نخوردن استخوان پس از عمل هستند
بايد دانست که اين روش بي عيب نيست. تقريبا تمام خطراتي که در جراحي استاندارد قلبي وجود دارد در اين روش نيز محتمل است. جراحي کم تهاجمي، پيچيدگيهاي خاصي دارد و بايد حتما توسط جراح مجرب در مرکز مجهز انجام شود. نکته ديگر اينکه همه اعمال جراحي قلبي را نمي توان از اين طريق انجام داد و بايد دانست که گاه حين عمل، جراح مجبور ميشود از ادامه عمل از اين طريق صرفنظر کرده و کار را با برش استرنوتومي ادامه دهد. بنابراين پيش از انتخاب روش کم تهاجمي، مي بايست با نظر پزشک مسايل گوناگون به دقت بررسي گردد.
جراحي قلب حداقل تهاجمي مي تواند خطرات مشابه جراحي قلب باز را شامل شود ، مانند: 1 خونريزي 2 سکته مغزي 3 عفونت 4 ريتم نامنظم قلب (آريتمي) 5 مرگ
همه جراحي هاي دريچه قلب "با حداقل تهاجم" برابر نيستند. بعضي از مراکز مي گويند اين روش ها را انجام مي دهند ، و در حالي که برش کوچکتري نسبت به جراحي سنتي ايجاد مي کنند ، باز هم بخشي از استخوان سينه را باز مي کنند. وقتي مي گويم حداقل تهاجمي ، منظورم اين است که ما هيچ استخواني نمي شکنيم.
جراحي قلب حداقل تهاجمي ، همچنين به عنوان MICS CABG (جراحي قلب حداقل تهاجمي قلب / پيوند عروق کرونر) يا تکنيک McGinn جراحي قلب است که به جاي عمل جراحي قلب باز از طريق چندين برش کوچک انجام مي شود که نياز به يک روش متوسط استرنوتومي دارد.
اين شيوه ممکن است از طريق برش کوچک بين دنده اي و با ديد مستقيم جراح انجام شود. با پيشرفت فن آوري امروزه امکان انجام عمل با کمک ابزار درون بين و حتي جراحي با کمک روبات ميسر شده است.
عمل هايي که با اين روش قابل انجام است عبارتند از؛
سايت هاي برش در جراحي قلب با کمک ربات
سايت هاي برش در جراحي قلب به کمک ربات جعبه گفتگوي بازشو را باز کنيد
جراحي قلب حداقل تهاجمي شامل جراحي قلب به کمک ربات ، جراحي توراکوسکوپي و جراحي از طريق يک برش کوچک در قفسه سينه (جراحي قلب با دسترسي کمتر تهاجمي) است. در انواع اقدامات کم تهاجمي ، جراحان از طريق برش هاي کوچک بين دنده هاي قفسه سينه به قلب شما مي رسند.
ابزاري با يک دوربين فيلمبرداري کوچک که از طريق يکي از برش ها قرار داده شده است ، جراح را قادر مي سازد تا داخل بدن شما را ببيند.
بيشتر روشهاي جراحي کم تهاجمي قلب همانطور که در جراحي قلب باز استفاده مي شود از دستگاه باي پس قلب و ريه استفاده مي کنند. دستگاه در حين عمل خون را در بدن شما حرکت مي دهد.
به طور کلي يک روز يا بيشتر در بخش مراقبت هاي ويژه (ICU) خواهيد گذراند. از طريق خطوط داخل وريدي (IV) به شما مايعات و داروها داده مي شود. لوله هاي ديگري که در حين جراحي قرار داده مي شوند ، ادرار را از مثانه و مايعات و خون را از قفسه سينه تخليه مي کنند. ممکن است از طريق ماسک صورت يا شاخک هاي بيني اکسيژن به شما داده شود.
بعد از ICU ، براي چندين روز به يک اتاق عادي بيمارستان منتقل خواهيد شد. زماني که در ICU و بيمارستان مي گذرانيد به شرايط و جراحي شما بستگي دارد.
وضعيت خود را کنترل کرده و علائم عفونت را در محل هاي برش خود مشاهده کنيد
فشار خون ، تنفس و ضربان قلب را کنترل کنيد
براي مديريت درد با شما همکاري کنيم
بلند شويد و پياده روي کنيد و به شما آموزش دهد که به تدريج فعاليت خود را افزايش دهيد
به شما نشان مي دهد چگونه تمرينات تنفس عميق را انجام دهيد و به شما دستور مي دهد تا سرفه کنيد تا ريه هاي شما تميز باشد
پزشک به شما دستورالعمل هايي را مي دهد که بايد در طول دوره نقاهت خود دنبال کنيد ، مانند مشاهده علائم عفونت در محل برش ، مراقبت از برش ها ، مصرف داروها و کنترل درد.
هايفو HIFU به امواج متمرکز فراصوت با شدت بالا گفته مي شود. هايفوتراپي اسکين هير يکي از روش هاي نسبتا نو در درمان هاي جوانسازي و زيباسازي پوست است و به عنوان جايگزيني براي جراحي زيبايي و ليفت صورت، عمل مي کند. در هايفوتراپي با استفاده از امواج فراصوت (Ultrasound)، يعني امواجي که در سونوگرافي مورد استفاده قرار مي گيرند، لايه هاي مشخصي از پوست هدف قرار داده مي شود. در اين فرآيند، لايه هاي عمقي پوست فرد، دچار آسيب هاي جزئي شده و از اين طريق، رشته هاي کلاژن که وظيفه ي تقويت بافت هاي بدن را به عهده دارند، تحريک مي شوند. افزايش رشته هاي کلاژن در بدن، باعث پوستي شاداب، سفت، صاف و بدون چين و چروک را به ارمغان مي آورد.
هزينه هاي اضافي در طول يک دوره زماني وجود دارد: اگرچه ليفت صورت بدون جراحي نسبتاً مقرون به صرفه است ، اما نتيجه ممکن است فقط حدود 6 ماه تا يک سال طول بکشد.
در فرآيند هايفوتراپي اسکين هير، امواج فراصوت با تمرکز بر لايه هاي داخلي پوست، ميزان بالايي از گرما و دما را بر نقطه ي کوچک مشخص شده روي بدن وارد، مي کنند. افزايش حرارت در نقطه تمرکز امواج، بدون اين که به سطح پوست يا بافت هاي اطراف پوست آسيبي وارد کند، به تخريب هوشمندانه ي منطقه مد نظر و ترميم بافت هاي آسيب ديده، منجر مي شود. در واقع، روند درماني به اين صورت است که تحريک توليد کلاژن مي کند، فرآيند طبيعي ترميمي را در بدن فعال شده و با ايجاد گرماي شديد، منجر به جايگزيني پوست جوان و شاداب به جاي پوست فرسوده مي شود.
در مرحله ي اول، سطح پوست تميز مي شود.
بعضا از کرم بي حس کننده، روي ناحيه مورد نظر استفاده مي شود.
در قدم بعدي، ژلي مشابه ژل سونوگرافي روي پوست منطقه ي تحت درمان، قرار داده مي شود.
در مرحله بعد، سري دستگاه هايفو توسط پزشک روي محل مورد نظر به آرامي حرکت داده شده و روند درماني آغاز مي شود.
پزشک با استفاده از مانيتور دستگاه، به تنظيم امواج اقدام مي کند. هايفوتراپي، بين 30 تا 90 دقيقه به طول مي انجامد.
در بيشتر موارد ، ليفت صورت براي افرادي در سنين 40 ، 50 و 60 سالگي زماني که علائم پيري شايع مي شود ، بهترين کار را مي کند. خطوط عميق ، چين و چروک ، خطوط ريز و افتادگي پوست نتيجه روند پيري است و به جاي روشهاي غيرجراحي مي توان آنها را با تکنيک هاي جراحي به بهترين نحو اصلاح کرد.
ليفت صورت بدون جراحي راهي عالي براي مقابله با علائم رايج پيري ، از جمله چين و چروک ، کاهش حجم و افزايش سستي پوست است. نگراني هاي پزشکي مانند هايپرپيگمانتاسيون و اسکار را نيز مي توان با ليفت صورت بدون جراحي درمان کرد.
ليفت صورت اسکين هير باعث افتادگي بافت هاي زير صورت و گردن مي شود. اگر جولان ، چين و چروک هاي قابل توجهي در قسمت پايين صورت و وضوح پايين خط فک داريد ، مي توانيد براي ليفت صورت آماده باشيد. يک آزمايش خوب اين است که دستان خود را در امتداد کناره هاي فک قرار داده و به آرامي به سمت گوش هاي خود بکشيد.
فيلرهاي پوستي سنگ بناي ليفت صورت بدون جراحي هستند. اين مواد تزريقي ژل صاف بلافاصله حجم را در کنار گونه ها ، شقيقه ها ، لب ها و زير چشم ها بازيابي مي کنند. پر شدن نواحي غرق شده ، سايه هاي تيره از بين مي روند و نشاط جواني را ايجاد مي کنند.
منبع:
https://skin-hair.ir/%d9%87%d8%a7%db%8c%d9%81%d9%88%d8%aa%d8%b1%d8%a7%d9%be%db%8c-%da%86%db%8c%d8%b3%d8%aa%d8%9f/
ليپوساکشن يکي از جراحي هاي زيبايي در ناحيه شکم است که اغلب در ناحيه شکم انجام مي شود. انجام جراحي به صورتي است که توسط دستگاهي مکنده به همراه لوله اي توخالي چربي مازاد را از ناحيه اي از بدن خارج مي کنند. ليپوساکشن در واقع عملي است که با استفاده از سوراخ هاي کوچک و بدون برش موجب حذف سريع تر چربي هاي ناخواسته مي شود. اين چربي امکان تجمع در همه قسمت هاي بدن را دارند اعم از : شکم،پهلو ،ران و…
مي توان گفت ليپوساکشن جهت حذف و از بين بردن بافت هاي چربي در ساير نقاط بدن توسط برش هاي کوچک انجام مي شود. نتيجه ي اين عمل، ايجاد سطحي صاف و يکدست با دوران نقاهت کوتاه مي باشد.
جراحي ليپوپلاستي نزديک به دو دهه به عنوان يکي از برترين عمل هاي زيبايي بدن جهت حذف چربي ها شناخته شده است.
با توجه به پيشرفت تکنولوژي درعمل ليپوساکشن، روش و دستگاه هاي گوناگوني در طي سال ها کشف شده است که يکي از اين تکنولوژي هاي مدرن، ليزر ليپوليز مي باشد.
جراحان و فوق تخصصان بر اين امر باورند که عمل ليپوساکشن(ليپوپلاستي) به هيچ عنوان جايگزين و روش مناسبي براي کاهش وزن نمي باشد.
در (ليپوپلاستي) لوله هاي کوچک و نازک که سر آنها پهن مي باشد، از طريق برش ها وارد بدن مي شود و پزشک با حرکت دادن لوله در زير پوست به وسيله ي مکش، چربي هاي اضافي را از بدن خارج مي کند.

جراحي ليپوساکشن يک عمل زيبايي براي از بين بردن مناطق کوچک چربي ناخواسته بدن است. ليپو در مناطقي از بدن که مستعد تجمع چربي هستند مانند معده ، ران ، لگن و بازوها انجام مي شود.
ليپوساکشن ، که بعضاً توسط بيماران به عنوان "ليپو" شناخته مي شود ، با از بين بردن رسوبات چربي اضافي و بهبود خطوط و نسبت بدن ، نواحي خاصي از بدن را لاغر کرده و تغيير شکل مي دهد.
ليپوساکشن براي آن مناطق لجباز ممکن است يک راه حل باشد. چه مناطقي با ليپوساکشن درمان مي شوند؟ ليپوساکشن معمولاً براي معالجه بيماراني که وزن آنها تقريباً طبيعي است و پوستي الاستيک سفت دارند ، استفاده مي شود. جايگزيني براي کاهش وزن نيست.
ليپوساکشن دو کاربرد مختلف دارد: ليپوساکشن آرايشي براي تغيير کانتور يا فرم بدن و ليپوساکشن ترميمي و ضروري از نظر پزشکي. مصارف ترميمي شامل درمان ليپدما ، براي از بين بردن چربي اضافي در بيماري مزمن لنفاوي ، و برداشتن ليپوماها از نواحي بدن است.
ليپوساکشن آرايشي نبايد به عنوان يک برنامه کاهش وزن بلکه براي بهبود زيبايي نماي اعضاي بدن و کانتور مورد استفاده قرار گيرد. به نظر مي رسد که مزاياي ليپوساکشن آرايشي ماهيت کوتاه مدت و با اثر طولاني مدت داشته باشد. پس از چند ماه به طور معمول چربي برمي گردد و توزيع مجدد مي شود. ليپوساکشن به اختلالات متابوليکي مرتبط با چاقي مانند مقاومت به انسولين کمک نمي کند.
مقالات و ارجاعات زيادي در مورد ليپوساکشن به عنوان "لوازم آرايشي" وجود دارد و توسط شرکت هاي بيمه پزشکي جبران نمي شود. بيشتر اين اطلاعات منسوخ شده اند. اگر اسناد و مدارک از ليپوساکشن به يک دليل پزشکي (ليپدم ، لنف ادم ، ليپوماس) به دليل بازسازي ، و نه تحقيقاتي ، آزمايشي يا اثبات نشده ، پشتيباني کند ، ادعا از نظر پزشکي ضروري است و بايد جبران شود. اگرچه بيشتر شرکتهاي بيمه ممکن است در ابتدا ادعا را انکار کنند ، اما اگر اسناد و مدارک و نيازهاي بيمار معيارهاي جراحي ترميمي را تأييد کند ، بسياري از آنها مي توانند در صورت تجديدنظر برنده شوند.
تکنيک ها و اصطلاحاتي که در زير ذکر شده است: تومس ، لنفاوي ، بي حسي موضعي Tumescent (TLA) ، ليپوساکشن با کمک آب (WAL) ، ليپوساکشن با کمک نيرو (PAL) ، ليپوساکشن با کمک ليزر (LAL) همگي براي بازسازي ، از نظر پزشکي لازم است
به طور کلي ، چربي از طريق يک کانولا (يک لوله توخالي) و ماسک (دستگاه مکش) از بين مي رود. تکنيک هاي ليپوساکشن را مي توان از طريق مقدار مايعات تزريق شده و از طريق مکانيزم عملکرد کانول دسته بندي کرد. اگر چربي برداشته شده به عنوان ماده پر كننده صورت ، لبها يا پستانها استفاده شود ، اطلاع از روش دقيق مورد استفاده براي از بين بردن چربي نشان داده مي شود.
ليپوساکشن انواع مختلفي دارد. برخي را مي توان به عنوان تکنيک يا روش توصيف کرد. اغلب جراحان در همان جلسه از دو يا چند روش مختلف در زير استفاده مي کنند.
ليپوساکشن بسيار ايمن در نظر گرفته مي شود ، با اين وجود همه جراحي هاي ليپوساکشن برابر نيستند. ليپوساکشن با حجم کم (<1000 سي سي) که بيدار انجام شده با ليپوساکشن با حجم زياد (> 5000 سي سي ، در بعضي موارد 10،000 سي سي) با بيهوشي و بستري در بيمارستان متفاوت است.
ليپکتومي به کمک ساکشن (معروف به ليپوساکشن) از طريق رديابي عمليات و نتايج مربوط به پايگاه داده جراحان پلاستيک که توسط انجمن جراحان پلاستيک آمريکا (ASPS) نگهداري مي شود.ASPS رجيستري از موارد جراحي پلاستيک به نام TOPS (عمليات رديابي و نتايج جراحان پلاستيک) را که بزرگترين پايگاه داده موارد جراحي پلاستيک است ، نگهداري مي کند.
بر اساس اين پايگاه داده ، هيچ مرگ در حدود 4500 مورد توسط جراحان پلاستيک انجام نشده است. با اين حال ، جراحان غيرپلاستيک شامل اين مورد نمي شوند.
در مطالعه (Chow I.، et al.، 2015) ، شصت و نه نفر از 4534 بيمار (1.5 درصد) که داراي معيارهاي ورود بودند ، يک عارضه بعد از عمل را تجربه کردند. نتيجه گيري آنها اين بود که: ليپوساکشن توسط جراحان پلاستيک داراي مجوز هيئت مديره بي خطر است ، و خطر کمي براي عوارض تهديد کننده زندگي دارد. آستانه هاي سنتي حجم ليپوساکشن به طور دقيق خطر فردي را منتقل نمي کنند. مدل ارزيابي ريسک نويسندگان نشان مي دهد که حجم بيش از 100 ميلي ليتر در واحد شاخص توده بدن افزايش خطر ابتلا به عوارض را ايجاد مي کند.
طيفي از عوارض وجود دارد که ممکن است در اثر هرگونه ليپوساکشن رخ دهد. وقتي مناطق تحت درمان درصد بيشتري از بدن را تحت پوشش قرار مي دهند ، برش ها زياد است ، مقدار زيادي از بافت برداشته مي شود و جراحي هاي همزمان انجام مي شود ، خطر افزايش مي يابد.
داروي بيهوشي
ميزان دستمزد جراح
تعداد روزهاي بستري بودن
وسيله هاي يک بار مصـــرف
مصرف داروهاي پس از عمل طبق تجويز پزشک
آزمايش هاي انجام شده پيش از عمل ليپوپلاستي
نکته قابل توجه در رابطه با هزينه و دستمزد جراح متخصص اين است که ميزان هزينه ي جراح به عواملي از جمله: مهارت و تجربه، کلينيک يا بيمارستان و نوع انجام عمل جراحي بستگي دارد.
اصطلاح ندول تيروئيد به رشد غيرطبيعي سلولهاي تيروئيد گفته مي شود که در غده تيروئيد يک توده ايجاد مي کند. مي تواند جامد يا پر از مايع باشد. شما مي توانيد يک گره يا يک خوشه ندول در غده تيروئيد داشته باشيد. بيشتر گره هاي تيروئيد جدي نيستند و علائمي ايجاد نمي کنند.
گره هاي تيروئيد گره هايي هستند (نواحي برجسته از بافت يا مايع) که معمولاً در غده تيروئيد طبيعي ايجاد مي شوند. ممکن است هايپرپلازي يا نئوپلاسم تيروئيد باشند ، اما تنها درصد کمي از موارد بعدي سرطان تيروئيد هستند. گره هاي کوچک و بدون علامت رايج هستند و بسياري از افرادي که آنها را دارند از آنها بي اطلاع هستند.
بيماري هاشيموتو ، يک اختلال تيروئيد ، مي تواند باعث التهاب تيروئيد شود و منجر به بزرگ شدن گره ها شود. اين اغلب با کم کاري تيروئيد همراه است. گواتر چند غده اي.
نمونه برداري ممکن است نامشخص باشد زيرا ندول به عنوان ضايعه فوليکولي توصيف مي شود. اين گره ها 20-30% از مواقع سرطاني هستند. با اين حال ، تشخيص تنها با جراحي قابل انجام است. از آنجا که احتمال اينکه گره سرطاني نباشد در اينجا بسيار بهتر است (70-80%) ، معمولاً فقط طرف تيروئيد با گره برداشته مي شود.
چندين بيماري باعث ايجاد گره در غده تيروئيد مي شود ، از جمله:
ممکن است بزرگ شوند ، اما فراتر از غده تيروئيد گسترش نمي يابند. کيست هاي تيروئيد: اينها رشدهايي هستند که پر از مايع يا تا حدي جامد و تا حدي پر از مايع هستند. گره هاي التهابي: اين گره ها در نتيجه التهاب مزمن (طولاني مدت) غده تيروئيد ايجاد مي شوند.
گزينه هاي درماني شما به اندازه و نوع ندول تيروئيد شما بستگي دارد.
اگر گره شما سرطاني نباشد و مشکلي ايجاد نکند ، ممکن است متخصص غدد داخلي تصميم بگيرد که اصلاً نيازي به درمان ندارد. در عوض ، با مراجعه منظم به مطب و انجام سونوگرافي ، گره را از نزديک کنترل خواهند کرد.
گره هايي که به عنوان خوش خيم شروع مي شوند به ندرت سرطاني مي شوند. با اين حال ، متخصص غدد شما به احتمال زياد براي رد احتمال سرطاني بودن ، نمونه برداري هاي گاه به گاه انجام مي دهد.
اگر گره شما گرم باشد ، يا بيش از حد هورمون هاي تيروئيد توليد کند ، متخصص غدد درون ريز احتمالاً از يد راديواکتيو يا جراحي براي از بين بردن گره استفاده مي کند. اگر علائم پرکاري تيروئيد را تجربه کرده ايد ، اين بايد علائم شما را برطرف کند. اگر در طي اين کار مقدار زيادي از تيروئيد شما از بين رفته يا از بين برود ، ممکن است لازم باشد هورمون هاي تيروئيد مصنوعي را به طور مداوم مصرف کنيد.
به عنوان جايگزيني براي يد راديواکتيو يا جراحي ، ممکن است متخصص غدد با دادن داروهاي انسداد تيروئيد به درمان گره گرم بپردازد.
در گذشته ، برخي از پزشکان براي کاهش گره هاي تيروئيد ، از دوزهاي بالايي از هورمون هاي تيروئيد استفاده مي کردند. اين عمل تا حد زيادي کنار گذاشته شده است زيرا در بيشتر موارد بي نتيجه بوده است.
با اين حال ، ممکن است هورمون هاي تيروئيد براي افرادي که تيروئيد کم کار دارند (مانند کساني که تيروئيديت هاشيموتو دارند) لازم باشد. در صورت پر شدن مايعات ، ممکن است متخصص غدد از آسپيراسيون ظريف سوزني براي تخليه ندول شما استفاده کند.
|
| |
| وب : | |
| پیام : | |
| 2+2=: | |
| (Refresh) | |
|
متن دلخواه شما
|
|