سرطان معده
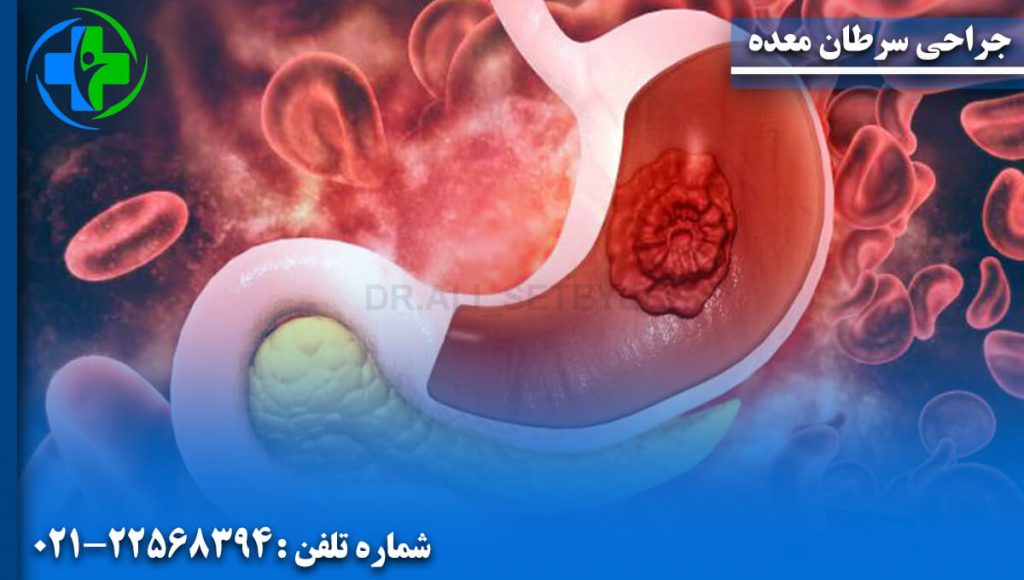
سرطان معده که به عنوان سرطان گاستریک نیز شناخته می شود، سرطانی است که از پوشش داخلی معده ایجاد می شود. بیشتر موارد سرطان معده، کارسینوم معده است که میتوان آنها را به چندین زیرگروه از جمله آدنوکارسینوم معده تقسیم کرد. لنفوم ها و تومورهای مزانشیمی نیز ممکن است در معده ایجاد شوند.
نشانههای سرطان معده
افراد میانسال و مسنی که دچار علائم گوارشی بویژه احساس نفخ، پری معده، ترش کردن، آروغ زدن، تهوع و استفراغ میشوند در اولین فرصت به متخصص گوارش مراجعه کنند تا تحت آندوسکوپی از حیث تائید سلامت و خوش خیم بودن زخمهای احتمالی معده قرار بگیرند. این توصیه از آن رو حائز اهمیت است که سرطان معده علائم اختصاصی مشخصی ندارد و معمولا مبتلایان با نشانههایی مثل پری و نفخ بالای شکم، سوزش سردل و ترش کردن در مراحل اولیه بیماری مراجعه میکنند. البته در مراحل پیشرفته تر بیماری، عوارضی چون گیر کردن غذا در قسمت فوقانی معده و انتهای مری و تورم شکم نیز بروز میکند. در مواردی که سرطان به بقیه ارگانهای بدن متاستاز داده باشد نیز با عوارضی چون درد ناحیه فوقانی شکم و راست شکم، زردی، خارش بدن، درد استخوان (در صورت درگیری استخوانها)، درگیری مغز یا مشکلات کلیوی همراه است.
درمان سرطان معده
سرطان معده اغلب قابل درمان است، اما درمان آن دشوار است. درمان بستگی به موارد زیر دارد:
- نوع و اندازه سرطان معده شما
- جایی که هست.
- اگر گسترش یافته باشد.
- سلامت عمومی شما
معمولاً شامل جراحی و شیمی درمانی می شود. همچنین ممکن است شامل رادیوتراپی و درمان با داروهای هدفمند باشد.
تیم مراقبت تخصصی که از شما مراقبت می کند:
- درمان ها، فواید و عوارض جانبی را توضیح می دهد.
- برای ایجاد یک برنامه درمانی که برای شما بهترین است، با شما همکاری می کند.
- به شما کمک می کند تا هر گونه عوارض جانبی، از جمله تغییر در رژیم غذایی خود را مدیریت کنید.
- در طول دوران نقاهت به شما کمک و حمایت می کند.
- در طول و بعد از هر درمان، معاینات منظمی خواهید داشت. همچنین ممکن است آزمایش و اسکن داشته باشید.
اگر علائم یا عوارض جانبی دارید که نگران آن هستید، با متخصصان خود صحبت کنید. لازم نیست منتظر معاینه بعدی خود باشید.
عمل جراحي سرطان معده
درمان شما بستگی به این دارد که آیا سرطان می تواند برداشته شود یا خیر.
اگر سرطان قابل برداشتن نباشد، ممکن است برای کمک به کنترل برخی از علائم سرطان معده جراحی انجام دهید.
جراحی برای از بین بردن سرطان معده
اگر سرطان معده زود تشخیص داده شود، گسترش نیافته یا به دور گسترش نیافته است، ممکن است بتوانید برای برداشتن آن جراحی انجام دهید.
جراحی بخشی یا تمام معده را برمی دارد. آنها همچنین ممکن است نیاز به برداشتن قسمت هایی از سایر اندام های اطراف معده داشته باشند.
بهبودی پس از جراحی برای درمان سرطان معده می تواند زمان زیادی را ببرد. تیم تخصصی که از شما مراقبت می کنند، در مورد تمام مزایا و عوارض جانبی صحبت خواهند کرد.
جراحی برای کمک به کنترل علائم سرطان معده
ممکن است برای رفع انسداد معده نیاز به جراحی داشته باشید. این کمک می کند تا غذا راحت تر از معده شما عبور کند. هدف از این جراحی سرطان معده کمک به بهبود علائم شما است نه درمان سرطان.
شیمی درمانی سرطان معده
شیمی درمانی از داروها برای از بین بردن سلول های سرطانی استفاده می کند.
ممکن است برای سرطان معده شیمی درمانی داشته باشید:
- قبل و بعد از جراحی برای کمک به کوچکتر کردن سرطان
- پس از جراحی برای کمک به جلوگیری از عود سرطان
- همزمان با سایر درمان ها به موثرتر شدن آنها کمک می کند.
- برای کمک به کنترل و بهبود علائم سرطان پیشرفته یا اگر سرطان را نمی توان با جراحی برداشت - گاهی اوقات در کنار درمان با داروهای هدفمند تجویز می شود.
رادیوتراپی سرطان معده
رادیوتراپی از پرتوهای پرانرژی پرتو برای از بین بردن سلول های سرطانی استفاده می کند.
ممکن است برای سرطان معده رادیوتراپی داشته باشید:
با شیمی درمانی (شیمی رادیوتراپی) برای کمک به جلوگیری از عود سرطان
برای کمک به کنترل و بهبود علائم سرطان پیشرفته
درمان با داروهای هدفمند
هدف داروهای سرطانی جلوگیری از رشد سرطان است.
ممکن است آنها را با شیمی درمانی برای درمان سرطان پیشرفته معده مصرف کنید.
اگر به شما گفته شود سرطان شما قابل درمان نیست چه اتفاقی می افتد؟
اگر سرطان معده پیشرفته دارید، ممکن است درمان آن بسیار سخت باشد. ممکن است درمان سرطان ممکن نباشد. در این صورت، هدف از درمان شما محدود کردن سرطان و علائم آن و کمک به طول عمر بیشتر شما خواهد بود.
فهمیدن اینکه سرطان قابل درمان نیست می تواند خبر بسیار سختی باشد.
شما به تیم ویژه ای از پزشکان و پرستاران به نام تیم مراقبت تسکینی یا تیم کنترل علائم ارجاع خواهید شد.
آنها برای کمک به مدیریت علائم و ایجاد احساس راحتی بیشتر با شما همکاری خواهند کرد.
متخصص پرستار بالینی یا تیم مراقبت تسکینی نیز می تواند به شما و عزیزانتان کمک کند تا هر گونه حمایتی را که نیاز دارید دریافت کنید.
دکتر علی ستایش متخصص جراحی عمومی و فوق تخصص جراحی عروق فارغ التحصیل رشته جراحی در سال 79 از دانشگاه علوم پزشکی شهید بهشتی هستند که به مدت 5 سال در رشته لاپاراسکوپی جراحی عمومی فعالیت داشته و همچنین ایشان در سال 84 شروع به تحصیل فلوشیپ رشته جراحی عروق در دانشگاه علوم پزشکی شهید بهشتی نموده و پس از دو سال در سال 86 موفق به اخذ مدرک فلوشیپ جراحی عروق شدند. دکتر علی ستایش بعد از پایان تحصیلات فلوشیپ جراحی عروق به عنوان پزشک مشاور در زمینه جراحی عروق در بیمارستان قلب شهید رجایی تهران فعالیت خود را شروع نموده و همزمان در بیمارستان های بهمن و آراد در دو رشته جراحی عمومی و جراحی عروق فعالیت دارند. دکتر ستایش از اولین های طب اورژانس بودند که بعد از گذارندن یک دوره تکمیلی در امریکا به همراه ده نفر از همکاران خود طب اورژانس را در دانشگاه علوم پزشکی ایران پایه گذاری نمودند.
منبع: https://drsetayesh.com/
:: برچسبها:
درمان سرطان معده ,
شیمی درمانی سرطان معده ,
جراحی برای کمک به کنترل علائم سرطان معده ,
نشانههای سرطان معده ,
رادیوتراپی سرطان معده ,
دکتر علی ستایش ,
:: بازدید از این مطلب : 695
|
امتیاز مطلب : 2
|
تعداد امتیازدهندگان : 1
|
مجموع امتیاز : 1

